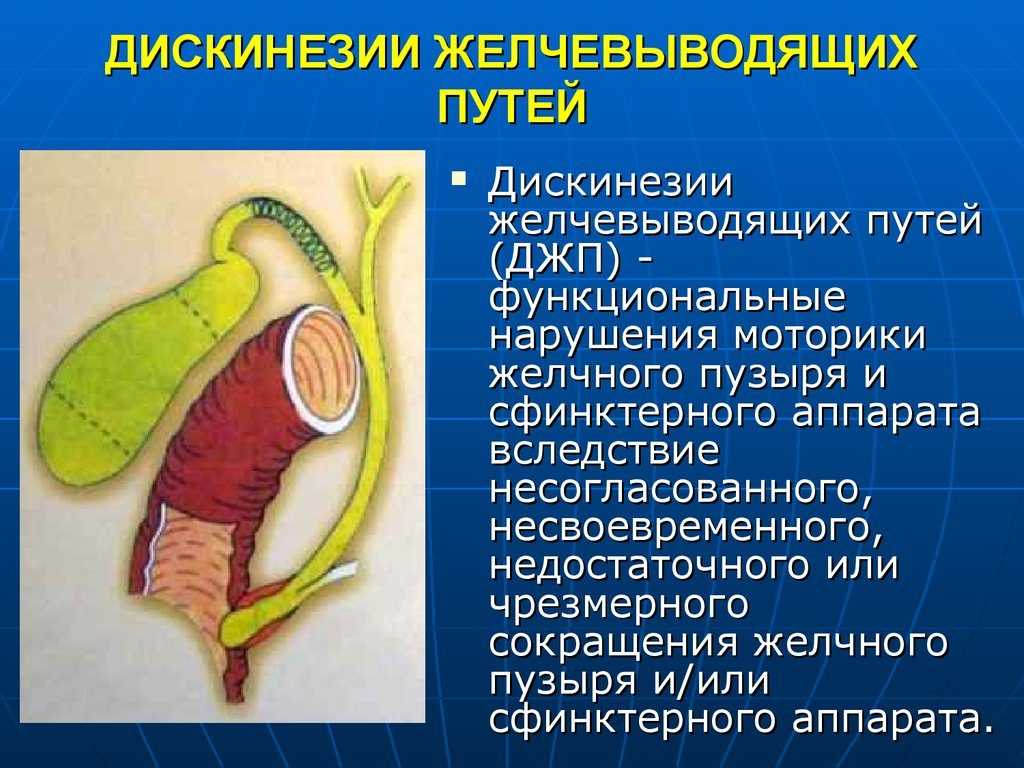
Причины возникновения болезни
Формированию патологии желчевыводящей системы у детей способствуют нарушения режима питания: увеличена интервалов между приёмами пищи, раннее введение в рацион жирных и острых блюд, переедание, избыток сладостей, малоподвижный образ жизни. К развитию патологии билиарной системы у детей предрасполагают нарушению психоэмоциональной сферы, стрессовые ситуации.
Значительную роль играют сопутствующие заболевания желудка и двенадцатиперстной кишки, глистные инвазии, лямблиоз, аномалии развития желчного пузыря и желчевыводящей системы, пищевая аллергия, бактериальные инфекции. Различные поражения желчевыводящих путей тесно связаны между собой и имеют много общего на всех этапах развития. Заболевание обычно начинается с развития дискинезии желчевыводящих путей, т.е. функциональных нарушений моторики жёлчного пузыря, жёлчных ходов.
Возникновению болезни способствуют разнообразные факторы:
- погрешности в диете (злоупотребление жареной и жирной пищей);
- наличие кишечных паразитов (лямблий и др.);
- инфекции (острый гепатит, сальмонеллез) уже имеющиеся у ребенка заболевания органов желудочно-кишечного тракта (воспаление двенадцатиперстной кишки, поджелудочной железы);
- дисбактериоз;
- повышенные физические и психоэмоциональные нагрузки (частые стрессовые ситуации);
- аллергические заболевания;
- наследственная предрасположенность;
- врожденные аномалии желчного пузыря и желчных путей.
Дискинезия желчевыводящих путей у детей наблюдаются чаще в виде гипертонической или смешанной формы. Основные симптомы при гипермоторной дискинезии это интенсивные боли в правом подреберье, носят приступообразный болевой характер. Боли возникают в основном при неправильной диете.
Но преимущественно дискинезия проявляется диспептическими свойствами — ребенок может жаловаться на подташнивание, ощущения тяжести в подложечной области. Нередко наблюдаются расстройства стула в виде запоров или поносов. Особенно заметно симптомы проявляются после употребления ребенком жирной или жареной пищи. Если замечено, что ребенок регулярно испытывает подобный дискомфорт, обязательно следует обратиться к врачам.
Постановка диагноза – это не страшно и не больно. Сразу успокойте ребенка и объясните ему, что доктор не сделает ему больно, так как никаких варварских исследований вроде гастроскопии не будет. Диагноз ставится на основании данных ультразвукового исследования с помощью специальной функциональной пробы. На такое исследование нужно приходить утром натощак.
Как проявляется дискинезия у ребенка?
Симптомы дискинезии желчевыводящих путей зависят от вида нарушений функции. В детском возрасте редко возникает гипотоническая форма. Все проявления принято объединять в синдромы. Различия можно проследить по таблице.
Основная симптоматика ДЖВП у детей
| Название синдрома | Описание симптомов при гиперкинетическом типе | Описание симптомов при гипокинетическом типе |
| Болевой | Боли носят характер внезапных схваток, колик, длятся не дольше 15 минут, локализуются в подреберье справа, склонны к иррадиации в спину, лопатку. Если спазмируется зона сфинктера Одди, носят выраженный опоясывающий характер как при панкреатите. Провоцируются употреблением жирной или жареной пищи, физической нагрузкой (возникают после бега на уроке физкультуры). В межприступный период самочувствие ребенка хорошее. | Боли постоянные, ноющие, тупые, распирающие, длятся днем и ночью. Имеют локальный характер в подреберье справа, не иррадиируют. |
| Диспепсический | Отказ от еды, тошнота, возможна рвота на высоте приступа, частый жидкий стул, слабость. Старшие дети жалуются на усталость, головную боль, чувство горечи во рту. Ребенок часто худеет. | Потеря аппетита, переход от поноса к запорам, вздутие живота, отрыжка, частое срыгивание у грудничков. Возможно небольшое повышение температуры. |
При гиперкинетической дискинезии пальпация в зоне желчного пузыря болезненна даже вне приступа, врач выявляет «пузырные» симптомы при поколачивании по правой реберной дуге, в зоне проекции пузыря
Обращает внимание на обильное мочевыделение. Выраженный приступ сопровождается сердцебиением, аритмией, побледнением кожи, похолоданием кистей рук, паническим состоянием
В случае атонии и перерастяжения с застоем желчи возможно увеличение печени, но край мягкий безболезненный. Тяжелой степенью проявлений является механическая желтуха. Кожа и склеры становятся желтыми, моча темнеет, кал обесцвечивается.
При смешанной форме на первый план выходят признаки вегетососудистого невроза. Ребенок становится плаксивым, капризным, невнимательным. У школьников нарушается запоминание и усвоение материала, падает успеваемость.
Важно поддержать ребенка, а не упрекать в симуляции
Лечение
Тактику борьбы с заболеванием определяет врач на основании результатов диагностических тестов. В ряде случаев расстройство может пройти самостоятельно, однако рассчитывать на это не стоит. Лечение дискинезии желчевыводящих путей у детей основано на диетическом питании. Правильно подобранный рацион играет важную роль в функционировании пищеварительной системы, о чем говорят все педиатры, в том числе и известный доктор Комаровский
При этом важно, чтобы малыш получал все необходимые витамины и микроэлементы

Питание при дискинезии желчевыводящих путей у детей основано на столе №5. В рационе ограничивается содержание жиров. Все блюда либо запекаются, либо варятся, а также готовятся на пару. При этом температура еды должна быть комфортной для ребенка. Не рекомендуется употребление продуктов, богатых клетчаткой. Принимать пищу нужно 5–6 раз в сутки небольшими порциями. Так удается восстановить нормальную работу ЖКТ. Малышам не рекомендуется кушать в сетях фастфуда, пить сильно газированные напитки. Полезно при ДЖВП употребление лечебно-столовых минеральных вод.
Препараты
Лечить дискинезию желчевыводящих путей при помощи медикаментов рекомендуется, следуя назначением врача. Для облегчения состояния пациентов и уменьшения интенсивности болевых ощущений используются спазмолитические препараты. К ним относятся такие средства, как «Но-шпа» и «Папаверин». Большое значение имеет и психологическое состояние ребенка, поскольку стресс зачастую является провоцирующим фактором возникновения симптомов. Оправдано использование легких седативных лекарств на растительной основе, например, «Персена». Препараты магния также благоприятно сказываются на работе нервной системы. При гипомоторном типе дискинезии используются желчегонные медикаменты. Одним из наиболее популярных считается «Аллохол».
Народные средства
- Березовые почки широко используются при лечении патологий ЖКТ. Потребуется 300 г ингредиента залить литром воды и варить на медленном огне в течение часа. Раствор остужают, процеживают и дают ребенку по половине стакана лекарства 3 раза в день.
- Хорошо влияют на пищеварительные процессы овощные соки. Их рекомендуется пить в количестве одного стакана в сутки. Перед употреблением подобных народных средств нужно проконсультироваться с врачом, поскольку возможно развитие нежелательных эффектов. Для лечения ДЖВП у детей используют горячее молоко, смешанное с морковным соком. Ингредиенты берутся в равной пропорции – по 100 мл. Напиток употребляют натощак в течение месяца.
Одним из радикальных методов лечения дискинезии желчевыводящих путей является проведение холецистэктомии. Данная операция проводится пациентам различных возрастов, в том числе и детям. Решение о необходимости применения хирургическое техники борьбы с заболеванием принимает врач. Удаление желчного пузыря осуществляется лапароскопически, то есть через небольшой прокол брюшной полости.

Существует ряд показаний к проведению холецистэктомии. Он включает в себя формирование камней в желчном пузыре на фоне замедления эвакуации секрета, его сгущения и скопления минеральных солей. Оправдана операция и при персистирующем выраженном болевом синдроме. Хирургическое вмешательство осуществляется у пациентов, которые страдают от врожденных дефектов строения структур гепатобилиарной системы. Перед процедурой проводится ряд исследований, включающих в себя УЗИ, холесцинтиграфию и стандартные гематологические тесты. Операция помогает избавиться от симптомов, а также считается наиболее эффективным методом борьбы с проблемой, которая не поддается коррекции диетическим питанием и консервативной терапией. Удаление желчного пузыря предупреждает возникновение таких осложнений, как хронический холецистит и формирование камней.
Диагностика
Одних только симптомов для установки диагноза недостаточно, ведь подобные же признаки могут развиваться при более серьезных заболеваниях печени. Во-вторых, нужно установить причину (например, пороки развития желчевыводящих путей), которая вызвала болезнь, чтобы впоследствии устранить ее.
Дискинезия желчевыводящих путей – это состояние, при котором структура этих органов не нарушена. То есть, диагноз ставится по факту нарушения сократимости или тонуса на пути от печени к 12-перстной кишке. Как это увидеть?
УЗИ
Выполнив УЗИ желчного пузыря с желчегонным завтраком. Вначале, после соблюдения трехдневной диеты, выполняется «обычное» УЗИ брюшной полости. С его помощью оцениваются объемы, размеры, деформации, аномалии желчевыводящих путей, производится осмотр на предмет желчных камней. Далее человек принимает продукты, которые должны вызвать выброс в 12-перстную кишку желчи (это могут быть: 100 граммов сливок или жирной сметаны, жирный йогурт, шоколад или пару бананов), и врач смотрит, в какой последовательности и как происходит движение желчи.
Дуоденальное зондирование
Путем оценивания порций содержимого 12-перстной кишки. Для этого проводится исследование под названием «дуоденальное зондирование»: человеку нужно проглотить тонкий зонд, из которого, по достижению им 12-перстной кишки, и будет получено ее содержимое. Исследование проводится натощак. Вначале из зонда получают порцию обычного содержимого кишки, которое состоит из желчи, жидкости, выделенной туда поджелудочной железой и сока самой 12-перстной кишки. Далее в зонд вводят желчегонный препарат – магнезию сульфат. Желчный пузырь сокращается, и в кишку поступает желчь, содержащаяся в нем. Ее также берут на исследование. Через время сюда стекает желчь, находившаяся до этого во внутрипеченочных желчных ходах. Ее также забирают на анализ
Для установки диагноза дискинезии важно время, которое проходит от момента введения желчегонного до получения второй, а затем и третьей порции. Важно также и содержимое различных липидов в двух последних порциях
Холецистография
С помощью контрастных методов рентгенографии – холецистографии (осматриваются внепеченочные желчные ходы) и холангиографии (проводится осмотр внутрипеченочных желчных протоков). В первом случае человеку нужно принять рентгеноконтрастное вещество через рот, после чего в рентгеновских лучах будет видно, как контраст достигает желчного пузыря, как он из него выходит, в какой последовательности происходит сокращение и расслабление сфинктеров. Второй же метод подразумевает укол: рентгеноконтрастное вещество вводится непосредственно в желчные протоки, а после врач-рентгенолог наблюдает за его продвижением по желчевыводящим путям.
ЭРХПГ
При выполнении ЭРХПГ (эндоскопической ретроградной холангиопанкреатографии), когда в 12-перстную кишку вводят зонд с оптоволокном, а через него непосредственно в желчевыводящие пути впрыскивают контрастное вещество, ретроградное (то есть обратное нормальному току) продвижение которого осматривают с помощью рентгена.
Холесцинтиграфия
Путем радиологического исследования – холесцинтиграфии, при котором в организм вводится радиоизотопный препарат, и в свете особого излучения происходит визуализация, как он проходит в печень, выделяется в желчные ходы, направляется в желчный пузырь, а потом достигает 12-перстной кишки.
Магнитно-резонансная холангиография
В сложных случаях показано выполнение магнитно-резонансной холангиографии – неинвазивного метода исследования, когда в организм вводят контрастное вещество, а его путь наблюдают в магнитно-резонансном томографе. Для проведения такой диагностики человеку нужно будет около 40-50 минут находиться в камере аппарата, соблюдая неподвижность.
Анализы крови на липиды и билирубин с его фракциями, анализ кала на дисбактериоз, яйца гельминтов и копрограмму – методы, позволяющие определить сохранность функции желчевыводящих путей, а также исключить возможную причину болезни – глисты. Диагноз по этим тестам не ставится.
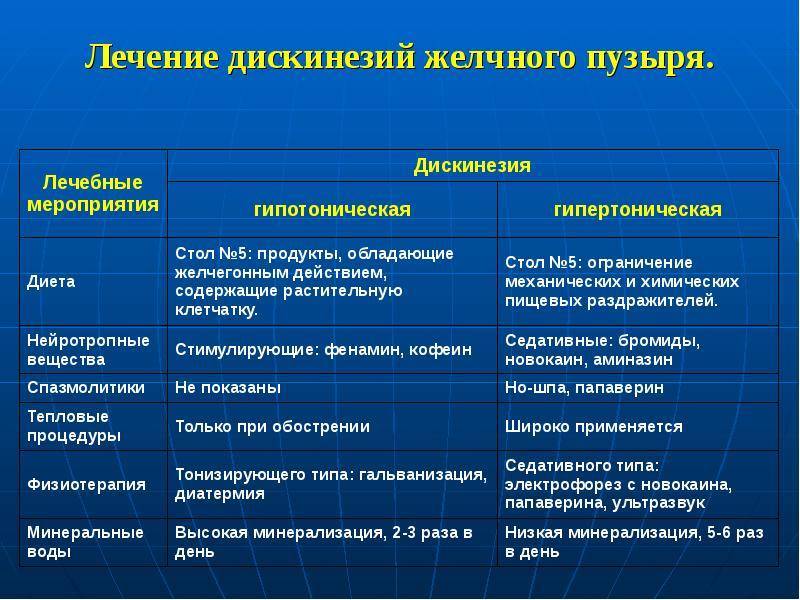
Лечение дискинезии желчного пузыря
Лечение начинается после медицинского обследования ребенка и зависит от формы дисфункции и характера основного заболевания. Лечение должно быть комплексным.
Важную роль в лечении играют рациональный режим дня, нормализация режима труда и отдыха.
Физиологическая длительность ночного сна в подростковом возрасте составляет 8 часов в сутки, у младших школьников 9–10 часов. При выраженном астеническом синдроме рекомендуется дополнительный дневной сон.
Физическая активность – умеренная. Следует избегать физического переутомления и стрессовых ситуаций.
Существенное повреждающее действие на центральную нервную и вегетативную систему оказывает электромагнитное излучение, в связи с чем необходимо ограничивать время просмотра телепередач и работы за компьютером до 2–3 часов в день.
Особое внимание уделить правильному питанию. Прием пищи должен быть 5-6 раз в день, небольшими порциями
Рекомендуются нежирные сорта птицы и мяса, нежирные молочные продукты.
Не рекомендуется употреблять продукты в холодном виде – это может вызвать спазм желчевыводящих путей. Исключить: жареное, маринады, копченности, грибы, шоколад, крепкие бульоны, газированные напитки.
Рекомендуется диета № 5.
При гиперкинетической форме заболевания назначают нейротропные средства с седативным действием ( валериана, бром, персен).
Валериану в таблетках по 20 мг назначают: детям раннего возраста – по 1/2 таблетки, 4-7 лет – по 1 таблетке, старше 7 лет – по 1-2 таблетки 3 раза в сутки.
Для снятия болей используют спазмолитики: но-шпа, папаверин; мебеверин (дюспаталин) – с 6 лет, пинаверия бромид (дицетел) – с 12 лет.
Но-шпу в таблетках по 40 мг назначают при болях детям 1-6 лет – по 1 таблетке, старше 6 лет – по 2 таблетки 2-3 раза в сутки.
Папаверин (таблетки по 20 и 40 мг) детям с 6 мес – по 1/4 таблетки, увеличивая дозу до 2 таблеток 2-3 раза в сутки к 6 годам.
Желчегонные средства: холензим, аллохол, берберин, – назначают курсом 2 нед в месяц в течение 6 месяцев.
Желчь + порошок поджелудочной железы и слизистой оболочки тонкой кишки (холензим) в таблетках по 500 мг назначают:
детям 4-6 лет – по 100-150 мг, 7-12 лет – по 200-300 мг, старше 12 лет – по 500 мг 1-3 раза в сутки. Активированный уголь + желчь + листья крапивы двудомной + луковицы чеснока посевного (аллохол)
детям до 7 лет назначают по 1 таблетке, старше 7 лет – по 2 таблетки 3-4 раза в сутки в течение 3-4 нед, курс повторяют через 3 месяца.
Травы, обладающие желчегонным действием: сушеница топяная, артишок посевной, аир болотный, бессмертник песчаный, одуванчик лекарственный, барбарис обыкновенный, мята перечная, кукурузные рыльца, шалфей лекарственный и др.
Курс фитотерапии в среднем составляет 1 месяц.
Рекомендуют электрофорез папаверина, новокаина, тепловые процедуры (парафиновые и озокеритовые аппликации) на область печени.
В питании, кроме общих рекомендаций, описаных выше, необходимо ограничить прием продуктов, стимулирующих отделение желчи: яйца, пряности, растительное масло.
При гипокинетической форме рекомендуют нейротропные средства стимулирующего действия: настойку женьшеня, экстракт алоэ, пантокрин, элеутерококк по 1-2 капли на год жизни 3 раза в сутки.
Показаны холекинетики (домперидон, магния сульфат и др.), ферменты.
В питании рекомендован прием продуктов, стимулирующих отделение желчи: яйца, пряности, растительное масло, овощи, фрукты.
При спазме сфинктера Одди терапия включает холеспазмолитики (дюспаталин, дротаверин, папаверина гидрохлорид), ферменты.
При недостаточности сфинктера Одди – прокинетики (домперидон), а также про- и пребиотики при микробной контаминации тонкой кишки.
Как сделать тюбаж?
Хорошим дренажным действием обладают тюбажи. Тюбажи назначаются только после купирования спастического состояния сфинктеров. Тюбажи (слепое зондирование) назначают 1-2 раза в неделю (на курс – 10-12 процедур).
Процедура позволяет улучшить отток желчи из пузыря и восстановить его мышечный тонус.
Для тюбажа можно использовать: 15–20 мл 33% теплого раствора сернокислой магнезии, или 2 яичных желтка, или теплое оливковое (кукурузное масло), или 100–200 мл 10% раствора сорбита, ксилита,
или минеральные воды («Ессентуки» № 17, «Нафтуся», «Арзни», «Увинская»).
Процедуру проводят после ночного сна. Минеральную воду используют негазированную, подогретую до 35-36 °C. Количество – 3 мл на 1 кг веса ребенка. На тощак дать ребенку выпить минеральную воду (или другой состав для тубажа),
положить на правый бок, к правому подреберью положить теплую грелку. Во время процедуры для открытия сфинктера Одди делать по 2–3 глубоких вдоха каждые 5 минут.
Время проведения процедуры – 1-2 часа ( не менее 45 минут).
Медикаменты и особенности их приема
Желчегонные препараты при перегибе желчного пузыря выпускают в форме таблеток, капсул, капель и сиропов. Курс приема продолжается от нескольких недель до нескольких месяцев. При хронических заболеваниях врач, составляя схему лечения, периодически меняет средства. Такая мера позволяет исключить привыкание организма к препарату, что снизит эффективность терапии. Употребление желчегонных средств при загибе желчного пузыря связано с приемом пищи.
Аллохол
Препарат используется уже несколько десятилетий, заслужил положительные отзывы врачей и пациентов. В состав входят натуральные компоненты: сухая желчь, экстракты чеснока и крапивы. Средство обладает желчегонным действием, подавляет процессы гниения в кишечнике. Усиливает секрецию всех органов пищеварительного тракта. Преимуществом Аллохола является демократичная цена и доступность.
Аллохол назначают при некалькулезном холецистите и холангите, хроническом гепатите, дискинезии желчевыводящих путей и постхолецистэктомическом синдроме. Опасно использовать препарат людям с ЖКБ и ее осложнениями, а также в случае острых приступов воспаления. Аллохол может вызывать аллергическую реакцию и диарею.
Средство принимают после еды. Курс терапии определяет лечащий врач и может продолжаться от 3 недель до 4 месяцев. Детям препарат назначают с 7 лет.
Холосас
Препарат растительного происхождения содержит экстракт плодов шиповника, выпускается в форме сиропа. Холосас обладает выраженным желчегонным действием, благодаря содержанию флавоноидов в растительном компоненте. Сироп используется в комплексной терапии при лечении, некалькулезного холецистита.
Холосас может вызвать аллергическую реакцию, изжогу
Людям с сахарным диабетом следует с осторожностью относится к препарату, в состав одной дозы входит 0.34 хлебные единицы. Средство назначают детям с 12 лет
Хофитол
Препарат создан на растительной основе, действующее вещество таблеток – экстракт артишока. Хофитол эффективен при лечении дискинезии по гипокинетическому типу, некалькулезного холецистита и холангита.
Препарат обладает желчегонным, гепатопротекторным и слабым мочегонным действием, снимает спазм сфинктеров протоков. При длительном приеме может вызвать диарею и аллергические реакции.
Хофитол относится к желчегонным препаратам, которые применяют при перегибе желчного пузыря у детей с 6 лет. Больным с сахарным диабетом следует учесть, что разовая доза содержит 40 хлебных единиц. Таблетки принимают до еды в течение 2–3 недель.
Фламин
Препарат используется для лечения детей с 1 месяца. Фламин создан на растительной основе и содержит экстракт бессмертника. Лекарство улучшает состав желчи, повышает ее выделение, нормализует моторику желчного пузыря и протоков, обладает противовоспалительным, ранозаживляющим, спазмолитическим и антибактериальным свойствами. Фламин стимулирует работу поджелудочной железы. В результате приема препарата билиарная зона очищается от застойных явлений, нормализуется пищеварение.
Детям назначают прием Фламина три раза в сутки перед едой, дозировка зависит от возраста ребенка. Фламин может использоваться и для лечения взрослых. Однако это желчегонное средство может стать причиной повышенного давления.
Одестон
Препарат содержит синтетический компонент – гимекромон. Одестон обладает желчегонным и спазмолитическим действием, назначается при дискинезии по гиперкинетическому типу. Средство способствует быстрому выводу желчи, снимает болевой синдром, препятствует кристаллизации холестерина и образованию камней.
Одестон используется для лечения воспаления желчного пузыря и холангита, не связанных с ЖКБ. Не назначают препарат пациентам с желчнокаменной болезнью, язвой желудка и двенадцатиперстной кишки. Одестон — желчегонный препарат, который используется при загибе желчного у взрослых, детский возраст до 18 лет является противопоказанием.
Курс терапии продолжается две недели, таблетки принимают за 30 минут до еды. Одестон может вызвать аллергическую реакцию, диарею и метеоризм. Средство неблагоприятно влияет на слизистую оболочку желудка и кишечника.
Циквалон
Препарат редко встречается в продаже. Действующее вещество – циквалон, обладает противовоспалительным действием, улучшает отток желчи, уменьшает процессы гниения в кишечнике, нормализует стул. Лекарство назначают при некалькулезном холецистите, холангите, для усиления выброса желчи.
Продолжительность приема обычно составляет 30 дней, таблетки принимают после еды. Циквалон используют для лечения взрослых и детей старше 7 лет.
Лечение ДЖВП гипермоторного типа у детей
I. Диета. В целом детям с гипермоторной ДЖВП нужно придерживаться принципов диетического питания, указанных выше. Однако здесь есть свои особенности. Тонус и сократительная способность желчного пузыря высокие. Показаны продукты, снижающие его напряжение, и не рекомендуются те, которые усиливают его сокращение.
- Рекомендуются продукты, содержащие магний: пшеничная и гречневая каши, пшено, хлеб, овощи, особенно зелень.
- Не рекомендуются: охлажденные продукты и напитки (мороженое, газировка, коктейли); яичный желток; большое количество жира; грубая клетчатка (ржаной хлеб, хлеб из муки грубого помола); газообразующие продукты (бобы, горох, капуста).
II. Медикаментозное лечение.
Препараты, расслабляющие гладкую мускулатуру: но-шпа, папаверин, дюспаталин, спазмофен, одестон, препараты красавки.
Препараты, успокаивающие нервную систему: валериана, пустырник, препараты брома и др.
Препараты магния: панангин, аспаркам, магне В6, магнерот, донат-магний.
Все медикаментозное лечение назначается строго врачом. Доктор может назначить и другие препараты на свое усмотрение, в зависимости от индивидуальных особенностей течения болезни.
III. Минеральная вода. Назначается вне обострения, при отсутствии болей. Правила приема:
- Прием воды начинают с половины дозы первые 2—3 дня, а потом постепенно увеличивают количество до полной дозы.
- Курс лечения составляет 30—45 дней 2 раза в год.
Принимают минеральную воду: славяновская, смирновская, ессентуки № 4 и № 20, нарзан, 5-6 раз в день дробно в возрастной дозировке.
IV. Физиотерапия:
- Лечебная физкультура (ЛФК).
- Электрофорез с магнием, новокаином и др.
Назначает врач-физиотерапевт.
Диагностика дискинезии желчевыводящих путей у детей (ДЖВП)
При подозрении на дискинезию желчевыводящих путей ребенку обычно проводится:
- Ультразвуковое исследование (УЗИ) желчного пузыря и желчных путей. Исследование показывает объем пузыря, состояние его стенки, наличие камней, перегородок, врожденных деформаций, осадок желчи (признак застоя желчи в желчном пузыре, состояние предкамнеобразования), состояние протоков и т. д.
- УЗИ с пробным завтраком. Больному дается нагрузка различными завтраками, которые включают в себя жирные продукты (сливочное масло, сметана, желток). УЗИ проводят до завтрака, и после через полчаса и через час. Врач смотрит, насколько хорошо и своевременно сократился желчный пузырь после еды. С помощью УЗИ с пробным завтраком можно определить клиническую форму ДЖВП (гиперкинетическия или гипокинетическая).
- Дуоденальное зондирование. Это исследование работы желчного пузыря и желчи: в двенадцатиперстную кишку ребенка вводится зонд, с которым он сидит в течение достаточно длительного времени. За это время берутся несколько порций желчи для исследования. По характеру желчи можно обнаружить признаки воспаления, склонность к образованию камней, яйца глистов, лямблии и др. Этот метод последнее время используется все реже.
- Рентгенологическое обследование (проводится не всем детям, а только при подозрении на пороки развития протоков и желчного пузыря).
- По показаниям проводят ЭГДС (по бытовому — гастроскопия).
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) — метод, сочетающий эндоскопическое ЭГДС и рентгеновское обследование. Проводится по показаниям.
И другие методы.