Навигатор
Не знаю, для кого как, но для меня моя жизнь стала адом в течение последних 6-и лет.
И вполне допустимо после 50-ти лет не бежать сразу и регистрировать брак. А просто пожить вместе и понять, а надо ли бабушке замуж-то выходить?
- Сто лучших блогов, веб-сайтов и влиятельных лиц бэби-бумеров в 2022 году
Любой возраст таит в себе радость, но также печаль о том, что ты начинаешь стареть. Особенно различия видны в 50 лет.
В этом возрасте мужчины обычно женаты, имеют взрослых детей и даже внуков.
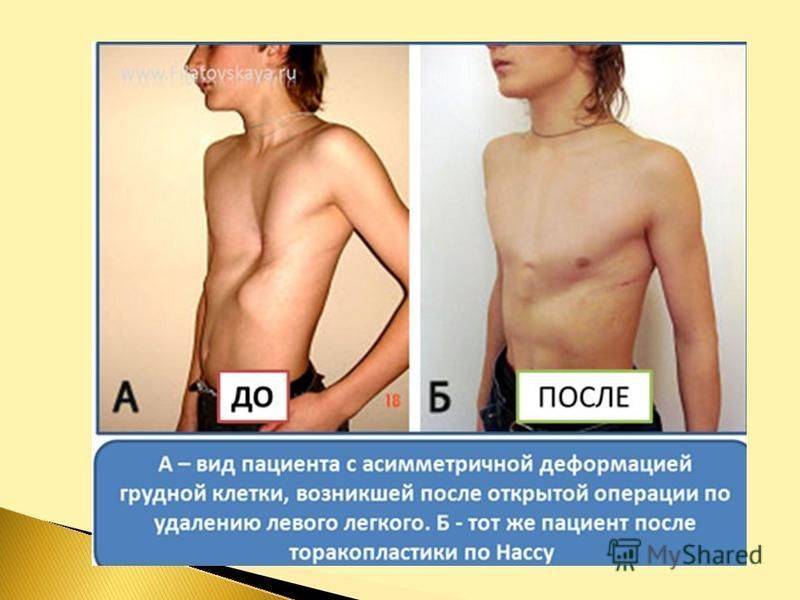
Как говорится: «седина в бороду, – бес в ребро». И Виктор Васильевич, неожиданно для себя, отчаянно влюбился в кассиршу Анну, причём, молодая женщина, которой было всего лишь двадцать с лишним лет, ответила ему взаимностью. Уж чем-то он её обаял.
Когда после сорока пяти лет от Сергея Петровича ушла его жена и подала с ним на развод, то он не очень огорчился.
Диагностика
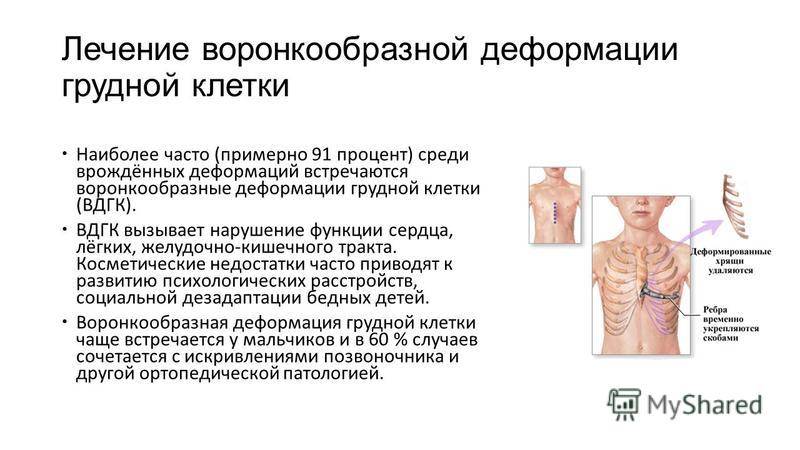
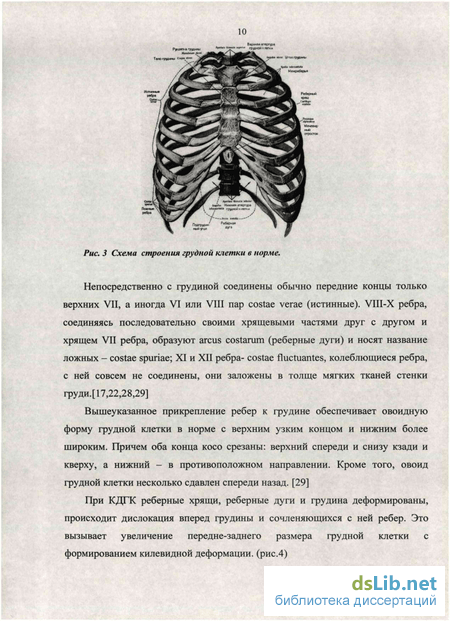
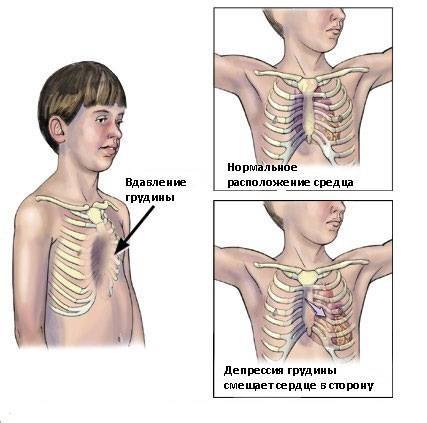
Постановка диагноза воронкообразной грудной клетки – начальный этап диагностики, не составляющий трудностей: обычный визуальный осмотр пациента поможет вынести врачебный вердикт. Более важными и сложными являются:
- оценка компенсаторных возможностей организма и его общего состояния;
- выявление осложнений – в частности, со стороны жизненно важных органов (сердца и легких);
- анализ прогрессирования патологии;
- прогноз для здоровья и жизни такого больного.
 Поэтому обследование пациента травматологи и ортопеды проводят с привлечением консультативной помощи смежных специалистов – торакального хирурга, сосудистого хирурга, кардиолога, пульмонолога, невропатолога. При этом осматривают не только место деформации, но и позвоночник.
Поэтому обследование пациента травматологи и ортопеды проводят с привлечением консультативной помощи смежных специалистов – торакального хирурга, сосудистого хирурга, кардиолога, пульмонолога, невропатолога. При этом осматривают не только место деформации, но и позвоночник.
Физикальное обследование включает осмотр и пальпацию (прощупывание) грудной клетки. При этом определяют симметричность, форму, тип и степень деформации, стадию патологии и возможные проявления других (сопутствующих) врожденных пороков развития. Для оценки характера и степени нарушения при воронкообразной грудной клетке используются:
- торакометрия – измерение параметров грудной клетки (высоты, окружности, ширины межреберных промежутков и так далее);
- специальные индексы.
Для определения последних учитываются:
- выраженность (объем) впадины в области грудины;
- эластичность (податливость) грудной клетки;
- ее способность к экскурсии (поступательным движениям при выполнении вдоха и выдоха);
- ширина грудной клетки
и ряд других показателей.
При помощи измерения пульса, артериального и венозного давления оценивается гемодинамика (ток крови) – при данной патологии наблюдаются:
- стойкая тахикардия – учащение пульса (сердцебиения);
- повышение венозного и артериального давления.
Инструментальные методы исследования, которые привлекаются в диагностике воронкообразной грудной клетки, следующие:
- рентгенография грудной клетки в двух проекциях – поможет проанализировать анатомические особенности костного остова грудной клетки. Также метод позволит оценить расположение сердца и легких;
- компьютерная томография (КТ) – компьютерные срезы позволят получит больше информации про патологические изменения в структурах грудной клетки, вызванные ее деформацией;
- магнитно-резонансная томография (МРТ) – ее цели и задачи практически те же, что и цели и задачи КТ;
- электрокардиография (ЭКГ) – с ее помощью можно выявить смещение электрической оси сердца, а также снижение амплитуды зубцов, которое свидетельствует о нарушении функций миокарда;
- эхокардиография – у ряда больных нередко обнаруживается пролапс митрального клапана. Это несостоятельность и «проваливание» клапана, который отделяет левое предсердие от левого желудочка и в норме не позволяет крови возвращаться против своего тока, в полость левого предсердия во время сокращения левого желудочка;
- спирометрия – измерение различных объективных показателей внешнего дыхания, которое проводится с помощью прибора спирометра. Больной держит во рту мундштук спирометра, ему закрывают нос специальным зажимом и предлагают выполнить ряд дыхательных проб (подышать с разной интенсивностью, частотой и так далее).
Спирометрия является очень важным методом исследования дыхания, который помогает полноценно проанализировать дыхательную функцию. При проведении данного метода определяются такие параметры, как:
- дыхательный объем легких;
- минутный объем дыхания;
- резервные объемы вдоха и выдоха;
- емкость вдоха;
- жизненная емкость легких;
- форсированная жизненная емкости легких;
- максимальная вентиляция легких.
 Нарушение двух и более параметров свидетельствует о влиянии деформации грудной клетки на дыхательную функцию.
Нарушение двух и более параметров свидетельствует о влиянии деформации грудной клетки на дыхательную функцию.
Из лабораторных методов информативным в диагностике описываемой патологии является определение газового состава крови – при этом выявляются уменьшение количества кислорода и повышение уровня углекислого газа, которые свидетельствуют о нарушенном газообмене в частности и ухудшении дыхательной функции в целом.
Все перечисленные исследования необходимо повторять в динамике – как правило, с возрастом нарушения со стороны органов грудной клетки, возникшие из-за воронкообразной деформации, прогрессируют.
Дифференциальная диагностика не проводится. Грудная клетка имеет характерный вид, поэтому дифференциальная диагностика не требуется.
Развитие патологии
На данный момент описано около 40 синдромов, которые сопровождаются формированием описываемой патологии.
Воронкообразные грудные клетки у разных пациентов отличаются многообразием. В клинике их для удобства классифицируют по разным признакам.
По симметричности деформации патология бывает:
- симметричная – обе деформированные половины грудной клети зеркально «повторяют» друг друга;
- асимметричная – деформация в большей мере затрагивает одну половину грудной клетки. При этом может возникнуть существенный «перекос» грудной клетки, вплоть до критичного влияния на жизненно важные органы – именно такие дети, оказавшись нежизнеспособными, умирают на ранних этапах после рождения или еще во время внутриутробного развития.
По форме деформации воронкообразная грудная клетка бывает:
- обычная;
- плосковороночная – со сглаженными, не резко выраженными «стенками» сформировавшегося углубления.
По типу деформации различают такие виды воронкообразной грудной клетки, как:
- типичная;
- седловидная;
- винтовая.
По степени деформации патология бывает:
- 1 степени;
- 2 степени;
- 3 степени.
Для определения степени деформации грудной клетки в отечественной травматологии и ортопедии применяют метод Гижицкой, который основывается на данных рентгенографии. Делают рентгенологические снимки грудной клетки в боковой проекции, на них измеряют минимальную и максимальную дистанцию между передней поверхностью позвоночного столба и задней поверхностью грудины. Наименьшее расстояние делят на наибольшее – полученный коэффициент отображает степени деформации:
- 0,7 и более означает 1 степень деформации;
- 0,7-0,5 – 2 степень;
- 0,5 и менее – 3 степень.
По стадии болезни различают такие формы патологии, как:
- компенсированная – возникшая деформация не мешает органам грудной клетки функционировать в обычном режиме. Это может быть благодаря как невыраженной деформации, так и тому, что органы грудной клетки в процессе внутриутробного развития смещаются, поэтому не подвергаются сдавливанию при формировании «воронки»;
- субкомпенсированная – из-за изменения формы грудной клетки и уменьшения ее внутреннего пространства работа органов нарушена, но в силу компенсаторных механизмов организм справляется с проблемой. Так, может возникнуть гипертрофия миокарда (разрастание и утолщение сердечной мышцы), благодаря которой сдавленное сердце приспосабливается и в прежнем режиме выбрасывает порцию крови в сосудистое русло;
- декомпенсированная – из-за выраженного смещения сердце и легкие не способны функционировать нормально. Дети с такой воронкообразной грудной клеткой, как правило, умирают в раннем возрасте.
По сочетанию с другими врожденными пороками развития данная патология бывает:
- несочетанная;
- сочетанная.
Обратите внимание
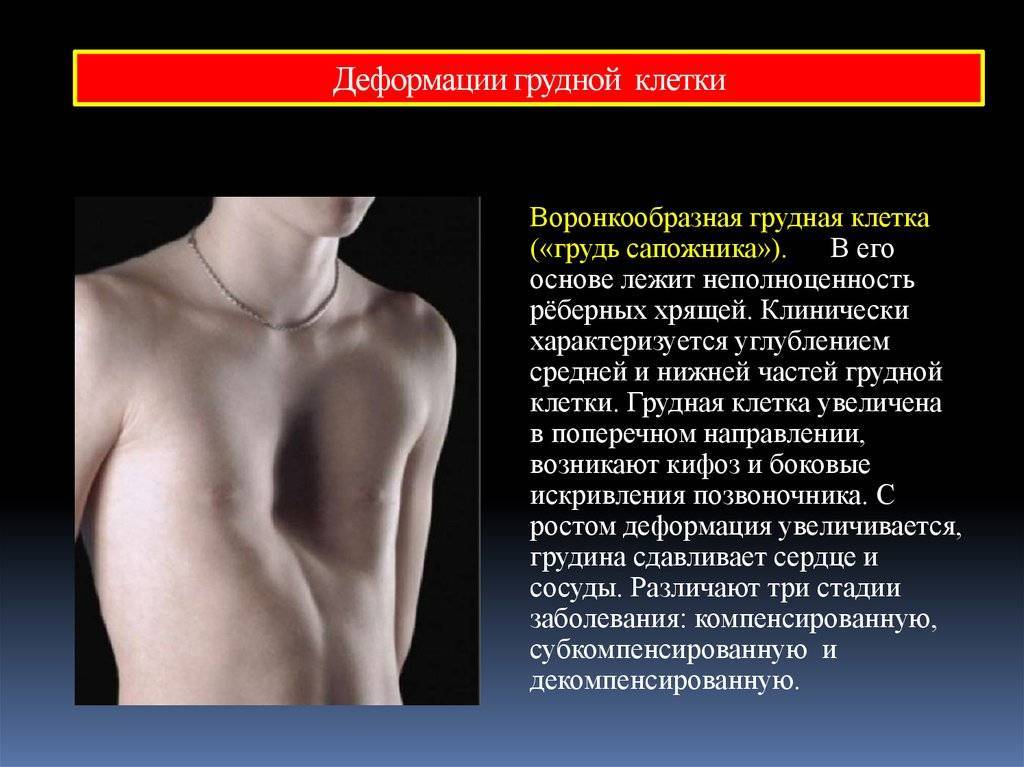
Воронкообразная грудная клетка – это специфический порок развития: неполноценность соединительных и хрящевых тканей грудной клетки, провоцирующая деформацию, может развиваться не только до рождения ребенка, но и усугубляться в процессе его роста и развития.
С возрастом деформация грудной клетки прогрессирует в такой последовательности:
- изначально искривляется позвоночный столб;
- далее уменьшается объем грудной полости;
- в конечном результате со своей нормальной позиции смещаются сердце (это влечет за собой смещение крупных сосудов), корни легких и сами легкие, практически сразу же нарушается их функция.
Такие изменения влияют не только на расположение органов грудной клетки – меняется их тканевая структура. Особенно выраженные изменения наблюдаются в хрящах: при гистологическом (тканевом) исследовании выявлено, что такой хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, формируются многочисленные полости и очаги дегенерации (ткань буквально вырождается, теряет свою нормальную структуру). Такое разрыхление наблюдается независимо от возраста пациента.
Методы диагностики
Диагноз устанавливается доктором уже на первичном осмотре, поскольку грудь клиновидной формы у человека — отличительный признак патологии.
Далее для установления типа, характера, выраженности искривления, для оценивания состояния внутренних органов и выявления сопутствующих заболеваний применяются следующие диагностические методики:
- рентгенография — для определения типа и выраженности искривления грудной клетки;
- КТ, МРТ — для оценки состояния позвоночного столба;
- спирография — оценка состояния легких;
- ЭКГ — исследование функционирования сердца.
Также иногда назначаются консультации специалистов разных областей: ортопеда, кардиолога, невролога, пульмонолога.

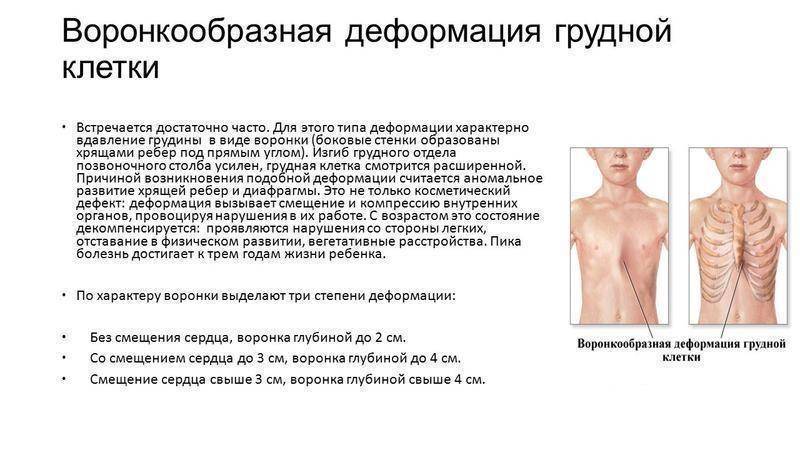
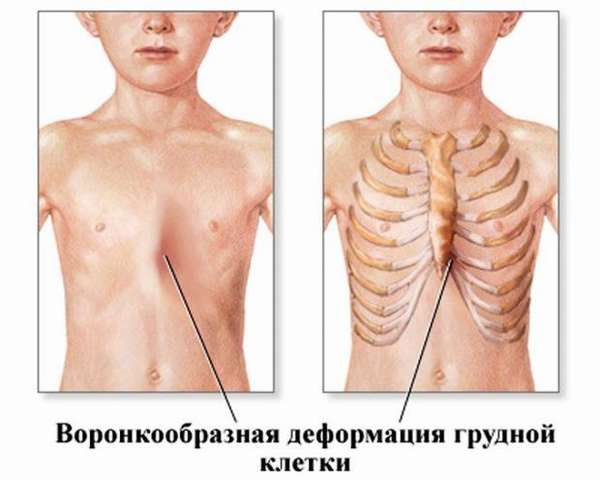
Степени деформации
Степень сложности болезни зависит от глубины впадины и нарушений в положении сердца. По созданной Н. Кондратиным классификации различают 3 степени:
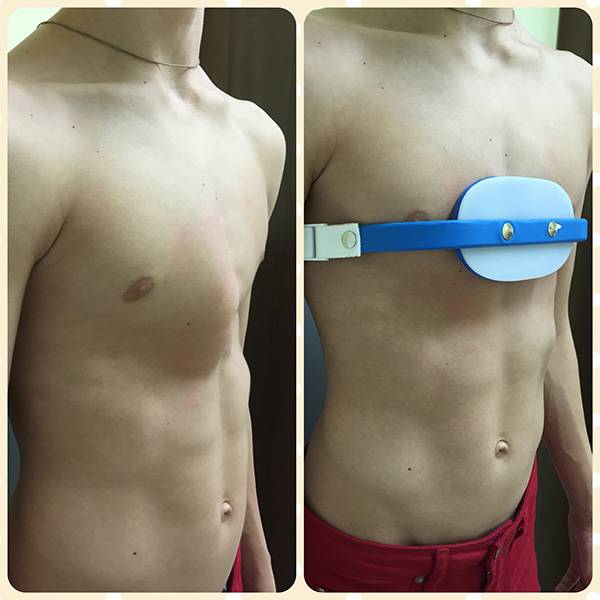
- I степень характеризуется глубиной менее 2 см, без изменения правильного положения сердца,
- II степень ставят при наличии впадины размером до 4 см, сердце при этом смещено на несколько сантиметров,
- III степень диагностируют при образовании впадины более 4 см со смещением сердца на 3 см и более.
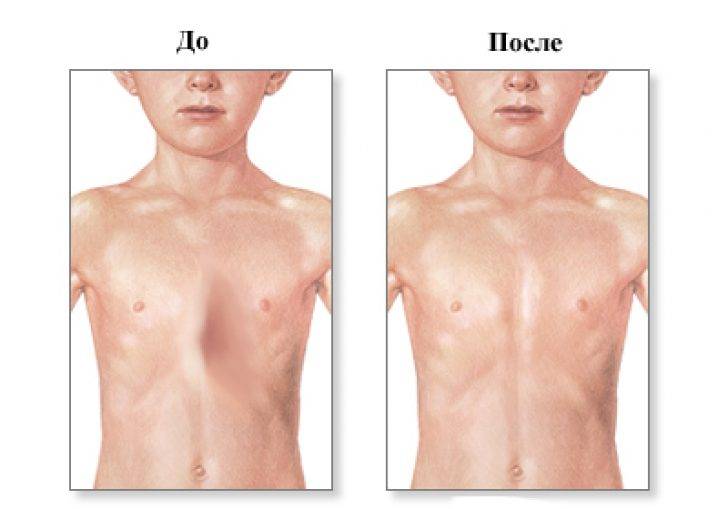
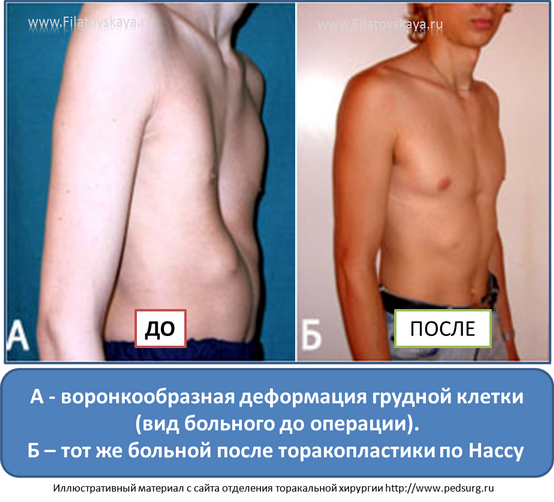
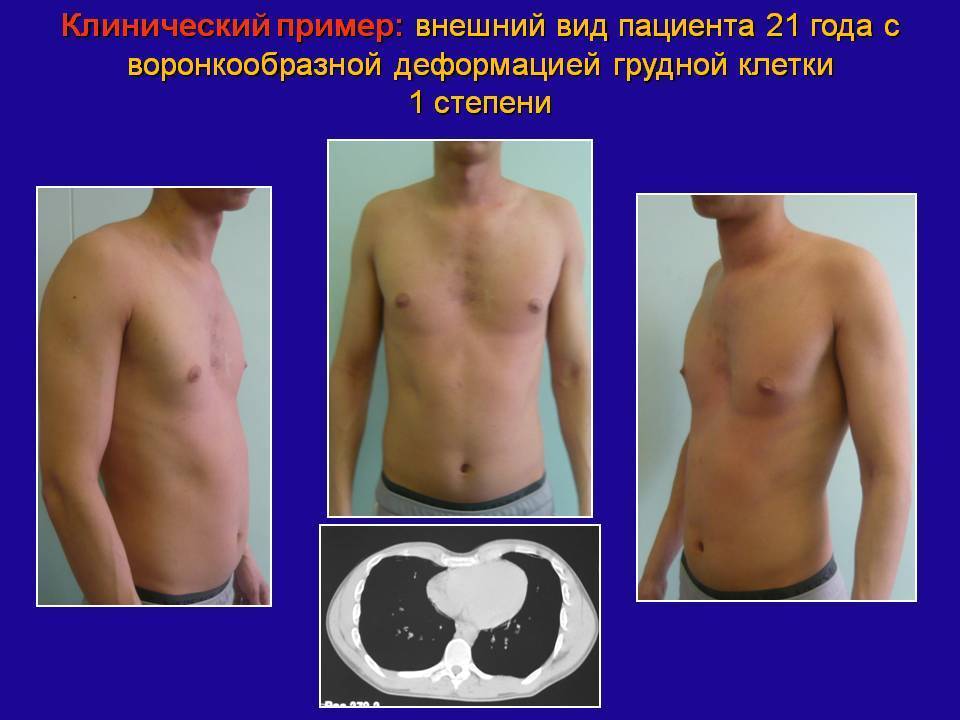
На фото представлена ВДГК I степени.
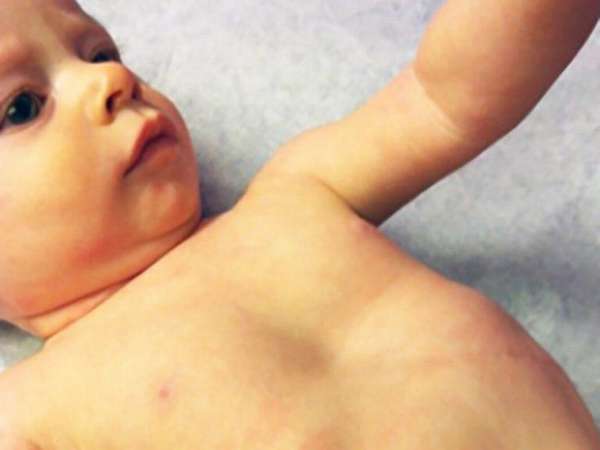
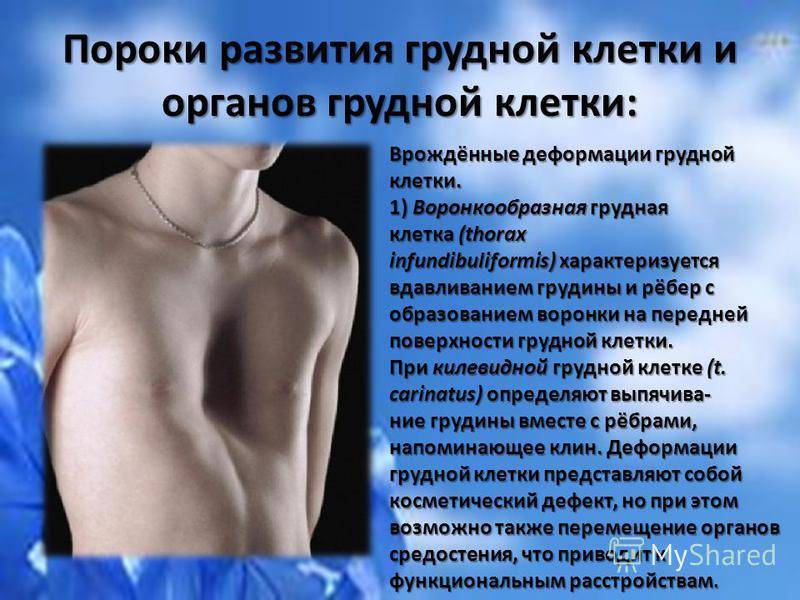
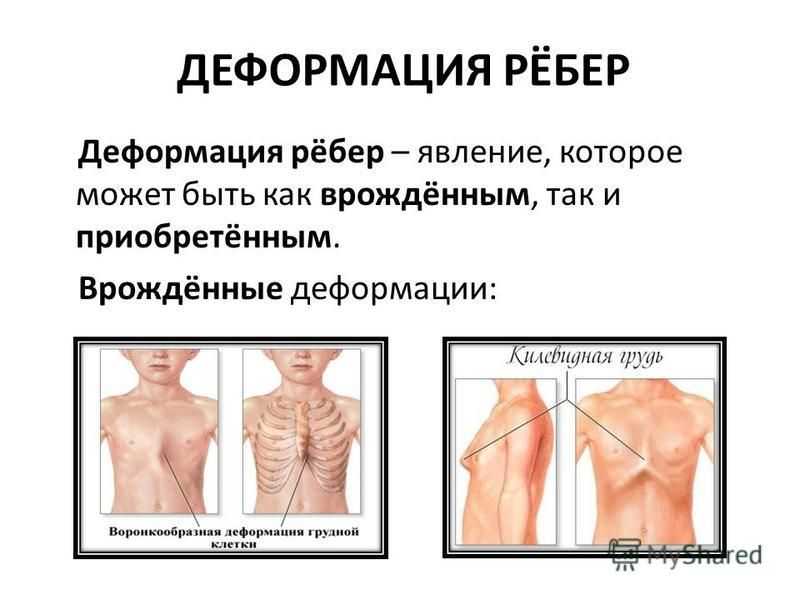
Патология формы грудной клетки (ВДГК) классифицируется специалистами по характеру, форме, влиянию на прилегающие органы.
По форме ВДГК бывает:
- симметричным,
- ассиметричным,
- плоским или плоско-вороночным.
По характеру деформации делится на:
- типичный,
- седловидный,
- винтообразный.
По присутствию повреждений в прилегающих органах или системах:
- компенсированные,
- декомпенсированные,
- субкомпенсированные.
Для оценки проведенного лечения российские специалисты используют индекс Гижицкой. Получают его с помощью деления минимального расстояния между задней стороной позвоночника и задними контурами грудины на самый большой показатель такого отрезка.
В итоге получаем: показатель менее единицы соответствует первой степени заболевания, показатель от 0,5 до 0,7 – второй, а менее 0,5 – третьей степени заболевания. Возможно развитие и четвертой степени заболевания при наименьшем или отрицательном показателе.
Одна из самых распространенных и полных классификаций для определения масштаба проблемы и ее лечения:
- Тип 1А – типичное симметричное углубление.
- Тип 1Б – плоское симметричное с широким контуром.
- Тип 2А (1) – винтообразный тип с несимметричным углублением.
- Тип 2А (2) – несимметричный тип с широким контуром.
- Тип 2А (3) – патология несимметричного типа с широким и глубоким углублением с большой площадью, пролегающая от ключицы.
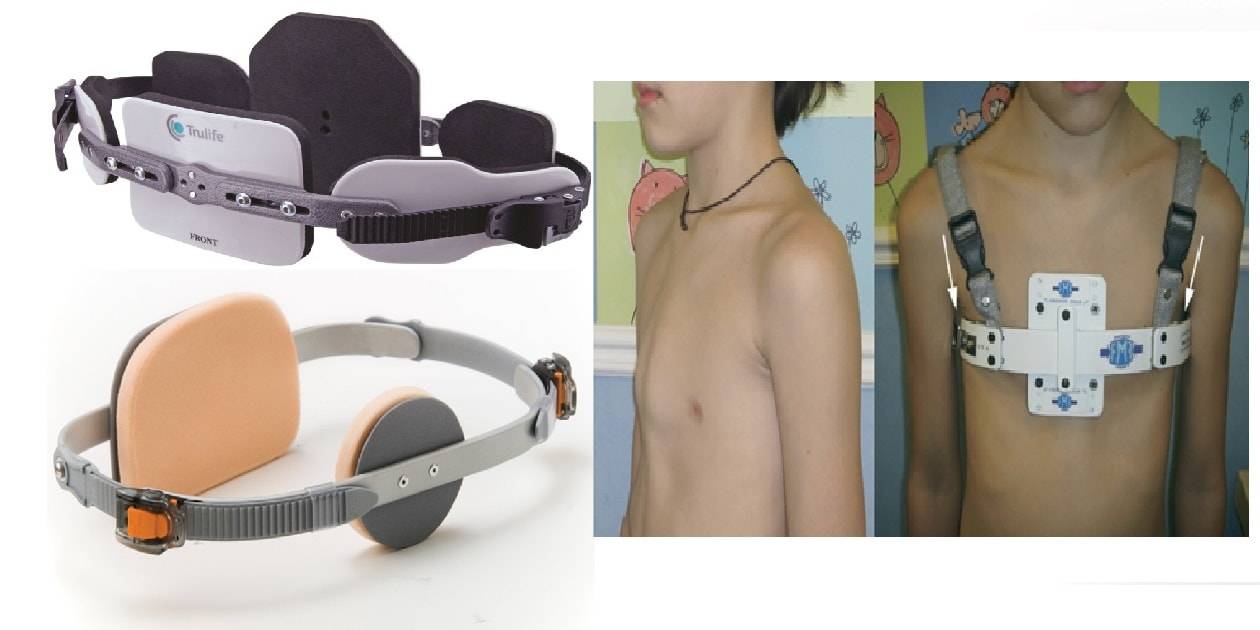
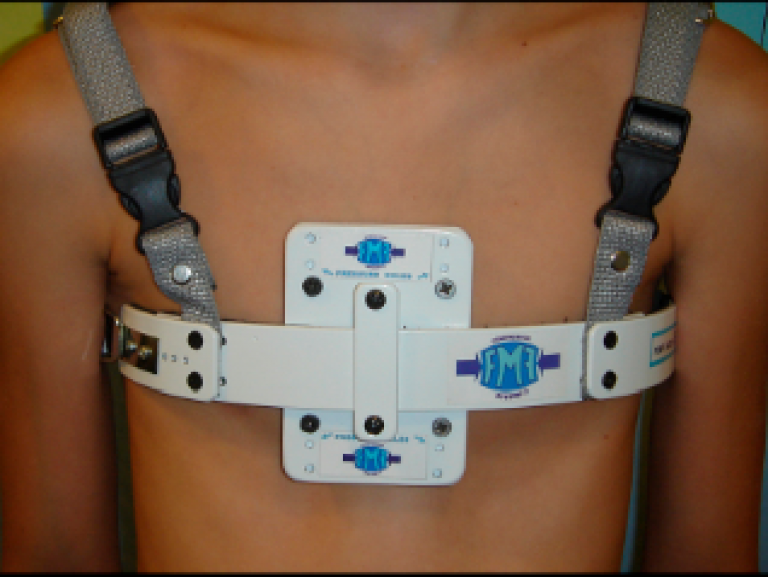
Лечение
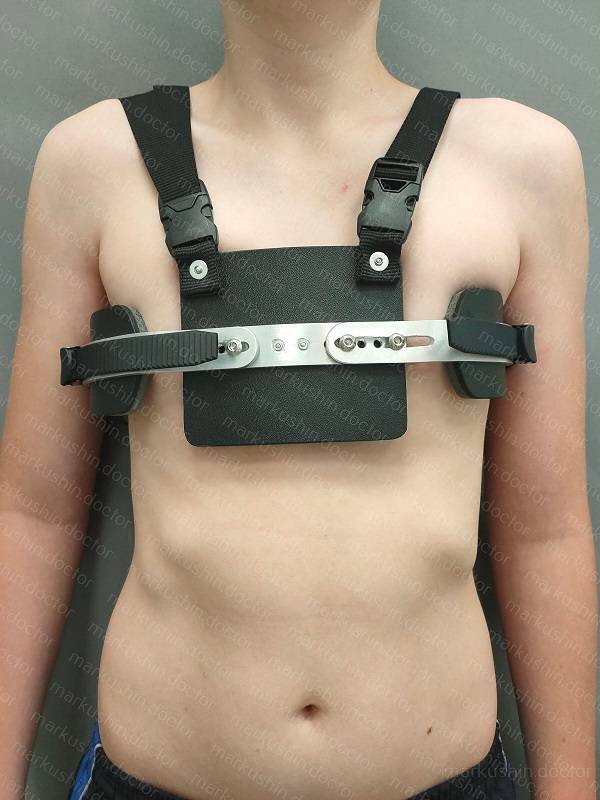
- При легкой деформации лечение не проводится.
- Лечение этого состояния требуется при наличии у пациента симптомов или при нарушении функции органов грудной полости на основании рентгеновских снимков
- Лечение следует проводить в возрасте не менее 8 недель; самый молодой пациент, получивший лечение, был в возрасте 7 недель.
- Существует два способа лечения этого состояния:
- Хирургическое удаление пораженного сегмента грудины и замена имплантатом.
- Наложение лангеты с шовным материалом вокруг грудины (см. ниже).
- Сначала стекловолоконной лангете придают нормальную форму нижней части грудной клетки.
- Затем протягивают шовный материал вокруг пораженных сегментов грудины (начиная с каудальной части; при продевании каждой следующей нити натягивают предыдущую, чтобы оттянуть грудину от легких и сердца); на грудную стенку накладывают кусок пластика (пластиковый пакет) такого же размера, как лангета, точно на то место, где будет располагаться лангета (две черные линии на груди обозначают расположение заднего края лангеты); на пластиковом шаблоне делают метки, показывающие места, где будут проходить нити через лангету.
- Пластиковый шаблон накладывают на стекловолоконную лангету.
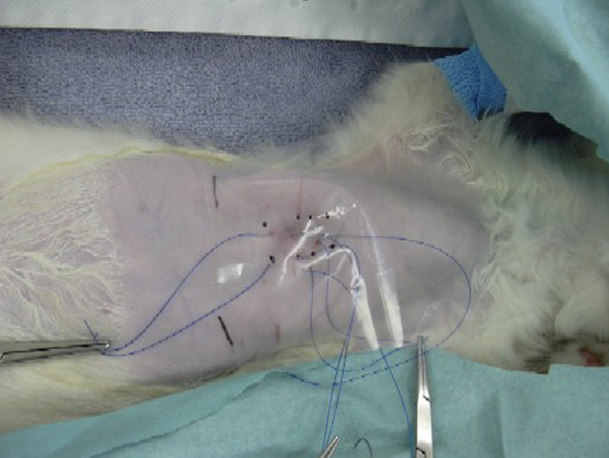
- В лангете сверлят отверстия для шовного материала.
- Нити шовного материала протягивают через отверстия в лангете.
- Нити завязывают, перемещаясь спереди назад; затем закрепляют лангету на месте с помощью наружной повязки, накладывая ее в форме восьмерки вокруг передних конечностей.
- Рентгеновские снимки грудной клетки до и после процедуры; «S» означает положение воронкообразного углубления до и после операции.
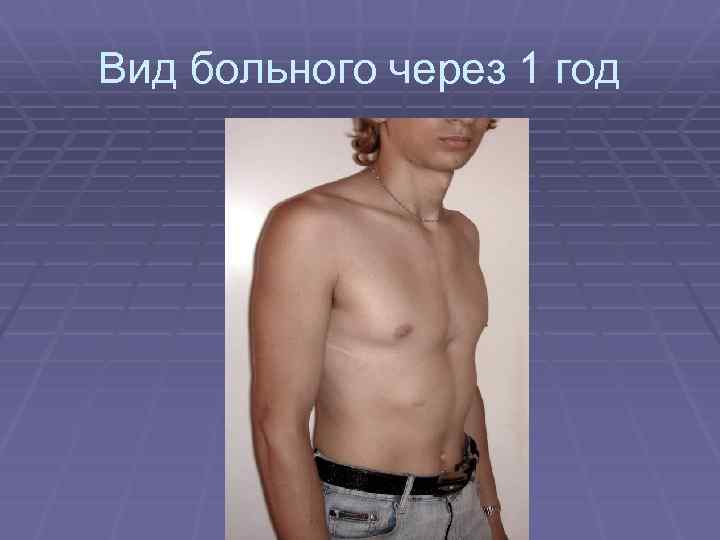
Клиническая картина воронкообразной грудной клетки в школьном возрасте
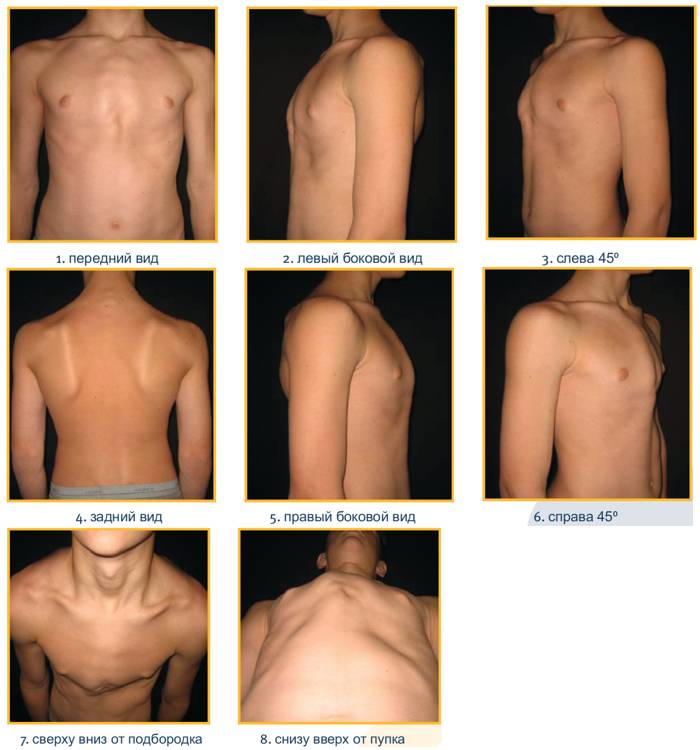
Изменения, вызванные деформацией, с возрастом становятся более выраженными. Ребенок начинает сознавать свой косметический недостаток и старается скрыть его. Чем старше ребенок, тем сильнее развивается сознание физической неполноценности, что при определенных условиях может вести к изменению психики. Это обстоятельство, как указывают многие авторы (Ravitch, 1960; Schmitt. 1962, и др.), нередко является единственным показанием к оперативному лечению воронкообразной груди. Нарушение осанки усиливается, отчетливее выражен грудной кифоз, реже его сглаженность. У ряда больных отмечается значительное боковое искривление позвоночника, требующее в ряде случаев специального лечения (рис. 24). Дети с резко выраженными деформациями обычно пониженного питания, с бледными кожными покровами.
3
Бронхоспирометрические исследования больных 17—28 лет, проведенные Hansen, Jacoby (1956), показали значительное увеличение после операции ЖЕЛ, максимальной вентиляции (предел дыхания) и потребления О2.
Нарушение функции внешнего дыхания приводит к изменениям окислительно-восстановительных процессов в организме ребенка: дискорреляции углеводного, белкового, водно-солевого обменов, нарушению кислотно-щелочного равновесия крови (И. А. Богданович, II. И. Кондрашип, 1969).
Смещение сердца влево зависит от выраженности и характера воронкообразного вдавления. При тяжелых деформациях левая граница сердца может заходить за переднюю подмышечную линию. Сердечный толчок разлитой и хорошо виден на боковой стенке вдавления. Почти у 2/з больных, оперированных в клинике в этом возрасте, выслушивается акцент II тона на a. pulmonalis. У некоторых детей определяется систолический шум.
У детей старшего возраста и особенно у юношей могут наблюдаться приступы пароксизмальной тахикардии (Dorner, 1950). Артериальное давление обычно не изменено. У некоторых больных мы наблюдали разницу (±10—15 мм рт. ст.) в давлении на правой и левой руке. Венозное давление, по данным Н. И. Кондрашина и Л. Д. Суханова, у детей старшего возраста с резкими деформациями грудной клетки обычно повышено.
Проводимые электрокардиографические исследования позволяют в значительной степени судить о влиянии воронкообразного вдавления на сердце. Следует отметить, что у детей школьного возраста не всегда можно выявить зависимость между тяжестью деформации и данными ЭКГ. Функциональные нарушения зависят не только от механических факторов сдавления, но и от изменения функции внешнего дыхания и обменных процессов. Чем старше возраст больного, тем более отчетливо проявляются эти изменения. Проведенные в клинике электрокардиографические исследования выявили у большей половины детей нарушения со стороны сердца. На полученных ЭКГ электрическая ось сердца была чаще смещена влево. У многих больных отмечалось снижение вольтажа зубцов, отрицательный зубец Т и V3 и выраженные в различной степени мышечные изменения. Отмеченные в клинике изменения ЭКГ у детей с воронкообразной грудью совпадают с данными литературы. II. И. Кондрашин также указывает на частые (83,9%) отклонения оси сердца, нарушения сократительной способности миокарда, синусоидую тахикардию и аритмию.
Более отчетливые изменения ЭКГ наступают в юношеском возрасте. Bär, Zeilhofe г и Heckel (1958) у половины больных отметили отклонение вектора QRS вправо и неполный блок правой ножки пучка Гиса. Нередко они наблюдали отрицательный зубец Т в V3 и V4 и высокий зубец Р в стандартном отведении. Проведенное авторами зондирование сердца показало повышение давления в правом предсердии и желудочке, а у 5 больных был отмечен диастолический спад давления в правом желудочке, патогномоничный для хронического слипчивого перикардита. Рентгенологическое обследование больных с воронкообразной грудью является важным этапом. По снимкам, произведенным в боковой и передне-задней проекциях, при вертикальном положении ребенка можно определить степень деформации, которую мы высчитываем по методике Gizycka (1962).
Степень деформации определяют отношением наименьшей высоты ретростернального пространства (видимое на боковых рентгенограммах расстояние между задней поверхностью грудины и передней поверхностью позвонков) к наибольшей высоте грудной клетки (измеряемой на снимках в передне-задней проекции; рис. 25). Для лучшего контрастирования вдавления на кожу ребенка по средней линии грудины мы наносим тонкую полоску цинковых белил от начала искривления до вершины мечевидного отростка. Полученное при делении частное больше 0,8 характеризует деформацию I степени, II степень — от 0,7 до 0,5 и III степень — менее 0,5.
Какие операции проводят при воронкообразном дефекте ГК
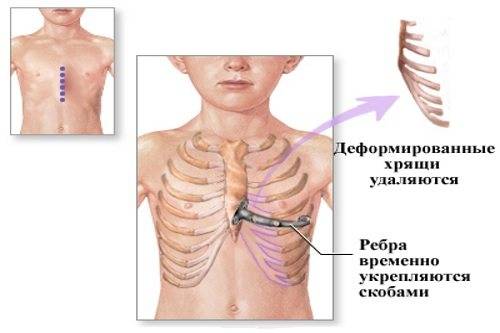
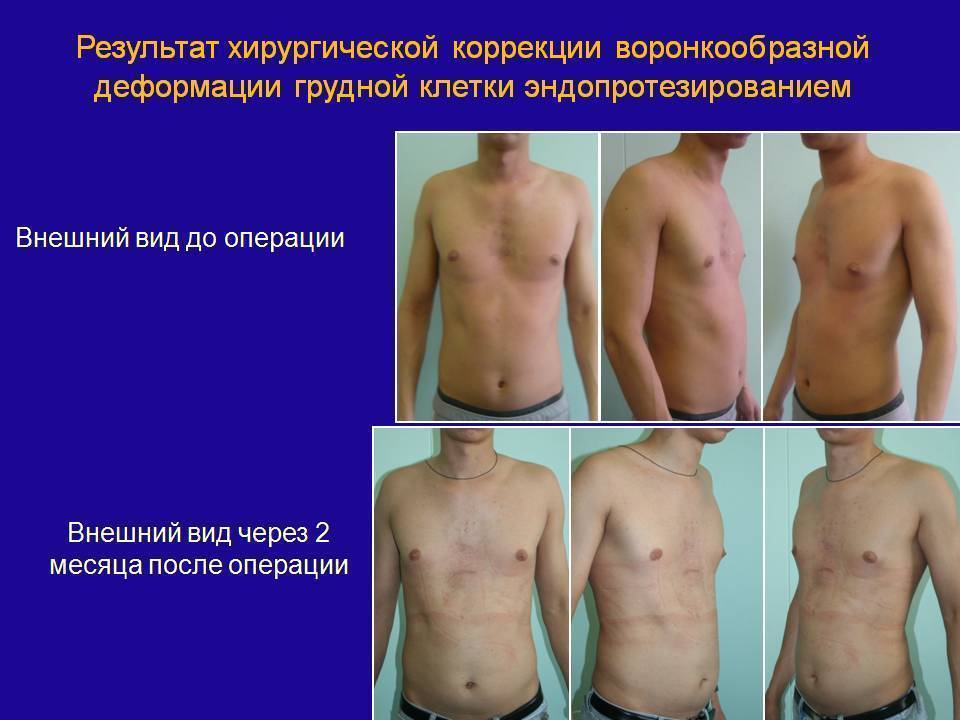
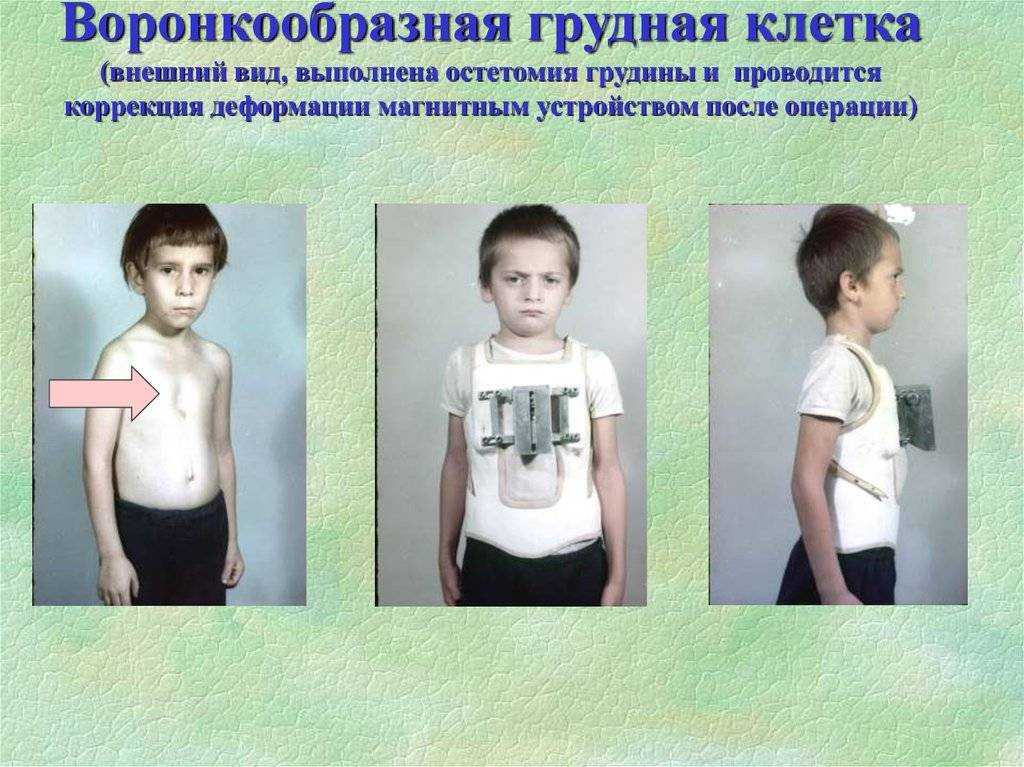
Самым рациональным и эффективным подходом к решению проблемы лечения недуга остается хирургическая операция. Оптимальным возрастом для ее проведения считается 12-15 лет. Стоимость хирургического лечения ориентировочно составляет от 150-200 тыс. рублей и зависит от уровня патологии грудной клетки, методики операции и клиники, где она будет проводиться.
Существует несколько методик проведения хирургического лечения. Одним из самых популярных и распространенных считается операция по методу Насса. Ее проводят под внутривенным общим наркозом, манипуляция длится от 30 минут до часа, а пребывание в лечебном учреждении по завершении операции занимает 10 дней. В ходе вмешательства через маленькие разрезы устанавливают титановые пластины в количестве от 1 до 3 штук по показаниям.
Процесс происходит под контролем видео торакоскопа. Пластинки находятся в груди на протяжении 3-4 лет, затем удаляются тем же путем. За время пребывания пластин в грудной клетке осуществляется выпрямление и правильная фиксация грудинной кости, что позволяет после извлечения приспособлений считать пациента здоровым.
Второй известный метод проведения операции – по Равичу, сейчас почти не применяется за границей и считается неактуальным. Способ отличается от метода по Нассу большей травматичностью и заключается во введении пластин коррекции после удаления искривленных хрящей. Кроме этого, доступ к грудине происходит путем осуществления поперечного разреза на груди и отделения ее мышц.
По окончании вмешательства, рана зашивается внешними швами, а мышцы — внутренними, после чего остается большой рубец. Ввиду травматичности операции, ее не используют при незначительных косметических недостатках и легкой степени деформации.
Что такое грудная клетка
Состоит грудная клетка из трех частей:
- — изогнутых ребер, обычно 12 пар с одинаковым строением, но разными по размерам. Из них истинных всего 7 пар, ложных 2 пары, не прикрепленных к грудине и свободных, имеющих такое положение благодаря мышцам;
- — косточки спереди, называющейся грудиной. Она отвечает за нормальное формирование грудной клетки. По внешнему виду похожа на щит, выпуклый с одной стороны и вогнутый с другой, внутренней. Грудина состоит их рукоятки, тела и мечевидного отростка;
- — позвонков, являющихся опорой грудной клетки.
Верхняя граница грудной клетки находится на уровне плеч, где берет начало первая пара ребер. Нижняя граница без характерной линии и похожа на пятиугольник. Если смотреть сбоку и сзади, то заканчивается грудная клетка в районе поясницы.
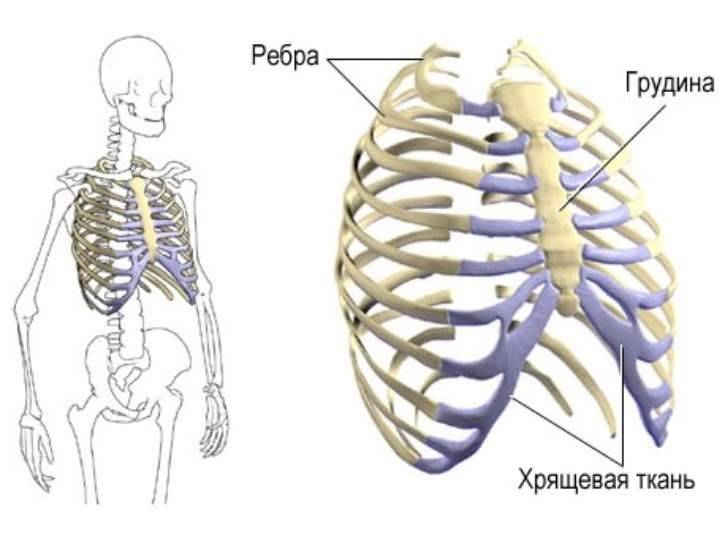
Все вместе представляют собой прочное место для внутренних органов – сердца и легких. В качестве соединительных элементов выступают реберно-позвоночные и реберно-грудинные суставы.
Но и мышечные ткани занимают не последнее место в обеспечении мобильности. Грудная клетка подвижна. Такая сложная конструкция помогает принимать активное участие в дыхательном процессе, расширяясь при вдохе и сжимаясь при выдохе.
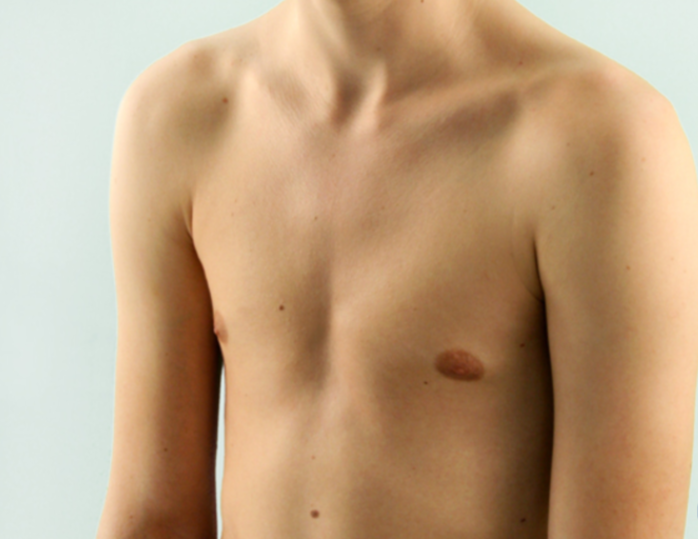
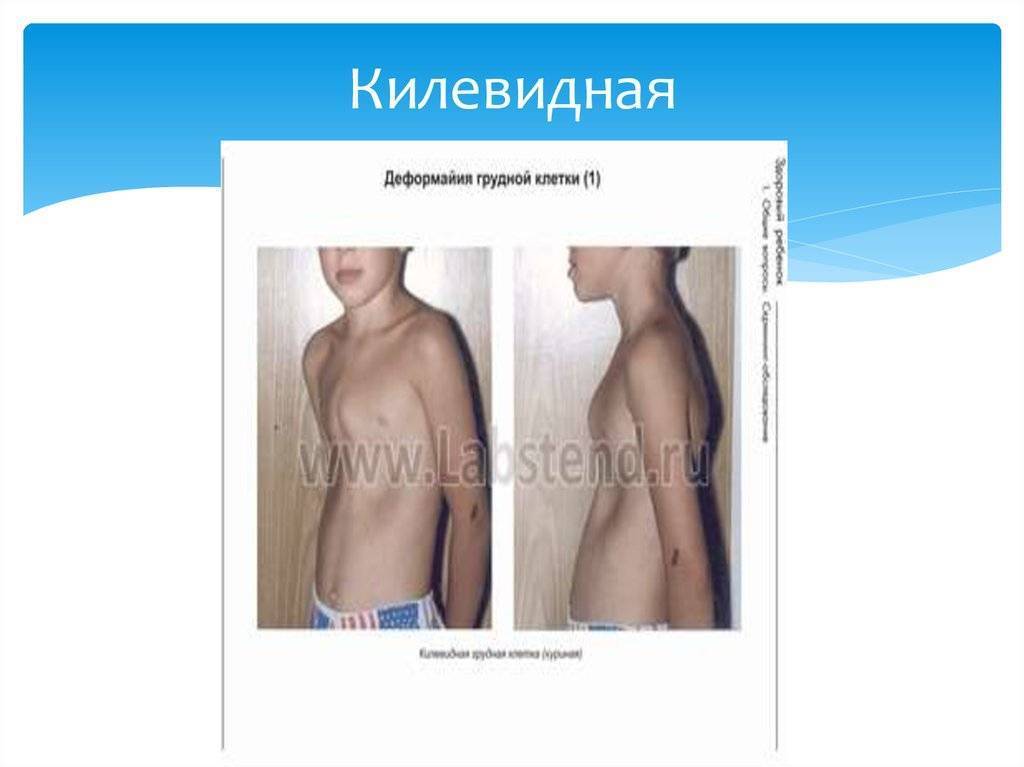
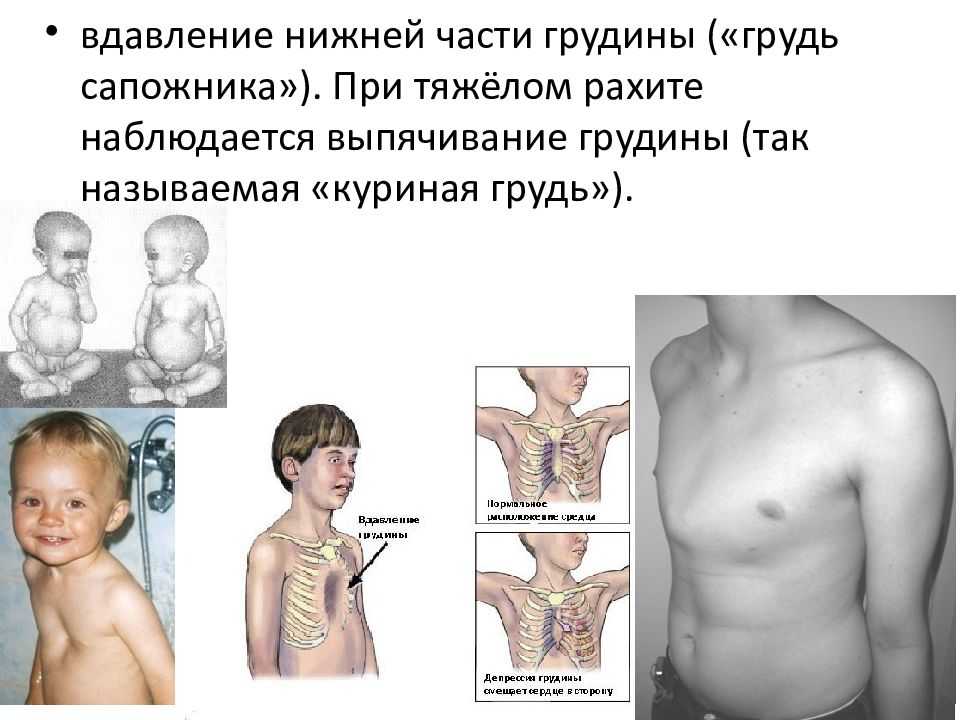
Понятие куриной груди
Заболевание стоит на втором месте по врожденным деформациям груди. Первое место занимает воронкообразная грудь. Мужской пол примерно в 4 раза чаще подвергается врожденным аномалиям. Четверть больных настигает наследственная предрасположенность, у 15% патология сопровождается с синдромом Марфана, сколиозом, пороком сердца и др.
Килевидная грудная клетка является наследственным или приобретенным заболеванием. Иногда встречается совместно с воронкообразной деформацией, поэтому считается, что природа происхождения у них одна.
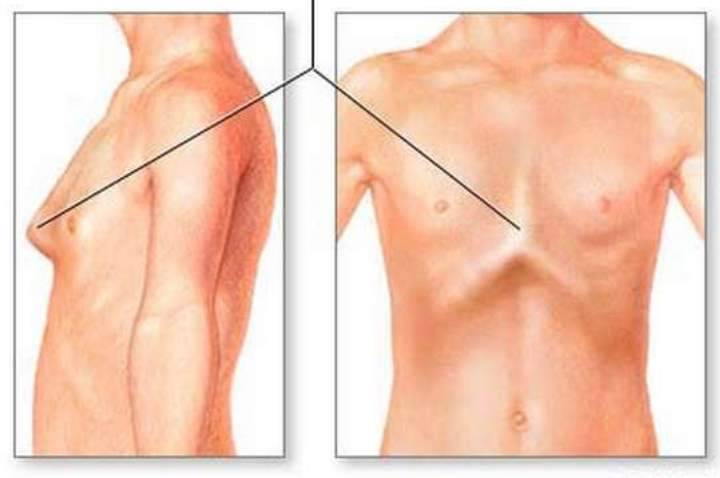
Установлено, что между КДГК (килевидной грудной клеткой), телосложением больного, соединительной тканью имеется связь. Такие люди отличаются высоким ростом и астеническим телосложением.
Астеническая грудь – это клетка, выделяющаяся маленьким диаметром. Она узкая, вытянутая в длину с очерченными ключицей и ребрами. Причем ребра лежат не горизонтально, с большим промежутком между ними. Образуется тупой угол между шеей и плечами. Мышечные ткани не развитые.
Синдром Марфана – патологическое изменение соединительной ткани в совокупности с долихостеномиелией или высоким ростом, длинными паукообразными пальцами, недостатком жировой ткани, суставной гипермобильностью, проблемами сердечно-сосудистой системы и работоспособности зрительных органов. Некоторые пациенты являются обладателями синдрома Марфана с ГДГК.

Бывают случаи, когда проявляются пороки сердца и деформация позвоночного столба.
Как только ребенок родился, деформирующий процесс грудной клетки не заметен, но по мере увеличения роста, болезнь становится видимой. С течением времени появляется косметический дефект разной выраженности.
Как правило, у таких пациентов нет проблем с дыханием и кровообращением в первые годы жизни. Чем старше становится ребенок, тем больше появляется одышка, быстрая усталость, повышается сердцебиение. Проблемой становятся объективные нарушения в виде увеличения объема дыхания, дефицита кислорода и снижения емкости легких.
Заболевания появляются не из-за самой деформации грудины, а благодаря особенностям строения тела.
Разновидность деформаций грудины
Классификация патологий большая, но наиболее известные варианты — Фокина и Баирова, которые в середине 60-х годов прошлого века выделили следующие типы:
Костальный
При этом нет искривления грудины или незначительная деформация за счет изгибания ребер вперед. Грудная клетка удлиненная. Мочевидный отросток выше нормы по размерам.
Манубриокостальный
В этом случае грудь изгибается вперед тремя соединенными ребрами, приобретает горизонтальную направленность, недоразвита и вместе с отростком в виде меча смещается назад.
Корпокостальный
Подразделяется на:
- — когда грудина в виде дуги выгибается вперед снизу и ближе к середине, ребра обращены внутрь;
- — грудина косая с направлением вперед и вниз. Наиболее выпирающее место – нижняя треть.
Деформация может быть симметричной и асимметричной, при которой грудина развивается неправильно и искривляется по оси.