Питье при поносе у детей
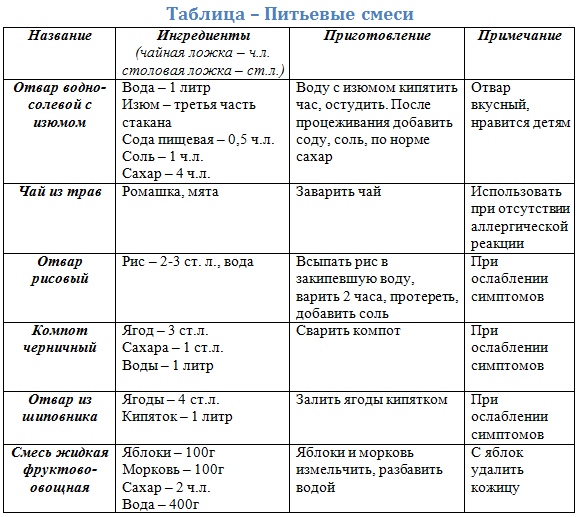
 Итак, любая диета при поносе кроме правильного кормления, сопровождается обильным питьем. Это призвано восполнить потери жидкости, выводимые организмом вместе с жидким стулом. Для отпаивания существуют специальные растворы, они готовятся в соответствии с инструкцией, напечатанной на пакетиках порошка Регидрона, Гастролита, Хумана Электролит. Если их нет под рукой, а в аптеку сходить некому, поить ребенка можно отварами из плодов шиповника, изюма, риса, цветков лечебной ромашки. Если и этих ингредиентов нет под рукой, поить придется кипяченой водой, в которую была добавлена половина чайной ложки соли, столько же сахара и пищевой соды (все это растворяется в литре воды). Правильно давать раствор нужно по глоточку, после каждого опорожнения, кормить малыша, если у него нет аппетита, не нужно в первые сутки.
Итак, любая диета при поносе кроме правильного кормления, сопровождается обильным питьем. Это призвано восполнить потери жидкости, выводимые организмом вместе с жидким стулом. Для отпаивания существуют специальные растворы, они готовятся в соответствии с инструкцией, напечатанной на пакетиках порошка Регидрона, Гастролита, Хумана Электролит. Если их нет под рукой, а в аптеку сходить некому, поить ребенка можно отварами из плодов шиповника, изюма, риса, цветков лечебной ромашки. Если и этих ингредиентов нет под рукой, поить придется кипяченой водой, в которую была добавлена половина чайной ложки соли, столько же сахара и пищевой соды (все это растворяется в литре воды). Правильно давать раствор нужно по глоточку, после каждого опорожнения, кормить малыша, если у него нет аппетита, не нужно в первые сутки.
Диета при поносе для ребенка-грудничка
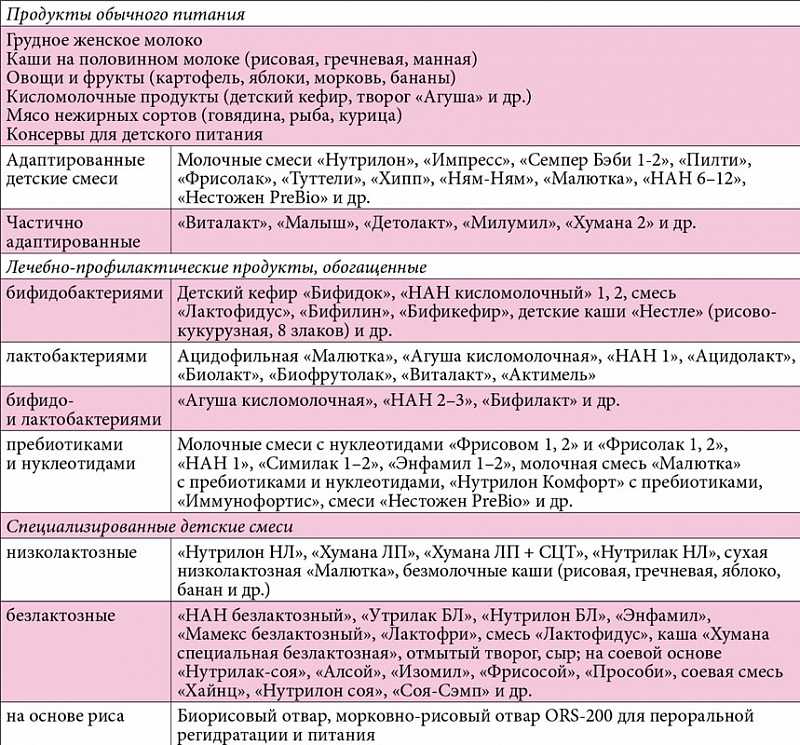
 Чем нужно кормить грудничков при поносе? Голодная диета в первый день ребенку до года противопоказана. Последние научные разработки показали, что любая длительная пауза в питании способствует появлению белкового дефицита, резкому снижению массы грудничка, значительной задержке восстановления слизистой кишечника. Поэтому, если малыш находится на грудном вскармливании, вопрос о том, чем кормить, не встает. Просто увеличивается количество прикладываний к материнской груди. Молоко матери максимально сбалансировано, в нем есть особые биологически активные вещества, которые способны приостановить понос и приблизить выздоровление. Кушать материнское молоко грудничок может без ограничений.
Чем нужно кормить грудничков при поносе? Голодная диета в первый день ребенку до года противопоказана. Последние научные разработки показали, что любая длительная пауза в питании способствует появлению белкового дефицита, резкому снижению массы грудничка, значительной задержке восстановления слизистой кишечника. Поэтому, если малыш находится на грудном вскармливании, вопрос о том, чем кормить, не встает. Просто увеличивается количество прикладываний к материнской груди. Молоко матери максимально сбалансировано, в нем есть особые биологически активные вещества, которые способны приостановить понос и приблизить выздоровление. Кушать материнское молоко грудничок может без ограничений.
Питание при наличии жидкого стула у искусственника корректируется таким же способом: увеличивается число кормлений во время диеты, но сокращается разовая доза грудной смеси. Во время недомогания менять самостоятельно смеси категорически нельзя. Ребенку до года, получающему прикорм, во время расстройства желудка все, кроме смеси или грудного молока, запрещается.
Чем и как кормить при поносе детей постарше?
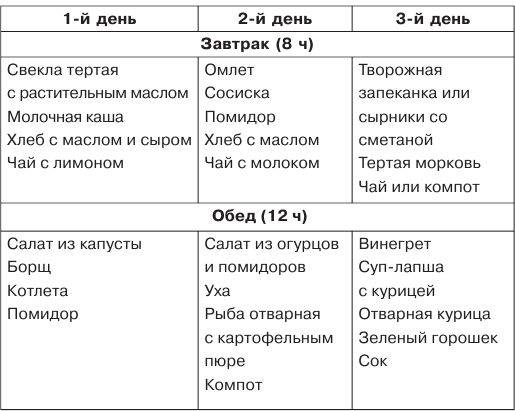
 Диетическое меню годовалого ребенка и малыша постарше должно состоять из следующих блюд. Ему можно кушать:
Диетическое меню годовалого ребенка и малыша постарше должно состоять из следующих блюд. Ему можно кушать:
- Овощные супы с добавлением круп гречки, риса или овсянки.
- Каши на воде без добавления масла.
- Кисели из черники, яблочные компоты.
- Вместо хлеба сухарики или галеты.
- Нежирное отварное мясо курицы или индейки (обязательно без кожи).
- На третий день можно давать нежирный творог и банан.
Отвечая на вопрос, что кушать ребенку при длительном поносе во время диеты, специалисты обращают внимание на необходимость расширения рациона на четвертые сутки. Чем можно кормить? Котлетами из говядины, курятины или телятины, приготовленные на пару, тефтели, фрикадельки, паровой омлет. Расширенное меню и разнообразное питание будет способствовать быстрому выздоровлению
Расширенное меню и разнообразное питание будет способствовать быстрому выздоровлению.
Что нельзя кушать ребенку при диарее?
 Чем кормить ребенка при диарее, уже понятно, осталось рассказать о существующих ограничениях лечебного питания. Под запрет попадают все свежие фрукты (за исключением банана), орехи и кисломолочные продукты. При поносе нельзя есть бобовые, соевые, белый сдобный хлеб, пирожки, торты, напитки с газом.
Чем кормить ребенка при диарее, уже понятно, осталось рассказать о существующих ограничениях лечебного питания. Под запрет попадают все свежие фрукты (за исключением банана), орехи и кисломолочные продукты. При поносе нельзя есть бобовые, соевые, белый сдобный хлеб, пирожки, торты, напитки с газом.
Максимально ограничивается употребление сахара во время диеты, нельзя есть маринованные продукты, копченые колбасы
Важно исключить из рациона все, что может вызывать раздражение слизистой кишечника, его вздутие и образование внутри желудочно-кишечного тракта гнилостных процессов. Нельзя кормить малыша жирными сортами мяса, яйцами, пшенными и перловыми кашами, запрещены цитрусовые фрукты, шоколад, свежевыжатые соки, какао и соки. В зависимости от тяжести заболевания диета при поносе может длиться 5-6 дней или 2-3 недели
Сроки устанавливает лечащий врач. Зная о том, чем кормить, что можно ребенку есть при поносе, а что нельзя, какой должна быть еда, можно значительно ускорить его выздоровление. Запомните, цельное молоко после диареи рекомендовано начинать вводить только через 3 недели со времени нормализации стула
В зависимости от тяжести заболевания диета при поносе может длиться 5-6 дней или 2-3 недели. Сроки устанавливает лечащий врач. Зная о том, чем кормить, что можно ребенку есть при поносе, а что нельзя, какой должна быть еда, можно значительно ускорить его выздоровление. Запомните, цельное молоко после диареи рекомендовано начинать вводить только через 3 недели со времени нормализации стула.
Питание в зависимости от возбудителя ОКИ
Как уже было сказано выше, вызвать появление кишечной инфекции могут самые различные патогены, в частности, вирусы и бактерии. Поговорим о самых распространенных заболеваниях, встречающихся в детском возрасте.
Ротавирус
Ротавирусная инфекция – это заразное вирусное заболевание, которое передается воздушно-капельным путем, через грязные руки, а также при употреблении некачественных или испорченных продуктов. Наиболее подвержены недугу дети до двух лет. У больных повышается температура тела, появляется чихание, диарея рвота, недомогание, слабость, а также резкие боли в животе.
Специалисты назначают мягкую и щадящую диету, которая направлена на восполнение дефицита жидкости в организме. Из рациона полностью исключаются молочные продукты, хлебобулочные изделия, свежая выпечка, а также жирные, жареные, копченые и маринованные продукты.
Внимание! Питье при ротавирусной инфекции показано каждые полчаса.
Если кроха находится на грудном вскармливании, то следует и дальше продолжать обычный режим питания. Материнское молоко содержит необходимые вещества для борьбы с вирусной инфекцией. При этом лучше отказаться от другого прикорма. Если грудничок находится на искусственном кормлении, его стоит перевести на каши и смеси, не содержащие лактозу.
Не существует специализированных препаратов от ротавирусной инфекции, поэтому основной методикой лечения является диета
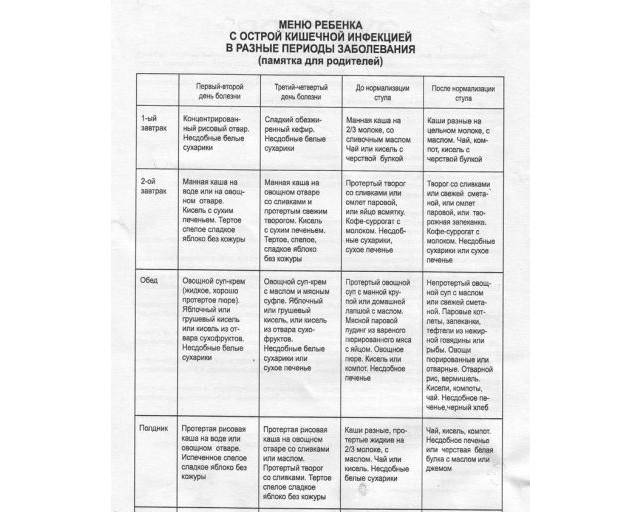
Диета при кишечной инфекции у детей от двух до пяти лет направлена на подавление воспалительной реакции и восполнение недостатка жидкости. В первые несколько дней ребенку следует давать каши на воде без добавления масла, сухарики, постные бульоны. В последующие дни можно вводить в меню нежирное мясо и рыбу, паровые омлеты, а также яблочное, картофельное или морковное пюре. В качестве перекусов можно использовать запеченные в духовке груши и яблоки.
Меню при ротавирусной инфекции может включать в себя такие продукты:
- подсушенный пшеничный хлеб;
- постное мясо и рыба;
- яйца;
- овощные супы;
- каши;
- картофель, томаты, морковь;
- ягодные отвары, травяные настои, компоты;
- мед, варенье.
К запрещенным продуктам относится свежий хлеб, сдоба, жирные блюда, колбасные изделия, макаронные изделия. В острый период необходимо исключить кофе, газированные напитки, молоко, сыр, цитрусовые. Отказаться также придется от употребления шоколада, какао, сыр, лук, чеснок.
Сальмонелла
Возбудителями сальмонеллеза являются бактерии. Бурное размножение и гибель инфекции сопровождается высвобождением токсических веществ, которые вызывают отравление организма, диарею и нарушение водно-электролитного баланса. Лучшей питательной средой для патогенных микроорганизмов являются продукты животного происхождения с высоким содержанием белка: яйца домашней птицы, молоко, мясо.
Основным принципом рациона является сокращение жиров и углеводов, но сохранением достаточного количества белков. Это позволяет избежать размножения патогенной микрофлоры и ускорить процесс выздоровления. Все блюда должны быть отварными или паровыми. Они подаются в протертом виде без добавления соли. Первый день является разгрузочным, разрешается только обильное питье. Запрещено употреблять сдобу, хлебобулочные изделия, молочные продукты, жирные бульоны, свежие фрукты, кофе.
После улучшения состояния, ребенку вводят в рацион молочную кашу и овощи (картофель, тыкву, морковь). Диетического питания следует придерживаться в течение месяца. Даже после исчезновения клинических симптомов родители должны следить за соблюдение щадящей диеты. В противном случае может возникнуть рецидив.
Дизентерийная палочка
При дизентерии поражается толстый отдел кишечника. Заболевание вызывает подавление секреции желудочного сока. При среднетяжелом и тяжелом течении, которое сопровождается рвотой, назначает водно-чайная пауза. Для регидратации можно использовать раствор глюкозы, подслащенный крепкий чай с лимоном, отвар изюма, яблочный и рисовый отвар.
С третьего или четвертого дня рацион расширяется. Ребенку можно приготовить протертую кашу на овощном отваре, картофельное пюре, слизистый суп. Также разрешается творог, рыбные или мясные фрикадельки, сухарики, сливочное масло. При легком течении дизентерии можно пропустить одно–два кормления, а затем давать сцеженное молоко. Крохам, находящимся на искусственном вскармливании, разрешается кефир.
Из рациона следует исключить продукты, усиливающие перистальтику, процессы брожения и газообразование:
- черный хлеб;
- молоко;
- бобовые;
- капуста;
- цитрусовые;
- плавленый сыр;
- продукты с высоким содержанием пищевых волокон.
Справиться с диареей поможет рисовая крупа
Диагностика и лечение кишечной инфекции
Существуют различные взаимодополняющие методы лабораторной диагностики кишечных инфекций:
- Выделение из крови возбудителя и его антигенов (токсинов)
- Бактериологическое исследование: выделение и типирование возбудителя в посевах кала, других биологических секретов и экскретов организма больного
- Вирусологическое исследование: выделение вируса из кала в посевах на культуре клеток или при электронной микроскопии
- Микроскопическое исследование: обнаружение паразитов в мазках нативного кала после обработки специальными красителями
- Выявление сывороточных антител к антигенам возбудителя и роста их титра: серологическое обследование с использованием специальных диагностикумов в реакциях (РПГА, РИГА, ИФА и т. п.); прирост титра в 4 раза.
Основные принципы терапии кишечных инфекций:
- борьба с возбудителем (антибактериальная терапия);
- борьба с обезвоживанием (как правило, для устранения недостатка жидкости пациентам назначают солевые растворы);
- устранение диареи (энтеросорбенты);
- соблюдение щадящей диеты (исключение свежих овощей и фруктов, молочных продуктов, сладкого).
Во время болезни необходимо соблюдать диету, помогающую замедлить перистальтику кишечника. Рекомендуются продукты с высоким содержанием танина (черника, черемуха, крепкий чай); вещества вязкой консистенции (слизистые супы, протертые каши, кисели); сухари; индифферентные вещества — паровые блюда из нежирного мяса и рыбы. Важный этап в лечении кишечных инфекций — исключение из рациона жареных и жирных блюд, сырых овощей и фруктов.
Главное направление лечебной тактики — нейтрализация экзотоксинов в кишечнике (энтеросорбенты) и регидратация — компенсация патологических потерь жидкости и электролитов специально разработанными глюкозо-солевыми растворами. Объем вводимых растворов зависит от степени обезвоживания и массы тела больного, а скорость введения составляет 1–1,5 л/ч. Дезинтоксикационная и регидратационная терапия в 85–95 % случаев может осуществляться перорально.
Антибиотики может назначить только инфекционист с учетом проведенных лабораторных тестов и выявленного возбудителя инфекции. Однако при выраженной диарее для ускоренной санации обоснованным является назначение антибактериальных ЛС, которые не всасываются или плохо всасываются из кишечника и обладают широким спектром действия (например, энтерофурил или ко-тримоксазол). Эффективными средствами альтернативной этиотропной терапии, в качестве препаратов от острой кишечной инфекции, являются энтеросорбенты и пробиотики. Этиотропное действие пробиотиков связано с выраженной антагонистической активностью в отношении всех возбудителей острых кишечных инфекций (ОКИ) бактериальной этиологии и опосредованным иммуномодулирующим действием на местное звено иммунитета.
Диета после инфекции
Щадящая диета после кишечного гриппа должна соблюдаться на протяжении около 2 недель
Все разрешенные продукты нужно вводить в рацион ребенка осторожно, начиная с половинной порции. Если продукт не вызвал ухудшения состояния малыша, то можно дать уже полноценную порцию
Каши нужно продолжать готовить на воде. Пока у малыша жидкий стул, из каш лучше давать рисовую. Молоко нельзя пить как минимум недели 2, т. к. ферментов, расщепляющих молоко, в кишечнике больного почти нет. Это вызовет только ухудшение состояния. Чтобы улучшить микрофлору кишечника, стоит принимать сорбенты.
Очень полезно уже после окончания основных симптомов давать пюре из банана и яблока. Они содержат пектин, который помогает очищать кишечник от вредных бактерий. Жирность кисломолочных продуктов постепенно можно увеличивать. Из сладостей можно предложить ребенку пастилу, зефир или мармелад.
Постепенно стоит переходить от пюреобразной пищи к пище с небольшими кусочками. Если питаться только пюре, то кишечник уже вяло начинает работать, его нужно немного расшевелить.

В заключение хочется отметить, что кишечный грипп у детей – явление частое. Переносится он детским организмом сложнее, поэтому требует внимательного отношения. Лечение кишечной инфекции и специальная диета должны соблюдаться одновременно. Лечение без диеты затянется надолго.
Врачи настоятельно советуют проводить профилактические меры, чтобы в дальнейшем риск заболевания кишечной инфекции свести к минимуму. Нужно чаще мыть руки после прогулки, перед едой и после посещения туалета.
Запрещено купаться в местах, не предназначенных для этого. Продукты питания, а также воду, нужно термически обрабатывать: кипятить молоко и воду, не есть сырыми яйца. Обязательно нужно следить за сроком годности продуктов, а готовые блюда необходимо хранить в холодильнике.
Правильная диета при кишечном гриппе у детей – это залог скорейшего выздоровления. Не стоит пренебрегать правилами, прописанными врачами.
Кишечная инфекция у детей – одно из наиболее часто встречающихся инфекционных заболеваний, поскольку любознательный малыш пробует на вкус многие предметы, далеко не идеальные с точки зрения чистоты. Кроме того, защитные силы детского организма очень уязвимы, а потому расстройства пищеварительной системы у детей часто носят вирусный характер. Особенностью питания при кишечной инфекции у детей становится необходимость так построить меню, чтобы блюда были и щадящими, и питательными, и разнообразными, и при этом вкусными – маленького ребенка сложно заставить кушать полезную, но неаппетитную еду. О том, чем кормить ребенка при кишечной инфекции, чтобы ускорить его выздоровление – читайте в нашей статье.
Что давать ребенку через 7 – 10 дней после острой кишечной инфекции
Строгий рацион питания во время острой кишечной инфекции является необходимым условием для успешного выздоровления детей. Если вы не будете соблюдать все предписания врачей по поводу диеты, то это обернется вашему ребенку длительной диареей, стремительным похудением, обезвоживанием и остальными серьезными проблемами со здоровьем. Главное в данном случае – использование определенного режима питания для каждой из фаз болезни. Далее вы ознакомитесь с принципами питания ребенка, спустя десять дней после перенесенной острой кишечной инфекции.
Основные правила диетического питания
Когда происходит отравление, в желудке, кишечнике появляются неблагоприятные процессы. Они грозят хроническим воспалением пищеварительных органов, задеваются все слизистые оболочки, страдает печень и поджелудочная железа. В результате становится невозможным нормальное выделение желудочного сока, теряется мышечный тонус и сокращение кишечника
Чтобы не довести здоровье до такого состояния, важно поспособствовать организму малыша. Для этого пригодятся следующие правила питания:

- Разгрузите желудок и кишечник ребенка. Не надо принуждать к еде, когда малыш совсем этого не хочет. Чтобы процесс пищеварения не нарушился, кормите каждые два-три часа.
- Обязательно соблюдайте принцип приготовления еды: перетирание до полужидкого состояния, пища должна быть теплой, не раздражать желудок с кишечником. Минимизируйте употребление жиров, исключите компоненты питания, содержащие клетчатку.
- Организм должен восполняться биологически активными веществами, которые он потерял в период болезни. Поэтому купите своему ребенку витаминно-минеральный комплекс, однако предварительно посоветуйтесь с врачом.
- Придерживайтесь правил раздельного приема пищи: не смешивайте в одной порции углеводы с белками. К примеру, рыбу или мясо не сочетайте с картофелем, крупами. Лучше делайте акцент на овощах и фруктах.
- Макияж со стрелками
- Как улучшить память за пять шагов
- Как нас защищают маски для лица от разных вирусов
Далее ознакомьтесь со списком продуктов, которые нельзя включать в диету после кишечной инфекции:
- мучное, сдобу;
- сырые овощи, фрукты, ягоды, цитрусы;
- пшенную, перловую, ячневую кашу;
- копчености, консервацию, колбасу;
- бобовые;
- сало, свинину.
То, что должно включаться в детское меню на каждый день после перенесения кишечной инфекции:
- гречневая, рисовая, овсяная каша;
- в отварном виде овощи: цветная капуста, брокколи, свекла, морковь;
- бананы, печеное яблоко;
- вчерашний белый хлеб;
- кисель на крахмале;
- сухофрукты, узвар;
- курица, кролик;
- морская рыба;
- обильное питье.
Как восстановить работу кишечника после антибиотиков
Лечение детского отравления практически всегда сопровождается антибиотиками. А это дополнительный удар по полноценной работе желудочно-кишечного тракта. Терапия антибактериальными препаратами всегда должна сопровождаться предупредительными мерами, а иначе у малыша разовьется диарея или запор, плохое усвоение пищи и многое другое. Несколько рекомендаций, необходимых для восстановления работы кишечника после антибиотиков:

- грудному малышу отмените прикорм и переведите его исключительно на грудное молоко;
- детям старше грудного возраста давайте обильное питье, сократите потребляемое количество пищи, обязательно соблюдайте диету, кормите только по желанию малыша;
- обустройте комфортный отдых, ребенок должен дольше спать, чтобы восстанавливать свои силы;
- обеспечьте малютке сбалансированное питание, для этого давайте фрукты с овощами и обязательно включите в диету кисломолочную еду (обезжиренный творог, к примеру).
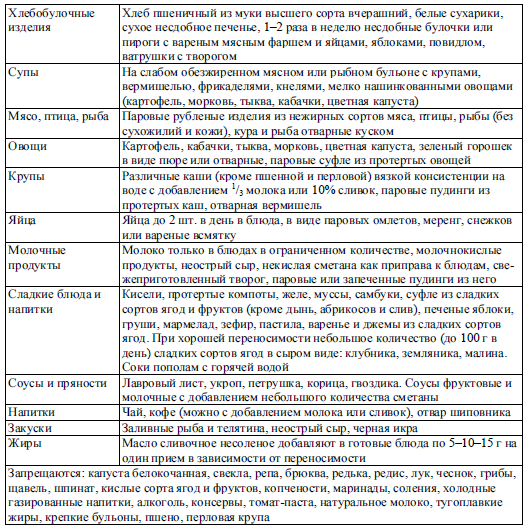
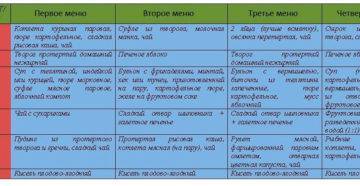
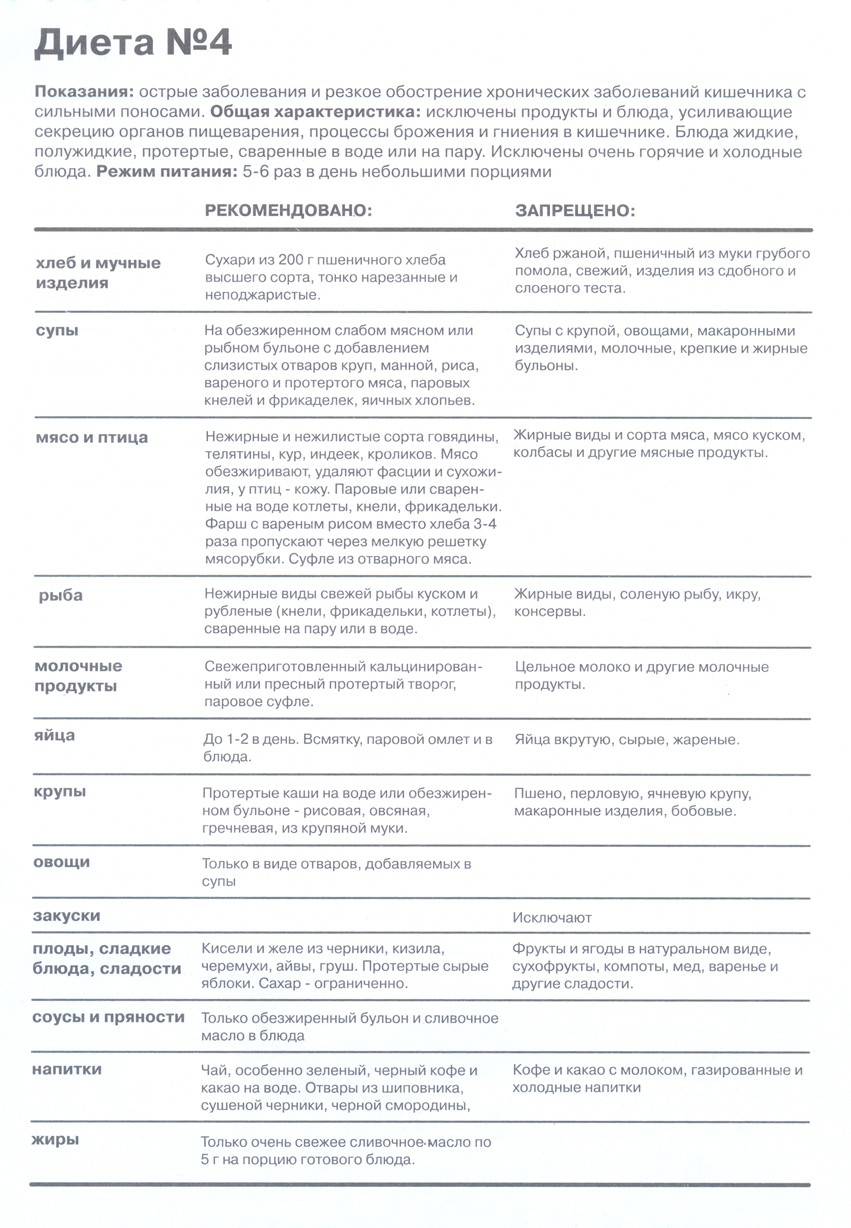
Что есть в острой фазе болезни

Разрабатывая меню при инфекции, за основу берут диету Певзнера. При острых заболеваниях кишечника назначают лечебный стол №4. Все блюда варят или готовят на пару, после чего измельчают (протирают). Из рациона исключают закуски, гарниры из овощей и грибов. Очень полезны кисели, желе из черники, спелых груш, черемухи, других фруктов и ягод, которые содержат дубильные вещества.
Продукты и блюда, разрешенные во время строгой диеты:
- слизистые супы на нежирном мясном бульоне;
- черствый белый хлеб;
- картофельное пюре;
- гречка, рисовая и манная каши;
- нежирные сорта мяса или птицы;
- ягодное и фруктовое желе;
- яйца всмятку, омлет на воде (не больше двух в день);
- бананы, вареные фрукты без кожуры и семян;
- творог с низким процентом жирности.
При острой фазе болезни запрещены:
- черный хлеб, выпечка;
- перловая, кукурузная, ячменная и пшенная крупы;
- молоко и молочные продукты, кроме творога;
- сырые или вареные овощи и фрукты с кожурой (содержат клетчатку);
- жирная пища;
- десерты, богатые сахаром, шоколад;
- вареные и жареные яйца;
- консервы, соусы, приправы;
- бобовые;
- крепкие бульоны;
- газированные напитки, алкоголь.
Рис

Каша из этого злака – отличный способ остановить диарею. Рис не раздражает кишечник, обладает обволакивающим действием. Кашу нужно есть как самостоятельное блюдо.
Рецепт приготовления:
- Залейте 4 ст. л. крупы 1 литром кипятка.
- Готовьте, пока рис полностью не разварится.
- Пропустите кашу через сито.
- Добавьте по 0,5 ч. л. соли и пищевой соды.
Сухари и печенье
Диета при инфекции кишечника предусматривает дробное питание, поэтому второй завтрак обязателен. Можно съесть несдобное печенье, например, галеты – несладкий продукт без начинки. На обед к нежирному говяжьему бульону хорошо добавить сухари из белого хлеба, подсоленные сушки или крекер.
Соки
Диетологи рекомендуют пить фруктово-ягодные напитки из клюквы, яблок, черники. Соки перед употреблением желательно разбавить водой в пропорции 1 к 2. Под запретом кислые напитки, например, виноградный или апельсиновый. Соки не должны содержать мякоть.
Диета № 4в
Общая характеристика
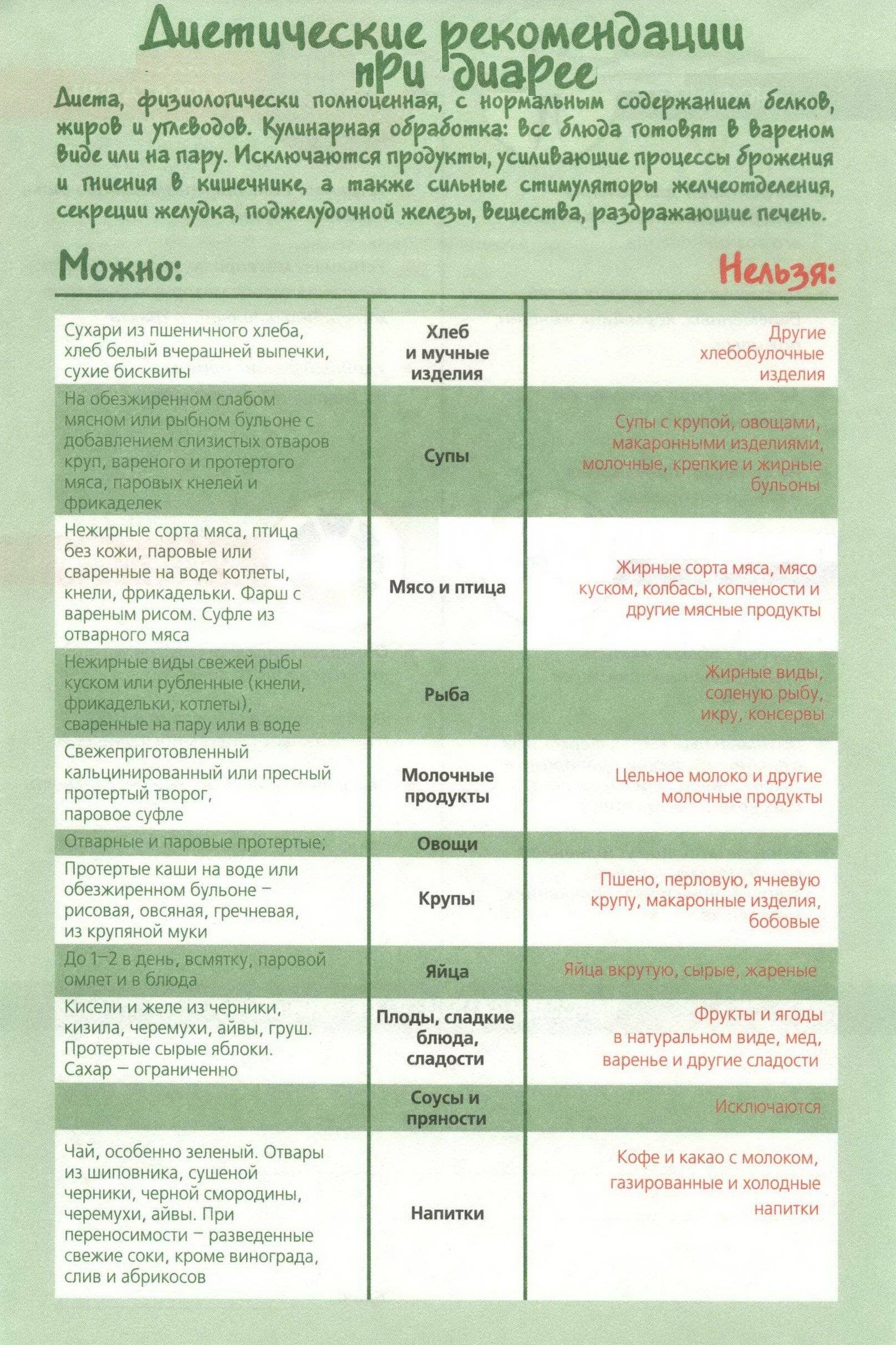
Диета № 4в необходима для поддержания нарушенных функций органов желудочно-кишечного тракта, вовлечённых в патологический процесс. В данной диете содержится физиологическая норма нутриентов, умеренно ограничены химические и механические раздражители слизистой ребенка. Нельзя употреблять продукты, провоцирующие гниение и брожение в кишечнике, и те, которые стимулируют секрецию пищеварительных желёз.
Что можно употреблять при диете № 4в?
1. Продукты и блюда, как при диете 46
2. Измельченные разваренные макаронные изделия
3. Разваренная белокачанная капуста
4. Каши, приготовленные на молоке и воде 1:1
5. Спелые ягоды и фрукты – только сладкие (их употребляют сырыми, сняв кожуру, исключение составляют только запрещенные ягоды и фрукты – виноград, сливы, абрикосы)
6. Разведенные водой на 1/3 фруктово-ягодные соки
7. Растительное масло в составе блюда
8. Вымоченная сельдь
9. Нежирные колбасы
10. Суррогатный кофе
Что нельзя употреблять при диете № 4в?
- Жирные сорта мяса
- Жирную птицу и рыбу
- Копчености
- Сырые и сваренные вкрутую яйца
- Холодные и газированные напитки
Пища должна быть приготовлена на пару, отварена или запечена. Режим питания и температура пищи – как при столе №46. Диеты 4в нужно придерживаться 1-3 года или больше – зависит от каждого конкретного случая. В период стойкой компенсации при отсутствии сопутствующих гастритов и гастродуоденитов, заболеваний гепатобилиарной системы можно применять непротертую диету № 2. При синдроме раздражённого желудка диету № 2 назначают не ранее 2 лет стойкой ремиссии.
Список разрешенных продуктов при аллергии
В научной теории неоднократно выделялись списки «безопасных» и «запрещенных» продуктов питания в зависимости от того, как они влияют на ребенка. В таблицах, представленных ниже, рассмотрен подробный перечень наиболее “дружелюбных” продуктов, которые можно кушать детям.

Рекомендации Борисовой И.В.
Наиболее безопасные
Средняя активность продукта (употреблять с осторожностью)
Баранина, кролик, гречка, капуста, репа, тыква, кабачок, чернослив, груша (зеленая), арбуз, салат листовой, черника, клюква, брусника
Говядина, нежирная свинина, конина, индейка, пшеница, рожь, рис, ячмень, овсянка, морковь, огурцы, свекла, соя, горох и другие бобовые, абрикос, зеленые яблоки, виноград, киви, ананас, малина
Рекомендации Адо А.Д.
Говоря о базовой гипоаллергенной диете, нельзя не отметить советского ученого А.Д. Адо, который сформировал эффективный и популярный среди врачей и родителей рацион питания. Его основные принципы просты – полностью исключается опасная и агрессивная еда, которая заменяется щадящими продуктами.
Безусловное преимущество безаллергенной диеты по Адо – четкий и конкретный список разрешенной и запрещенной пищи, без пометок «можно, но с осторожностью». Это позволяет родителям не теряться при составлении рациона на неделю
Однако такое питание не подойдет детям с гиперчувствительностью к определенным триггерным аллергенам (коровьему молоку, глютену и др.). Оно имеет базовую направленность без учета индивидуальных особенностей каждого малыша.

Безопасные продукты и блюда по Адо:
- говядина;
- супы с крупами и овощами;
- кисломолочные продукты и сливочное масло;
- растительное масло (подсолнечное, оливковое);
- рис, гречка;
- овсяная каша;
- несдобный хлеб;
- свежие огурцы (подробнее в статье: можно ли ребенку огурцы при грудном вскармливании?);
- зелень;
- печеные яблоки, яблочный компот;
- чай с сахаром.
Рекомендации Союза педиатров России
Наиболее безопасные
Средняя активность продукта (употреблять с осторожностью)
Говядина, кролик, баранина, нежирная свинина, конина, гречка, рис, кукурузная крупа, кисломолочные продукты, сливочное масло, несдобный хлеб с отрубями, сухари, сухое печенье, макароны, капуста, картофель, листовой салат, зелень, кабачки, огурцы, зеленые яблоки, груша, слива, чернослив
Субпродукты (печень и др.), овсянка, речная рыба, бобовые, баклажан, репа, банан, брусника, черника, голубика, смородина (красная, черная), клюква, арбуз
ЧИТАЕМ ТАКЖЕ: когда можно давать пробовать арбуз ребенку?

Диета для детей-аллергиков
Детская аллергия — серьезное испытание для любой семьи. Дерматит и диатез, конъюнктивит, аллергический ринит, крапивница — все эти проявления гиперчувствительности к определенным веществам способны серьезно осложнить жизнь и малышу, и его родителям.
Однако даже строгая диета при аллергии должна быть полноценной и разнообразной. При этом следует учитывать, что все продукты подразделяются на более и менее аллергенные.
Так, среди продуктов с максимальным аллергизирующим потенциалом прежде всего следует выделить молоко и яйца. Высока вероятность аллергии на цитрусовые, клубнику, малину и землянику. Нежелательную реакцию могут вызвать пшеница и рожь. Серьезными аллергенами являются также шоколад, кофе, какао, мед и орехи.
Средним аллергизирующим потенциалом обладают говядина, бобовые, картофель и свекла. Из фруктов аллергию в некоторых случаях способны вызывать персики, абрикосы, черника, бананы и черная смородина.
Наконец, минимальным аллергизирующим потенциалом обладают кисломолочные продукты, некоторые разновидности мяса (конина, крольчатина, постная свинина и баранина, а также индейка), груши и яблоки зеленых сортов, петрушка и укроп, а также капуста (как белокочанная, так и цветная), кабачки, огурцы и желтая черешня.
Именно продукты с низким аллергизирующим потенциалом должны составлять основу меню при аллергии. Вариантов их приготовления существует множество:
Мясо
Паровые котлеты и тефтели, фрикадельки, тушеное мясо
Каши
Соленые и сладкие гречневая и овсяная каши, с осторожностью рисовая каша
Овощи
Овощное рагу, овощи, приготовленные на пару, овощи, запеченные в духовке, овощные котлеты
Фрукты
Сезонные фрукты в свежем (без кожуры) и запеченном виде, компоты
Напитки
Слабый зеленый и белый чай без ароматизаторов и любых вкусовых добавок, минеральная вода без газа, компоты и морсы из разрешенных фруктов