Причины
Многие причины низкого расположения детского места обусловлены внутренними факторами — заболеваниями во время беременности и состоянием половых органов женщины. Ими могут стать:
- повреждения слизистой оболочки матки;
- воспалительные процессы;
- инфекции;
- предыдущие аборты;
- выкидыши в прошлом;
- кесарева сечения;
- различные гинекологические операции;
- патологии строения, развития, функционирования матки;
- многоплодная беременность;
- неправильный образ жизни: активное курение, чрезмерное употребление алкоголя;
- перенесённые ранее заболевания матки: эндометрит, миома;
- паритет — много родов в прошлом;
- возраст женщины более 35 лет.
Выскабливание матки в прошлом — основная причина данной патологии. Повреждение слизистой мешает плодному яйцу закрепиться в верхнем сегменте этого органа, и оно остаётся внизу, у шейки. В результате этого во II триместре на УЗИ врач констатирует низкое расположение плаценты — это практически единственная методика, с помощью которой можно узнать о патологии.
Диагностика положения плода в матке
Диагностические мероприятия по определению позы плода носят комплексный характер. Они состоят из нескольких процедур, которые проводят не ранее, чем на 34-й недели гестации:
- Наружный осмотр. При нормальном течении беременности матка должна иметь овально-удлиненную форму. Если же плод размещен некорректно, живот визуально будет казаться косо-растянутым (косое положение ребенка) либо поперечно-растянутым (поперечное положение младенца). При неправильной позе малыша матка имеет форму шара, а не овала, и дно матки стоит недостаточно высоко.
- Внутренний осмотр. Информативен только после отхождения вод и раскрытия маточного зева на несколько сантиметров. Проводить влагалищное исследования в подобных случаях нужно очень аккуратно – при поперечном размещении плода в полости матки может произойти выпадение ручки, ножки либо пупочной петли. Если же плод повернут ягодицами ко входу в малый таз, акушер при осмотре сможет рассмотреть копчик, крестец, а также стопы малыша.
- Пальпация живота. Подробности осуществления данной процедуры были описаны в предыдущем разделе. На данном этапе доктор также определяет сердцебиение плода. При продольном расположении оно прощупывается в правом/левом отделе матки.
- Ультразвуковое исследование. Определяет позу плода со 100-процентной точностью.
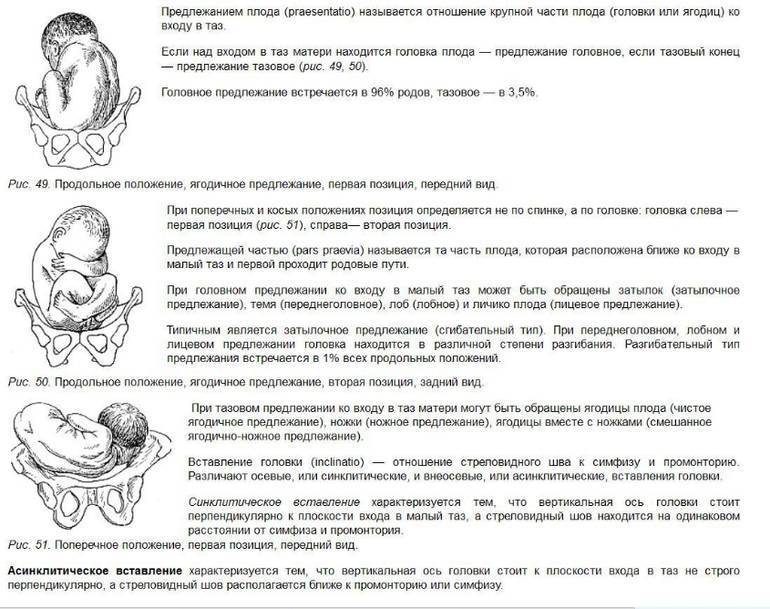
Разновидности предлежаний плода
После зачатия ребенок свободно перемещается и беспрепятственно переворачивается в утробе матери. Его двигательная активность снижается по мере роста, когда в полости матки ему становится тесно. В результате уменьшения свободного места для перемещений плод стремится принять окончательное положение.
При беременности, не отягощенной осложнениями, это происходит на 32–34-недельном сроке в случае вынашивания первого ребенка и на 2–3 недели раньше этого периода при повторной гестации. В таблице представлена информация о видах предлежания плода – расположения его головы или ягодиц относительно выхода из полости матки в область малого таза женщины.
| Разновидности внутриутробной позы ребенка | Подвиды | Распространенность, % | Описание |
| Головное | Затылочное | 95 | Голова находится над входом в таз матери. |
| Переднеголовное | |||
| Лобное | |||
| Лицевое | |||
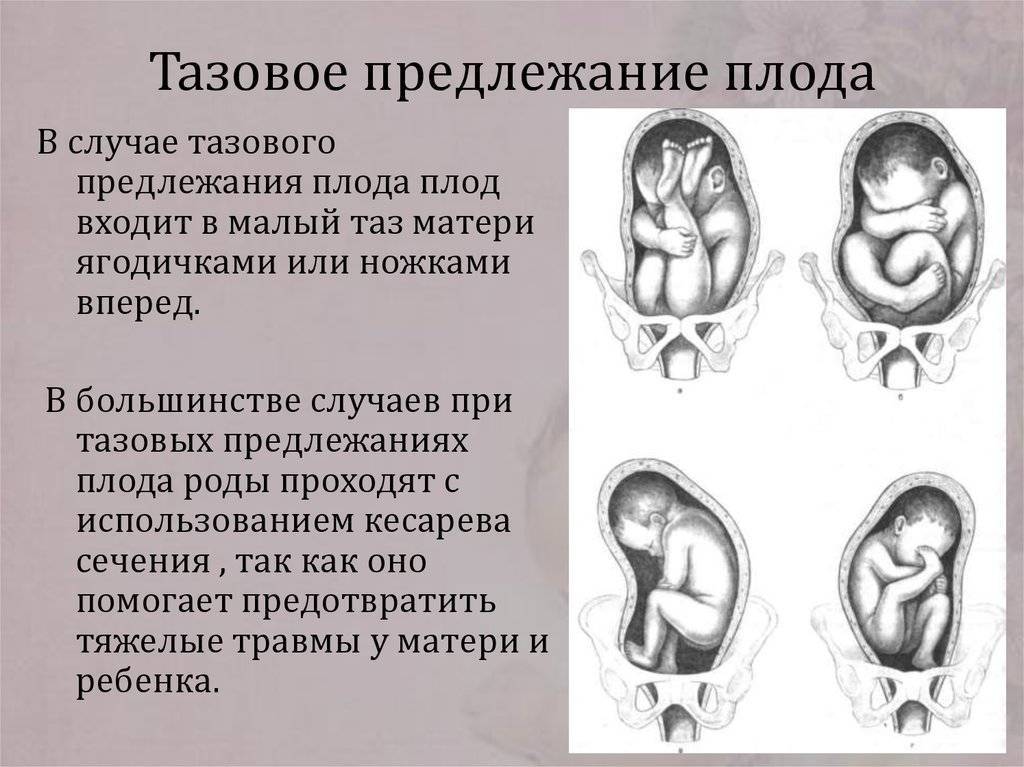
| Тазовое (ягодичное) | Ножное | 4-6 | Ягодицы обращены к выходу из матки. |
| Чистое ягодичное | |||
| Смешанное | |||
| Поперечное (косое) | — | 0,5–0,8 | Поза ребенка определяется по головке. Если она находится слева – первая позиция, справа – вторая. |

Причины
Ученые выделяют несколько групп причинных факторов, которые могут способствовать развитию гипоплазии плацентарной ткани. В каждом конкретном случае причины, которые способствуют появлению данной патологии, индивидуальны.
Генетика
При первичной гипоплазии плаценты врачи говорят о возможном наличии генетических причин, которые также могут привести к различным заболеваниям и у плода. В некоторых случаях воздействие таких причин приводит к развитию сочетанных патологий. Так, помимо формирования гипоплазии плаценты могут развиться дефекты в строении пуповины, а также различные аномалии тела плода.
Женщинам, которые имеют отягощенный семейный анамнез по развитию генетических заболеваний, следует обязательно проконсультироваться с врачом-генетиком на предмет вероятности развития у них таких патологий во время беременности.

Воздействие внешних факторов
Эти факторы действуют обычно уже во время формирования плаценты. Нужно отметить, что плацентарная ткань довольно чувствительна к воздействию агрессивных факторов внешней среды. Если у будущей мамы есть какие-либо сопутствующие заболевания или резко ослаблен иммунитет, то воздействие внешних факторов на активно формирующуюся плаценту может быть крайне негативным.
К развитию гипоплазии могут привести и последствия различных перенесенных бактериальных, вирусных или грибковых инфекций. Воспалительный процесс, которой развивается в организме беременной женщины вследствие инфицирования, влияет на формирование плацентарной ткани, приводя к возможному нарушению ее развития. В этом случае, как правило, плацента начинает медленно развиваться, а ее полноценное функционирование нарушается.


Сосудистые патологии
Наличие артериальной гипертензии у беременной женщины является отягощающим фактором, который грозит развитию гипоплазии плаценты. Особенно неблагоприятно, если во время беременности у будущей мамы развивается гестоз. Течение беременности в этом случае существенно усугубляется возможным развитием многообразных неблагоприятных симптомов.
При гестозе и стойкой артериальной гипертензии (повышенном артериальном давлении) происходит повреждение стенок кровеносных сосудов. Такое состояние в период формирования плаценты является очень опасным, так как влияет на скорость и интенсивность развития плацентарной ткани. Слишком длительное повышение артериального давления крови также способствует тому, что плацента перестает выполнять свои функции.


К сосудистым патологиям, которые влияют на возможное формирование гипоплазии плаценты, также относятся:
- различные васкулиты;
- атеросклероз;
- аутоиммунные патологии, протекающие с сосудистым компонентом;
- врожденные аномалии развития соединительной ткани.
Всегда ли срок беременности можно установить по высоте стояния дна матки?
Измерение высоты стояния дна матки не является точным методом определения срока беременности. Дно матки может не соответствовать сроку беременности, определяться выше или ниже положенного уровня при нормально протекающей беременности. Существует множество факторов, которые влияют на высоту стояния дна матки. При ожирении, сахарном диабете у будущей мамы, при наличии нескольких плодов внутри матки, дно матки определяется выше. Если же плод в матке расположен не вертикально, а горизонтально или по диагонали, а также при малом количестве околоплодных вод, небольшом весе малыша, дно матки располагается ниже, чем положено на конкретном сроке беременности.
Последствия
Роды с предлежанием плаценты ниже нормы осложнены из-за недостатка поступления кислорода к ребенку. Во время беременности плод набирает вес и давит на матку. Плацента опускается ниже, при этом высок риск выкидыша из-за отслойки.
Дефицит питательных веществ, вызванный недостатком поступления кислорода через пуповину, нарушает развитие плода. Гипоксия способна привести к гибели будущего ребенка, неправильному формированию органов и костного скелета.
Основные последствия:
- отслойка плаценты, приводящая к сильной кровопотере;
- внеплановое кесарево сечение;
- гипоксия плода;
- отслойка может привести к смерти ребенка;
- выкидыш.
Чтобы естественные роды при низкой плацентации прошли успешно, будущим мамам рекомендуется принимать препараты для нормализации тонуса матки, меньше двигаться. При необходимости, для правильного развития плода, женщинам прописывают глюкокортикоидные гормоны.
Можно ли рожать самой при низкой плацентации? Естественный процесс разрешен, если плацента поднялась перед родами и расстояние до шейки не менее 6 см. При неправильном положении плода или кровотечении проводится операция кесарево сечения.
Предлежание плаценты и роды взаимосвязаны, поэтому при отхождении околоплодных вод требуется наблюдение врача. При полном перекрытии шейки кесарево сечение выполняется внепланово. Роды при краевом предлежании плаценты проходят только оперативно. Манипуляции позволяют не навредить младенцу, избежать возможных осложнений.
https://youtube.com/watch?v=lfI4iyBfUD8
Как вылечить недуг
Узнав диагноз, не стоит переживать и пытаться самостоятельно разобраться с вопросом: «Что делать при низко расположенной плаценте?» Если патология выявляется на сроке 13 недель, врач рекомендует выполнять несложные действия, которые способствуют нормализации состояния и предупреждают развитие осложнений.
Что нужно делать – давайте разбираться:
- Обязательно носите бандаж.
- Откажитесь от любых физических нагрузок. Замените их медленными прогулками на свежем воздухе.
- Старайтесь не подниматься по лестницам.
- Ни в коем случае не носите тяжестей.
- Полноценно и регулярно питайтесь.
- Откажитесь на время от половых контактов.
- Минимизируйте поездки в общественном транспорте.
- Избегайте любых резких движений.
- Не сидите в положении нога на ногу.
- Старайтесь избегать стрессовых ситуаций.
- Подложите под ноги валик или подушку так, чтобы конечности стали располагаться выше уровня тела. Это стимулирует плаценту переместиться в нормальное положение.
- Не проводите никаких интравагинальных процедур (к примеру, спринцевание).
- Если врач рекомендует госпитализацию, обязательно выполняйте назначение.
Отзывы на форумах сообщают, что существуют упражнения для поднятия детского места. На самом деле любая физическая нагрузка грозит неблагоприятными последствиями как для матери, так и для малыша, поэтому о гимнастике при возникновении недуга стоит забыть.
Если низкое расположение плаценты обнаружено на 21 неделе гестации, указанные рекомендации также будут актуальны для женщины. При соблюдении правил и благоприятной реакции к 30 неделе эмбриональный орган поднимается. Однако если ситуация не изменилась, не паникуйте. В большинстве ситуаций при таком недуге беременность благополучно завершается с рождением здоровой крохи.
Если женщина на любом сроке замечает кровотечение, нужно немедленно вызвать скорую помощь: потребуется госпитализация с прохождением курса медикаментозного лечения.
Используются следующие группы лекарственных средств:
- Седативные препараты – валерианка, пустырник.
- Гемостатические медикаменты – Транексам. Они предотвращают кровотечение при произошедшей отслойке плаценты.
- Антибиотики – цефалоспорины, фторхинолоны. Используются для предупреждения появления инфекции при появлении плацентарных гематом.
- Метаболитики – Актовегин. Назначается для предупреждения недостаточности в системе матка-плацента.
По усмотрению специалиста и в зависимости от конкретной ситуации прописываются другие медикаменты.
Профилактические мероприятия и прогнозы
При диагностировании фертильного типа инфантильности матки возможность зачатия исключается. В таком случае наступление беременности возможно только при применении вспомогательных репродуктивных технологий (ВРТ). В случае сохранности генеративной функции половых желез прибегают к экстракорпоральному оплодотворению (ЭКО) с использованием готовых к осеменению ооцитов.
Течение беременности у пациенток с выраженной гипоплазией эндометрия сопряжено с высокой вероятностью самопроизвольного аборта и осложненного родоразрешения.
У женщин с синдромом невынашивания беременности интрацитоплазматическая инъекция сперматозоида (ИКСИ) осуществляется в рамках суррогатного материнства. При незначительных изменениях в структуре детородного органа и нормальной секреции стероидных гормонов яичниками шансы на зачатие и успешное вынашивание плода увеличиваются на 45-50%.
Сущность патологии

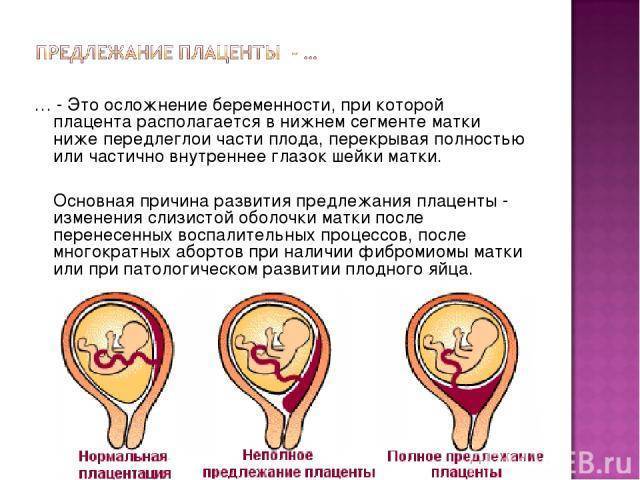
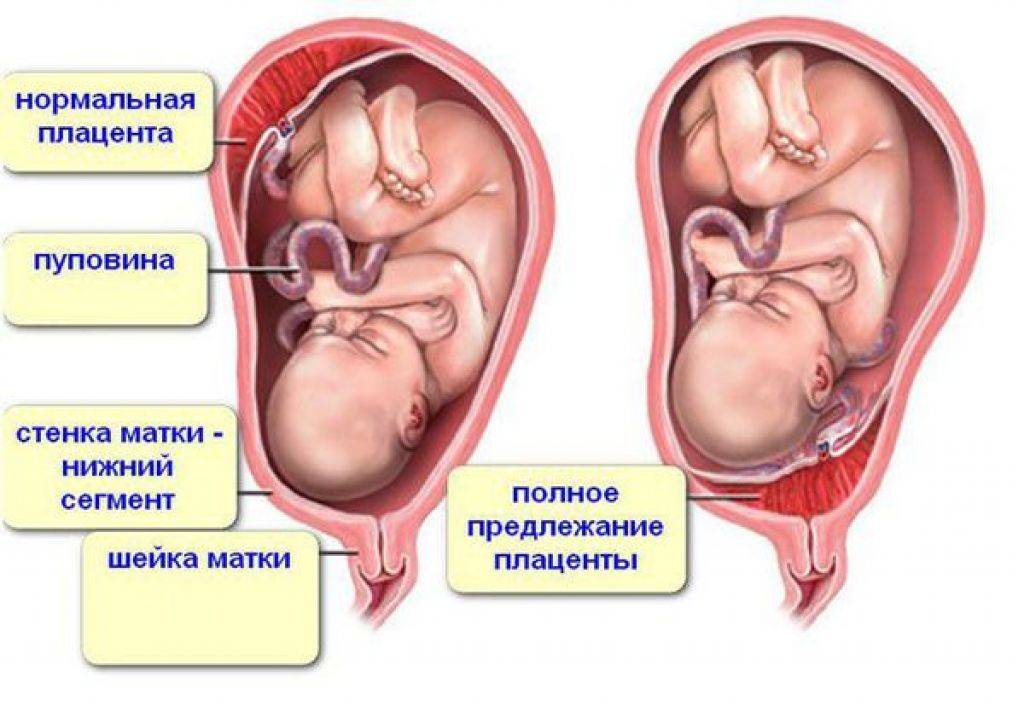
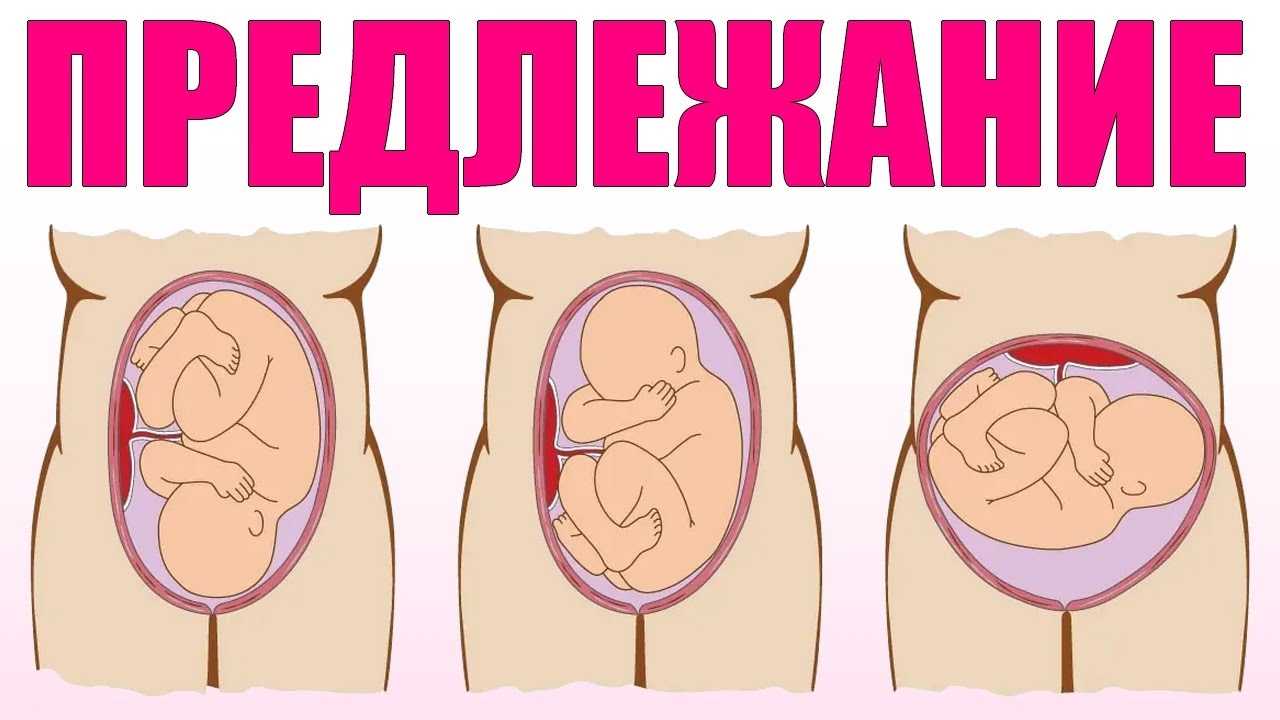
Чтобы не впадать в панику, лучше изначально разобраться, что означает низкое расположение плаценты и чем оно опасно. Если этот орган располагается нормально, т. е. вверху на задней или передней стенке матки, он не будет мешать продвигаться ребёнку по родовым путям. Да и никаким образом не сможет на неё воздействовать.
Иногда плацента крепится слишком низко, ближе к шейке. Патологическим считается расстояние между нижним краем детского места и зевом матки меньше 6 см. Это может обернуться неприятными последствиями.
Во-первых, плод при активных шевелениях может повредить её. На последних неделях беременности он будет уже достаточно тяжёлым и будет слишком сильно давить на неё, в результате чего возможно повреждение оболочки. Во-вторых, шейка не так интенсивно снабжается кровью, как дно, поэтому у плода может развиться гипоксия. В-третьих, низкое расположение плаценты при беременности чревато осложнениями при родах, так как она будет препятствовать выходу малыша из утробы.
Несмотря на неутешительные прогнозы, паниковать при таком диагнозе не стоит, так как детское место — подвижный орган, и она может к родам передвинуться вверх. Так что нужно выполнять все предписания врача: они помогут справиться с патологией.
Расположение плаценты зависит от многих факторов, о которых женщина должна знать, чтобы суметь уберечься от них.
Причины, симптомы, лечение низкой плацентации
Низкая плацентация — это довольно распространенная патология у женщин со сроком беременности до 30 недель. Причем возникает она чаще у женщин старше 30-35 лет, ранее имевших беременности.
Откуда такая закономерность и чем может быть опасна низкая плацентация по задней стенке и передней, а также полное предлежание детского места?
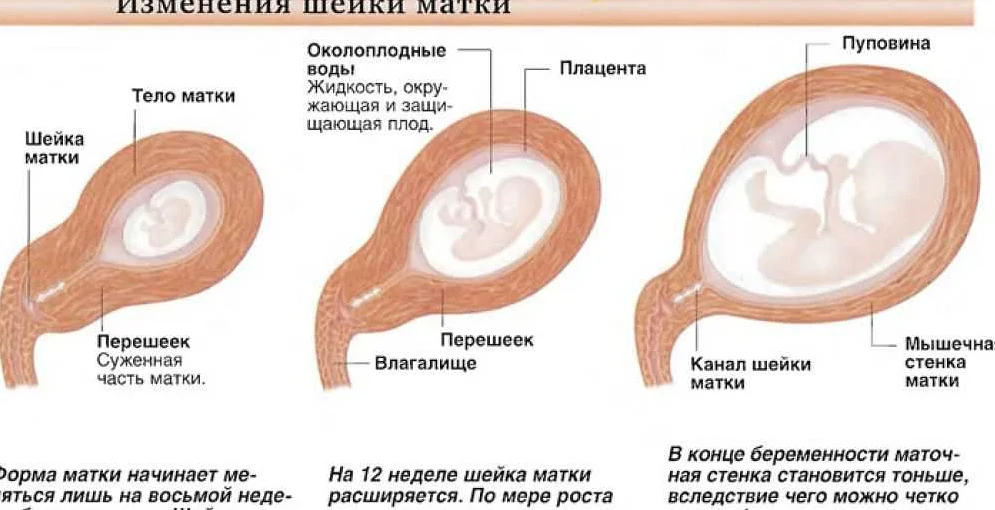
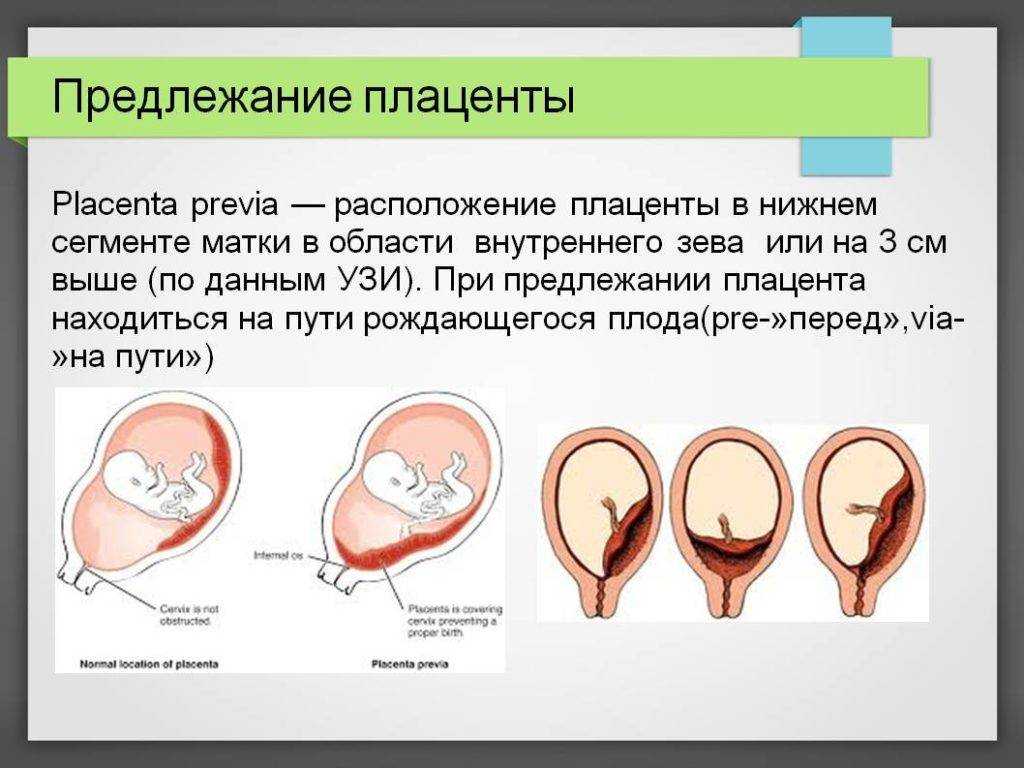
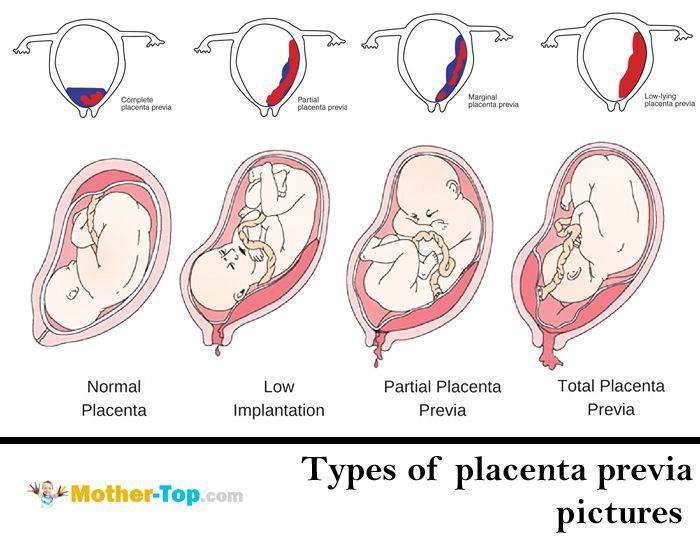
Где именно в матке должно в норме размещаться детское место? На одной из ее стенок или в дне, но никак не в области внутреннего зева (выхода в матку ее шейки). Если детское место находится непосредственно на внутреннем зеве, врачи ставят диагноз — предлежание плаценты. При сохранении диагноза до 36 недели гестации, врачи не только досрочно госпитализируют женщину в стационар, но и выполняют ей кесарево сечение в плановом порядке. Если же детское место просто близко располагается к нижней части матки — врачи ставят немного другой диагноз — низкая плацентация при беременности, и такой расклад обычно менее опасен. В данном случае детское место располагается на расстоянии не более 6 см от внутреннего зева.
Причины патологии
К причинам такого патологического состояния относятся воспалительные процессы в полости матки и новообразования. Аборты, диагностические выскабливания, эндометрит, миома, рубцы в результате операций на матки и пр. бесследно не проходят и почти всегда имеют последствия.
Именно поэтому женщинам, пережившим кесарево сечение, заводить второго ребенка рекомендуется не ранее чем через 2 года после операции, при условии хорошего состояния рубца.
Если же имеется миома матки до беременности, то спешить от нее избавиться нужно не всегда. Во многих случаях, при благоприятном расположении новообразовании, уверенности в его доброкачественности и небольших размерах, есть смысл сначала выносить ребенка, а потом думать об операции. Так как любая операция на матке оставляет рубцы. Рубцы могут разойтись, а разрыв матки — смертельно опасное осложнение. Кроме того, рубец может мешать имплантации яйцеклетки, и в результате плацента низко расположена в матке.
Симптомы и чем опасна патология
Если детское место не заходит на внутренний зев, никаких явных признаков может не быть. А расположение плаценты определяется только при помощи УЗИ. Совсем другое дело, если детское место хотя бы частично закрывает внутренний зев. В таком случае у большинства беременных имеются признаки угрозы выкидыша. Это кровянистые выделения, боли внизу живота. Но так как низкая плацентация симптомы, к счастью, не всегда имеет явные, врачи рекомендуют женщинам с отягощенным гинекологическим анамнезом проходить все ультразвуковые исследования в рекомендованные сроки, а также по показаниям. И при даже слабом кровотечении срочно обращаться к врачу или по скорой помощи в стационар.
Лечение и профилактика осложнений
К сожалению, не существует медикаментозных способов сделать так, чтобы низкая плацентация по передней стенке матки или по задней изменилась на нормальную. С этой задачей в большинстве случаев справляется сам организм. Матка за время беременности вырастает во много раз. И плацента, изначально расположенная низко в матке, приподнимается на несколько сантиметров.
Задачей врачей является внимательное отношение к пациентке, обязательное направление ее на ультразвуковые обследования, отказ от проведения гинекологических осмотров без веской причины и разъяснения о мерах профилактики кровотечений.
К ним относится:
- отказ от половых отношений до тех пор, пока не исчезнет риск кровотечения;
- снижение физической активности;
- снижение тонуса матки немедикаментозными средствами при необходимости.
Женщинам, столкнувшимся с данной патологией хотелось бы пожелать спокойствия, ведь от психологического состояния тоже многое зависит. Если же вы все-таки столкнетесь с кровотечением — не паникуйте раньше времени, но сразу же обратитесь к врачу. При умеренной кровопотере, небольшой отслойке плаценты многие женщины успешно донашивают ребенка до самого конца беременности.
Низкая плацентация при беременности
► Что такое низкая плацентация, и на сколько это опасно для ребенка и мамы? Рассказываем, что делать, если поставлен диагноз низкая плацента при беременности!
2013-06-05T00:00:00
Читать далее:Патологии плаценты при беременности >>Плацента при беременности по задней стенке матки >>Преждевременная отслойка низко расположенной плаценты >>Ведение беременности при низкой плацентации >>
|
Опасность низкой плацентации
Сама по себе низкая плацентация не влияет на самочувствие матери, опасность данной патологии заключается в возможных осложнениях. Наиболее частым последствием аномального положения детского места является кровотечение из влагалища. При низкой плацентации красные выделения обычно возникают после 30 недели беременности, но иногда они вообще не беспокоят женщину. В более тяжелых случаях маточные кровотечения могут появиться на 23-24 неделе гестационного срока.
Причина кровотечений при неправильной плацентации заключается в том, что нижний сегмент матки сильно растягивается из-за увеличения массы плода. Детское место не успевает приспосабливаться к растяжению мышечной стенки, в результате чего происходит микроотслойка. Ее развитие сопровождается обнажением сосуда, что приводит к выделению крови из него.
Кровотечения при низкой плацентации имеют отличительные особенности. Почти всегда они возникают внезапно, не сопровождаются физической или эмоциональной нагрузкой. Такие кровотечения нередко наблюдаются в ночное время. При низкой плацентации выделения имеют алый цвет, не сопровождаются болью. Кровотечения имеют тенденцию к постоянным рецидивам.
На фоне кровотечений иногда возникают сопутствующие осложнения — падение артериального давления и анемия. Они ухудшают кровоснабжение плода, что может спровоцировать его гипоксию — кислородное голодание. Также гипотония и анемия ухудшают самочувствие и работоспособность будущей матери.
При хронической гипоксии тяжелой степени развивается внутриутробная задержка роста и развития плода. При данной патологии будущий ребенок отстает в массе и длине от своих «сверстников» на две и более недели гестационного срока. Внутриутробная задержка роста и развития плода может провоцировать врожденные патологии нервной системы и других органов, а также гибель в послеродовом периоде.
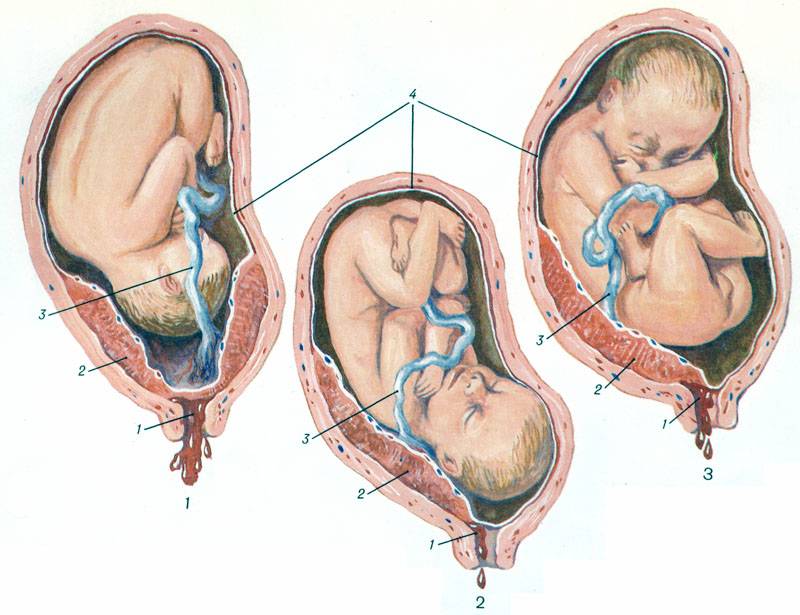
Аномальное положение плаценты иногда вызывает неправильное положение плода — поперечное (когда плод располагается поперечно к вертикальной оси матки) и косое (когда плод располагается под острым углом к вертикальной оси матки). При перечисленных патологиях невозможно рождение ребенка без оперативного вмешательства. Также низкая плацентация может спровоцировать тазовое предлежание — положение, при котором плод рождается ягодицами или ножками, что усложняет течение естественных родов и часто требует проведения кесарево сечения.
Наиболее опасным осложнением низкой плацентации является самопроизвольный аборт или преждевременные роды. Они наблюдаются в результате отслойки большого участка детского места. Осложнение сопровождается укорочением длины шейки матки, раскрытием внутреннего и внешнего зева и началом родовой деятельности.
Марина Аист — низкая плацентация и расположение плаценты в норме:
Причины низкого расположения эмбриона (плода)
Почему эмбрион, а впоследствии плод, располагаются в утробе слишком близко к внутреннему зеву? Причины низкого расположения головки плода могут отличаться в зависимости от триместра, и не всегда они указывают на патологические процессы. В некоторых ситуациях низкое расположение головки плода говорит о нормальном протекании беременности.
В начале беременности
Почему эмбрион располагается слишком низко в начале беременности? В первом триместре близкое расположение к зеву матки объясняется механизмом прикрепления бластоцисты к эндометрию. Чтобы имплантация оказалось возможной, бластоциста должна приблизиться к подходящему участку эндометрия. Когда внутренний слой стенок покрыт рубцами, прикрепление будет затруднено. В некоторых случаях имплантация эмбриона невозможна, и он выводится наружу – происходит выкидыш.
Причины прикрепления у входа в матку:
- рубцы на эндометрии после хирургического аборта или хирургического вмешательства;
- воспалительные заболевания половых органов;
- эндометриоз.
В начале беременности низкое прикрепление хориона ничем себя не выдает. Женщина может до середины срока не знать о подобной особенности.
Во втором триместре
Если плод располагается низко во втором триместре, начиная с 20-й недели беременности появляются характерные симптомы в виде тянущих болей внизу живота, учащенного мочеиспускания, кровянистых выделений. Факторы риска:
- анатомические особенности строения таза женщины;
- тяжелый физический труд на ранних сроках беременности;
- воспалительные процессы во внутренних половых органах;
- многоплодная беременность.
В конце беременности и перед родами
Незадолго до родов, на 37–38 неделе, ребенок занимает удобное для прохождения родовых путей положение. Его головка опускается ближе к внутреннему зеву матки и как будто вдавливается в него. В этот период живот опускается. У беременной проходит изжога, ей становится легче дышать, зато возникают другие неприятные симптомы: учащенное мочеиспускание, вздутие живота, ощущение распирания в промежности.
Опущение ребенка перед родоразрешением – это нормальный физиологический процесс. Акушеры называют его предвестником родов и советуют готовиться к скорому рождению малыша.
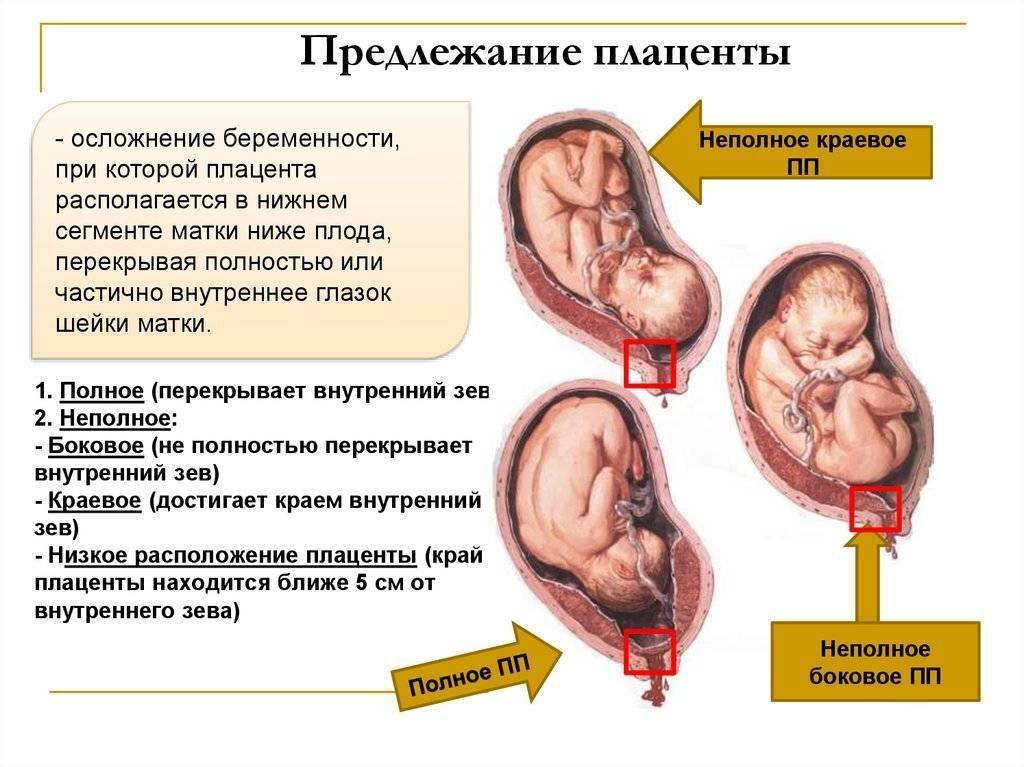
Виды
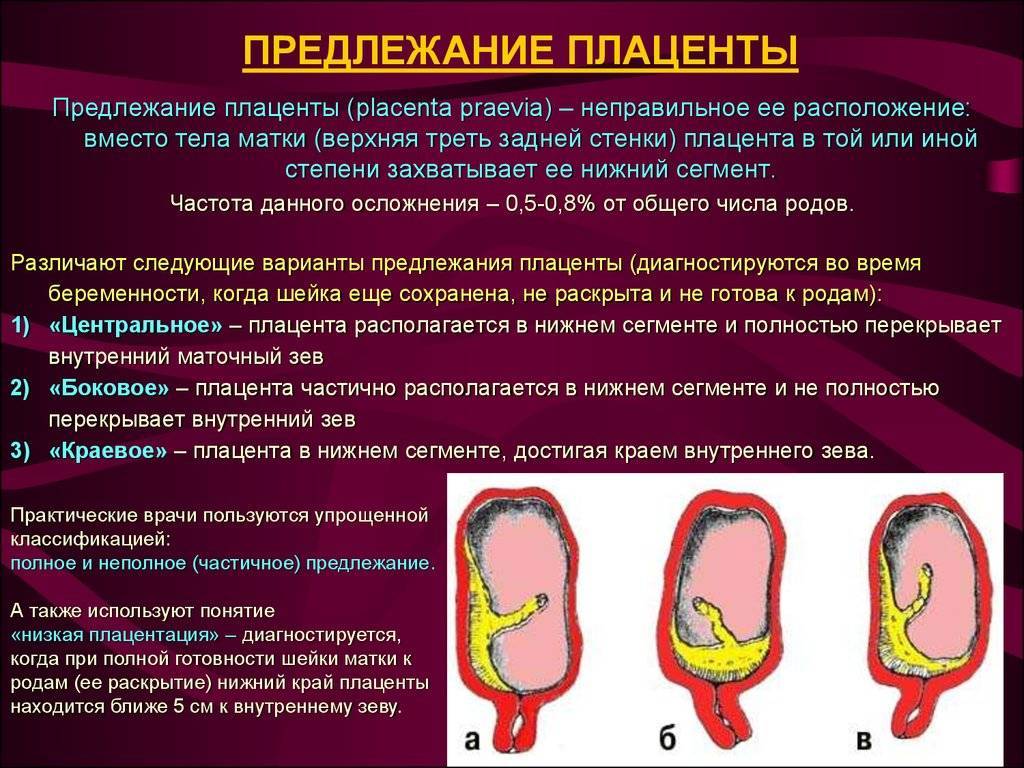
Существует несколько видов предлежания в районе шейки матки и две основные классификации. Первая определяется с помощью трансвагинальной ультразвуковой диагностики. Вторая определяется во время родов, когда шейка матки открылась на 5 см. Степень и вид патологии изменяется по мере увеличения раскрытия зева, шейки и роста матки. Всего выделяют три варианта предлежания:
- полное;
- низкое;
- неполное;
- центральное;
- боковое.
Полное
При полной плацентации, плацента перекрывает внутренний зев. То есть, если шейка полностью откроется, ребенок не сможет родиться, ведь ему преграждает путь орган, который полностью закрывает выход из матки. При полной патологии естественные роды не проводятся. Одним вариантом родоразрешения является только применение кесарево сечения. Это расположение является самой опасной патологией шейки матки. В 25% случаев во время родов появляются серьезные осложнения, которые могут привести к материнской или детской смертности.
Неполное
В случае частичного предлежания (неполного закрытия), орган частично перекрывает внутренний канал шейки матки: в отверстии остается небольшой участок. Неполную патологию сравнивают с заглушкой, ведь орган прикрывает часть трубы, что не позволяет околоплодным водам двигаться с нужной скоростью. Самый низкий край находится на одном уровне с отверстием шейки матки. Головка ребенка не сможет пройти через узкую часть просвета родовых путей.
Низкое
Классическое низкое предлежание хориона при беременности определяется неправильным расположением, то есть орган находится на 7 см и более от периметра цервикального канала, не достигает входа. Вход в район внутреннего зева шейки не захватывается. Могут разрешать естественные роды, если вынашивание плода протекает хорошо. Низкая патология является самой благоприятной из всех опасных осложнений. В акушерской практике с помощью УЗИ определяют степень патологии во время беременности.
Центральное
При подобном предлежании вход в цервикальный канал со стороны матки полностью закрыт новым органом. Во время влагалищного осмотра, гинеколог не сможет определить плодные оболочки. В таком случае естественная родовая деятельность отсутствует, поэтому используют кесарево сечение. Центральная патология определяется во время родов или в период влагалищного осмотра.
Боковое
Во время влагалищного осмотра при боковом предлежании врач определяет часть органа, которая закрывает вход в цервикальный канал, рядом с которым находятся шероховатая плодная оболочка. При боковой плацентации формируется неправильное расположение, что определяется после осмотра и соответствует результатам УЗИ о наличии неполной патологии или 2-3 степени на первых неделях беременности.
Краевое предлежание плаценты
При краевой патологии во время влагалищного осмотра с помощью пальцев гинеколог способен определить шероховатые оболочки плода, которые выступают в просвет цервикального канала. Краевая плацентация при беременности определяется тем, что орган находится возле края внутреннего зева. Оно определяется во время влагалищного осмотра, соответствует результатам УЗИ по неполному предлежанию или 1-2 степени.
Предлежание плаценты по задней стенке
Данный вид патологии характеризуется прикреплением органа к ворсинам задней стенки матки. Это отклонение является частым при неполном или низком предлежании. Основная часть органа крепится на заднюю стенку матки, выход перекрыт плацентой, что препятствует естественной родовой деятельности. В таком случае проводится кесарево сечение – естественные роды несут опасность для жизни ребенка.
Предлежание плаценты по передней стенке
Передняя патология отмечается прикреплением органа к передней стенки матки. Такой случай является частым при низком или неполном предлежании. То есть, основная часть органа крепится на переднюю стенку матки, при этом, данное состояние считают не патологией, а нормой. Данное состояние определяется во время УЗИ до 26 недели беременности. При этом существует вариант миграции плаценты, что повышает вероятность того, что женщину отправят на естественные нормальные роды.
Как распознать низкую плацентацию?
На начальных этапах низкая плацентация проходит практически бессимптомно. Первые признаки возникают с ростом плода, матки и, следовательно, самой плаценты. На симптомы влияет величина участка отслойки:
- мажущие кровавые выделения — чем сильнее отслойка, тем больше кровотечение, при тяжелой патологии может привести к выкидышу;
- ноющая, регулярная боль в животе, особенно внизу;
- нехватка кислорода у плода;
- низкое давление у матери.
При регулярных кровотечениях женщина становится вялой, быстро устает. Ее часто мучают головокружения, тошнота. Кровавые выделения усиливаются после дефекации, физической нагрузки и даже кашля.
Когда ребенок переворачивается в головное предлежание
 Когда рост и вес малыша увеличиваются, и места становится меньше, он начинает подготавливаться к своему выходу и занимает наиболее удобное для себя положение. На последних месяцах оно должно постоянно отслеживаться. Данное положение плода можно понять не только посредством УЗИ обследования. Возможные методы определения предлежания:
Когда рост и вес малыша увеличиваются, и места становится меньше, он начинает подготавливаться к своему выходу и занимает наиболее удобное для себя положение. На последних месяцах оно должно постоянно отслеживаться. Данное положение плода можно понять не только посредством УЗИ обследования. Возможные методы определения предлежания:
- пальпация через переднюю стенку живота и прослушивание сердцебиения стетоскопом;
- осмотр через влагалище;
- УЗИ осмотр.
За положением малыша нужно постоянно следить, поэтому после 30 недели беременности нельзя пренебрегать плановыми обследованиями у гинеколога раз в неделю, чтобы в случае несоответствия иметь возможность предпринять меры.
На каком сроке, во сколько недель должен перевернуться
Обычно плод занимает головное предлежание на сроке в 32-34 недели. Если беременность не первая, срок может сместиться на одну-две недели вправо. Раньше тридцати двух недель в случае несоответствия положению паниковать не стоит. Нужно учитывать вес и уровень развития малыша. В этом случае нужно набраться терпения и прислушаться к советам наблюдающего врача-гинеколога.
Если беременность многоплодная
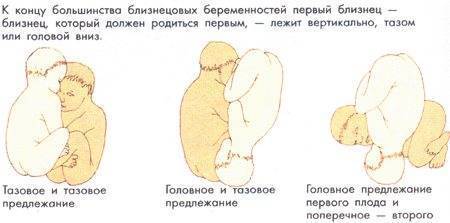 В случае ожидания двух и более малышей оптимальный срок для занимания предлежания составляет 34-35 недель. Однако не обязательно, что оба плода займут одинаковое положение. В случае многоплодной беременности различают следующие виды положений плодов:
В случае ожидания двух и более малышей оптимальный срок для занимания предлежания составляет 34-35 недель. Однако не обязательно, что оба плода займут одинаковое положение. В случае многоплодной беременности различают следующие виды положений плодов:
- оба малыша находятся вниз головой: в этом случае, как правило, один плод весит меньше другого;
- один плод находится вниз головой, другой – ягодицами: такое положение наиболее частое. Если ниже располагается тот ребеночек, что занимает головное предлежание, рекомендуются роды естественным путем, так как он открывает и расширяет проход второму, и тот может выйти вперед попкой без особых проблем;
- оба плода располагаются ягодицами вниз: в этом случае роды рекомендуются только путем кесарева сечения;
- один ребенок располагается головой вниз, другой боком: если нижнее положение занимает малыш с головным предлежанием, то он может родиться естественным путем, а для второго рекомендуется операбельное вмешательство. Данный случай крайне редок, и требует особого наблюдения.
Когда переворачивается при анатомических патологиях строения матки
Если матка имеет патологии, например, развивается миома матки или присутствуют аномалии в строении, плод может принимать более удобное положение, нежели головное предлежание. Чаще всего, это тазовое предлежание, так как тазовая область меньше по объему, чем головка малыша. И при наличии патологических изменений, например, миоматозных узлов, малышу удобнее повернуться ягодицами вниз.
Важно помнить, что возможно изменение в положении плода в течение последних дней беременности или непосредственно перед родами, однако это происходит не всегда. В таком случае врачи стараются избежать процесса естественных родов, чтобы не вызвать осложнений