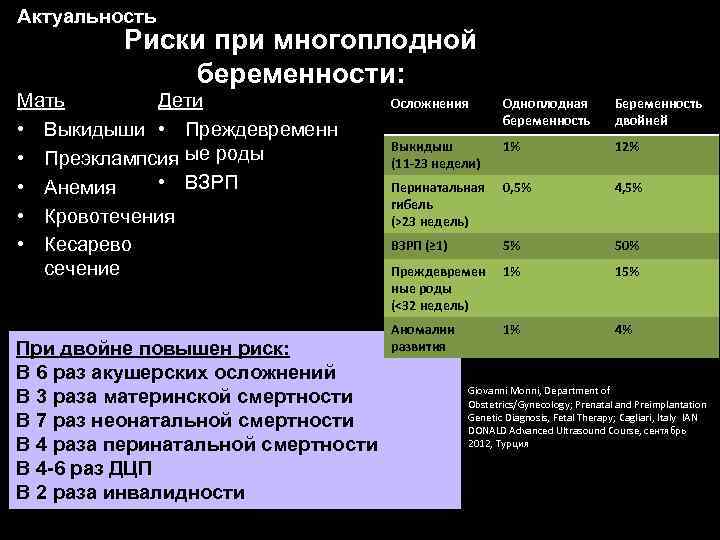
Методы осуществления редукции
Редукция эмбрионов осуществляется разными способами:
- трансвагинально – манипуляция осуществляется в условиях малой операционной с применением наркоза. Выполняется на сроке 7-8 недель при помощи биопсийной иглы
- трансабдоминально – через прокол передней брюшной стенки. Эта редукция выполняется на сроке 8-11 недель под местной анестезией. Данный способ считается наиболее безопасным с точки зрения возможного инфицирования матки
Все виды редукции выполняются под постоянным контролем УЗИ.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Как принять решение?
Принятие решения о редукции – сложный шаг для родителей. Однако удаление лишних плодов – подчас единственный вариант, при котором можно избежать опасных последствий для жизни матери и ее потомства. Если врач настаивает на процедуре, значит, на то имеются веские основания. Решение о редукции является единственно правильным, когда ставится вопрос о спасении одних эмбрионов за счет удаления других.
https://youtube.com/watch?v=kZO_APcaPZU
Выявление беременности двойней, при которой отмечается полный пузырный занос одного плодного яйца в сочетании с развивающимся плодом в другом плодном яйце, характеризуется высокой вероятностью возникновения злокачественного течения тро-фобластической болезни, поэтому это состояние необходимо отличать от частичной формы простого пузырного заноса.
Самопроизвольная редукция является формой потери одного из плодов при многоплодной беременности, которая характерна для первого триместра гестации. По опубликованным данным частота возникновения двоен составляет 3,29%, из которых в 21,2% возникает самопроизвольная редукция одного плода. Редуцированное плодное яйцо обычно практически полностью резорбируется.
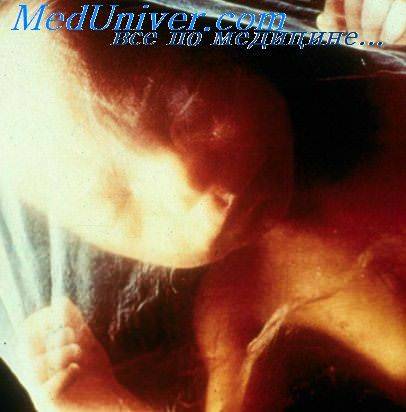
Эхографическую картину при редукции плодного яйца следует дифференцировать от скопления крови в полости матки вследствие кровотечения при имплантации. При этом вокруг гематомы не будет обнаруживаться трофобластической ткани в виде характерного кольца. Эхо графическое обследование при жалобах на кровяные выделения в течение ранних сроков беременности часто приводит к установлению диагноза самопроизвольной редукции, и по-видимому, кровотечение является единственным осложнением, связанным с исчезновением одного плода из двойни на этих сроках. Подвергшийся редукции плод не оказывает неблагоприятного воздействия на развитие сопутствующей одноплодной беременности.
В связи с этим проведение точной дифференциальной диагностики между гематомой вследствие имплантационного кровотечения и редуцирующимся плодным яйцом может представлять особый интерес только с научной точки зрения.
Дифференциальный диагноз включает в себя: имплантационные кровотечения на ранних сроках беременности; особенности ультразвуковой картины, обусловленные артефактами; несовершенность техники сканирования; низкий технический уровень используемого ультразвукового оборудования, а также кисты плаценты (во втором триместре беременности). J. Tomko и О. Baltarowich отметили, что внутриматочные синехии также могут создавать впечатление наличия редуцирующегося плодного яйца в полости матки.
https://youtube.com/watch?v=P6yyhKDOr6I
Сравнительная характеристика способов редукции эмбрионов
Для определения наиболее безопасного и качественного процесса удаления плодного яйца были проведены специальные исследования. Подобрали группу женщин, состоящую из 88 человек с различными способами редукции эмбрионов.
Получились следующие подразделения:
- проведение трансвагинального способа-18 человек;
- проведение трансабдоминального способа-43 человека;
- самопроизвольная редукция эмбрионов-27 человек.
Средние сроки проведения операции период 8–14 недель. Размеры редуцируемых эмбрионов составляли 35–45 мм. Сравнительные характеристики плодных яиц самопроизвольного устранения несколько ниже 18–25 мм.
Оперативное вмешательство на сроке 9–12 недель предполагает период рассасывания удалённого эмбриона на протяжении 10–14 дней. Редукция, проведённая на более поздних сроках чревата длительным процессом восстановления и возникновением осложнений.
Дальнейшее наблюдение беременности после произведения редукции показало, что размеры плодного яйца не менялись в течение двух недель, затем начиналось постепенное рассасывание образовавшейся гематомы. Средние показатели полного удаления эмбриона из полости матки естественным путём составляют около 30 дней.
 После 2 месяцев наблюдений врачи сделали следующие выводы. Наилучшим способом редукции является самопроизвольное удаление эмбриона. При этом происходит относительно быстрое рассасывание плодного яйца и быстрое восстановление организма женщины. Последующее протекание беременности в большинстве случаев проходит успешно без дополнительных осложнений.
После 2 месяцев наблюдений врачи сделали следующие выводы. Наилучшим способом редукции является самопроизвольное удаление эмбриона. При этом происходит относительно быстрое рассасывание плодного яйца и быстрое восстановление организма женщины. Последующее протекание беременности в большинстве случаев проходит успешно без дополнительных осложнений.
Из трёх способов искусственного проведения редукции эмбрионов трансабдоинальный является самым безопасным, и не даёт серьёзных патологий. Согласно статистике наибольшее число сохранённых беременностей случалось именно при использовании данного метода. Но всё-таки редукция эмбрионов при помощи оперативного вмешательства имеет немало последствий и должна быть проведена лишь в случае крайней необходимости!
Возможные осложнения после редукции эмбрионов
Проведение любой операции всегда сопровождается возможными рисками и осложнениями. Врачи не дают стопроцентной гарантии успеха и предупреждают пациентов о возможных последствиях. Но при редукции эмбрионов речь идёт о сохранении жизни оставшегося плодного яйца, поэтому выбор здесь очевиден!
Поэтому следует детально ознакомиться с осложнениями после проведения операции.
Основные патологии, которые могут возникнуть, в результате редукции эмбрионов указаны, в списке ниже:
- сильное увеличение мышечного тонуса матки;
- развитие инфекционных процессов в полости матки;
- возникновение сильного кровотечения, которое может закончиться прерыванием беременности;
- дальнейшее функционирование повреждённого плодного яйца при плохом проведении процесса;
- остаточные явления плода могут стать причиной травмирования полости матки, что в скором времени приведёт к потере сохранённого плода. Такое явление случается после проведения редукции на более поздних сроках беременности;
- психологическое состояние будущей матери. Данная операция сильно меняет эмоциональное состояние женщины не в лучшую сторону. Поэтому важным моментом решения проблемы будет консультация квалифицированного психолога, приём успокаивающих препаратов.
Как на ранних сроках определить многоплодную беременность: все методы
Существует несколько способов распознать многоплодие.
- Самым ранним показателем многоплодной беременности является анализ на ХГЧ-гормон. Хорионический гонадотропин — это гормон, выделяемый хорионом, оболочкой, защищающей эмбрион до образования плаценты. Через неделю после зачатия ХГЧ поступает в мочу женщины, благодаря чему она может воспользоваться тестом на беременность. Известные две полоски — это реакция на наличие в моче хорионического гонадотропина. При многоплодной беременности уровень гормона выше в 2-3 раза, и полоски на тесте будут ярче.
- Осмотр в кресле у гинеколога показывает расширенную матку, а также слишком большие размеры органа для срока беременности.
- Только УЗИ-исследование матки точно подтвердит наличие нескольких эмбрионов. При высоком показатели ХГЧ женщину направляют на УЗИ на 5 неделе, хотя обычно первое обследование проводится не раньше 9 недели. Подтвердить многоплодие можно уже на 2 месяце беременности. Эмбрионы выглядят как две (три, четыре) горошины чёрного цвета в полости матки (миомы и другие опухоли выглядят белыми пятнами).
- На 9-й неделе женщине делают плановое обследование, на котором определяют, есть ли у каждого плода своя плацента или они объединены общей.
У вас появились вопросы?
Позвоните нам — мы ответим на все вопросы и при необходимости вместе с вами подберем удобное для вас время первого приема.
Поделиться
Заказать обратный звонок Записаться на прием
Оставить благодарность Написать директору
Наши адреса: Казань, пр. Победы, 152/33 ул. Маяковского, 30
График работы клиники в обычном режиме:
Пн.-Пт.: 7.30 – 20.00Сб.: 9.00 – 18.00Вс.: 9.00 – 14.00
Вся представленная на сайте информация, касающаяся стоимости, носит информационный характер и ни при каких условиях не является публичной офертой. Точную стоимость можно уточнить у наших менеджеров по телефону +7 (843) 207-04-40
О возможных противопоказаниях необходимо проконсультироваться с врачом
Как проходит редукция эмбриона?
В зависимости от выбранного метода редукции определяют срок проведения процедуры. Обычно это период с 5 по 11 неделю беременности.
Может ли быть самопроизвольная редукция?
На ранних сроках есть вероятность самопроизвольной редукции эмбриона, когда зародыш перестает развиваться. Это не такое уж редкое явление и при ЭКО, и при естественном зачатии.
Редукция при двойне
При двойне редукция второго эмбриона производится крайне редко, обычно это или серьезные медицинские ограничения у женщины, или явные патологии плода с угрозой для жизни второго зародыша.
При отсутствии серьезных медицинских показаний определяющим фактором будет желание женщины, врачи, как правило, отговаривают будущую мать от такого шага.
Редукция при многоплодной беременности (трое и более прижившихся эмбрионов)
При наличии трех и более эмбрионов, как правило, оставляют два плода. В любом случае, врач, обнаружив больше двух жизнеспособных эмбрионов, предложит пациентке удалить «лишние», в этом случае врачи уговаривают сделать редукцию, так как риск велик и для матери, и для детей.
Методики
Существуют три метода селективного прерывания беременности:
- Трансцервикальный
. Считается неэффективным из-за большого количества осложнений. Вакуумным аспиратором с помощью катетера, введенного через шейку матки, отсасывается лишнее плодное яйцо. На данный момент метод практически не используется. - Трансвагинальный
. Выполняется на 7 – 8 неделе беременности. Под общим наркозом делается прокол в матке, и вводят в эмбрион хлорид калия для остановки сердечной деятельности. Таким способом можно редуцировать не более двух зародышей. Ткани погибших плодов рассасываются самостоятельно в течение нескольких дней. Этот метод хорошо изучен, освоен большинством врачей-репродуктологов и по технике выполнения схож с операцией по забору яйцеклеток. Доступ к зародышу при трансвагинальной редукции наименее травматичен. Основное преимущество метода – возможность проведения процедуры на более ранних сроках, что положительно влияет на скорость рассасывания тканей редуцированного эмбриона. - Трансабдоминальный
. Выполняется на сроках с 8 по 11 неделю. Ненужный эмбрион также уничтожается путем введения лекарственного препарата, останавливающего сердечную деятельность, но доступ к зародышу проводится через брюшную стенку пациентки. Общий наркоз не проводится, достаточно местного обезболивания. Трансабдоминальным способом сложно проводить редукцию женщинам с серьезной избыточной массой тела. Преимущество метода в том, что выбранный для процедуры зародыш может находиться в любом месте. На сегодняшний день это самый распространенный способ редукции.
Как выбирают «жертву»?
Выбор одного или нескольких эмбрионов для редукции осуществляется специалистами на основании собранных с помощью УЗИ и допплерографии данных.
Сравнительный анализ зародышей проводится по следующим параметрам:
- Показатели измерения копчико-теменного размера (КТР) и толщины воротникового пространства (ТВП).
- Тип плацентации.
- Анализ кровотока каждого эмбриона на основе цветного допплеровского картирования.
- Выявление врожденных пороков развития.
- Расположение зародыша относительно других, риск соприкосновения с оставляемыми эмбрионами должен быть минимальным.
Болит живот как перед месячными
После процедуры искусственного оплодотворения возникает необходимость уменьшения количества эмбрионов. Такое мероприятие по удалению плодного яйца при помощи операции называют редукцией эмбриона. Согласно статистике, после ЭКО у половины женщин развиваются около четырех плодов. Поэтому, необходимо понимать, что такое редукция эмбриона.
Методы редукции эмбрионов
На сегодняшний день существует три метода редукции эмбрионов. Выбор одного из них зависит от индивидуальных показаний пациентки, от срока беременности, расположения плодов. При этом, у каждого из методов есть свои достоинства и недостатки.
- Трансцервикальный метод. Как понятно из названия, редукция осуществляется через цервикальный канал шейки матки женщины. Этот метод имеет место при сроке беременности от 5 до 6 недель. В ходе процедуры под контролем УЗ-оборудования в полость матки через цервикальный канал вводится специальный эластичный катетер. Подключенный к вакуумному аспиратору катетер подводится к нужному эмбриону и удаляет его плодное яйцо. Используя этот метод, не требуется вводить пациентку в состояние наркоза, так как не производится никаких проколов, однако недостатков у трансцервикального метода все же больше, чем достоинств.
- удалить можно только ближнее к внутреннему зеву полости матки плодное яйцо, поэтому доступа до остальных эмбрионов не будет;
- шейка матки является очень чувствительным органом, особенно во время беременности, а редукция этим методом может ее травмировать, что спровоцирует выкидыш и смерть всех эмбрионов;
- так как редукция проводится через влагалище, велика вероятность инфицирования полости матки бактериями влагалищной флоры;
- при редукции одного плодного яйца может быть повреждена оболочка другого эмбриона, не подлежащего удалению.
Рисков, связанных с применением трансцервикального метода, значительно больше, чем преимуществ, поэтому в современных клиниках его уже практически не применяют.
- Трансвагинальный метод. Редукция этим методом осуществляется под общим наркозом с помощью УЗ-мониторинга при условии, что срок беременности 7-8 недель. Для ввода датчика УЗИ с биопсийным адаптером делается прокол в стенке матки через влагалище. Место прокола выбирается как можно ближе к плоду, удаление которого предстоит выполнить. Наблюдая полость матки на мониторе, специалист вводит иглу и механическим способом разрушает эмбрион в районе грудной клетки. Прекращение сердечной деятельности может быть ускорено с помощью ввода хлорида калия, раствора глюкозы или других препаратов, оказывающих подобное действие.
Этот метод подходит только для редукции одного или двух эмбрионов, так как удаление большего количества плодов излишне травмирует матку, что может привести к полному выкидышу после процедуры.
Преимущества трансвагинального метода в том, что благодаря УЗИ его можно применять на ранних сроках, поэтому рассасывание тканей эмбриона происходит гораздо быстрее. Кроме того, она наименее травматична для оставшихся эмбрионов.
Опасность применения этого метода состоит лишь в вероятности неправильного расчета дозы лекарственного вещества (например, хлорида калия), избыток которого может нанести вред другим эмбрионам.
- Трансабдоминальный метод редукции эмбрионов применяется на сроке беременности от 8 до 9 недель. Исключение составляют случаи, когда на сроке более 9 недель произошла внезапная гибель эмбриона. Процедура проводится под местным наркозом с помощью УЗ-мониторинга и иглы, которая вводится через брюшную стенку. Преимущества этого метода в том, что специалист получает доступ практически к любому плоду, а также возможность произвести редукцию сразу нескольких эмбрионов. По проведению трансабдоминальный метод схож с трансвагинальным.
К другим плюсам редукции трансабдоминальным методом можно отнести низкую вероятность инфицирования полости матки. То что, редукцию этим методом можно произвести на более позднем сроке, можно считать как минусом, так и плюсом, потому что чем больше срок, тем больше возможность диагностировать отклонения в развитии плода. Но чем больше размер самого эмбриона, тем дольше происходит рассасывание его тканей.
Условия проведения редукции плода
При выявлении у женщины многоплодия в полости матки, как правило, оставляют развиваться не более 2 плодов, так как вынашивание тройни или большего количества эмбрионов в большинстве случаев заканчивается неудачей и риском для жизни самой пациентки. Редукция проводится на сроках 5-10 недель, при этом до процедуры у женщины в обязательном порядке должны взять согласие, заверенное юридически.
Процедура проводится в условиях операционной с тщательным соблюдением правил асептики и антисептики. Выбирая, какого именно эмбриона редуктировать, врач опирается на следующие критерии:
- наличие у плода патологий;
- размер эмбриона (редукции поддается самый мелкий и наименее качественный эмбрион);
- место расположения эмбриона относительно других плодов в полости матки (удаляют самого отдаленного, чтобы не травмировать при этом других плодов и их оболочки).
Во время процедуры врач должен по минимуму касаться остальных эмбрионов, чтобы не нарушить их развитие и не спровоцировать выкидыш у женщины.
Причины
Осложнениям чаще подвержены женщины, с такими особенностями организма как:
- аномальное строение таза (врожденный узкий, либо деформированный в результате несчастного случая);
- лишний вес;
- маленькие размеры матки.
Среди факторов риска развития осложнения в результате многоплодия можно выделить как генетическую предрасположенность, так и вредные привычки, несоблюдение предписаний врача, ошибки при ведении беременности, резус-конфликт матери и ребенка.
Молодые роженицы, до 18 лет чаще подвергаются осложнениям нежели возрастные, в связи с особенностью формирования организма, не рассчитанного на несколько плодов.
Многоплодная беременность – причины
- Генетическая предрасположенность. Доказано, что у женщин, бабушки или матери которых рожали близнецов или двойняшек, вероятность многоплодной беременности в 6 – 8 раз выше по сравнению с другими представительницами прекрасного пола. Причем наиболее часто многоплодная беременность передается через поколение, то есть, от бабушки к внучке;
- Возраст женщины. У женщин старше 35 лет под влиянием гормональной предклимактерической перестройки в каждом менструальном цикле может созревать не одна, а несколько яйцеклеток, поэтому вероятность наступления многоплодной беременности в зрелом возрасте выше, чем в юном или молодом. Особенно высока вероятность многоплодной беременности у женщин старше 35 лет, которые ранее уже рожали;
- Эффекты лекарственных препаратов. Любые гормональные средства, используемые для лечения бесплодия, стимуляции овуляции или нарушений менструального цикла (например, оральные контрацептивы, Кломифен и т.д.), могут приводить к созреванию одновременно нескольких яйцеклеток в одном цикле, в результате чего и наступает многоплодная беременность;
- Большое количество родов в прошлом. Доказано, что многоплодная беременность в основном развивается у повторно беременных, причем ее вероятность тем выше, чем больше родов было у женщины в прошлом;
- Экстракорпоральное оплодотворение. В данном случае у женщины забирают несколько яйцеклеток, оплодотворяют их мужской спермой в пробирке, и полученные эмбрионы подсаживают в матку. При этом в матку вносят сразу четыре эмбриона, чтобы смог имплантироваться и начать развиваться хотя бы один. Однако прижиться в матке могут и два, и три, и все четыре подсаженных эмбриона, в результате чего развивается многоплодная беременность. На практике чаще всего в результате ЭКО появляются двойни, а тройни или четверни являются редкостью.
Осложнения процедуры
Редукция эмбриона при двойне или тройне несет в себе риски выкидыша, появления воспалений, поэтому проводится строго по показаниям. Также на результаты процедуры влияет возраст матери, ее история болезни, состояние оборудования и профессионализм врача. Лучше всего, конечно, предотвратить ситуацию, в которой потребуется редукция эмбрионов, и настоять на переносе в матку только одного или двух плодов. Однако, даже в этом случае невозможно полностью избежать риска возникновения многоплодной беременности. Дело в том, что даже одна яйцеклетка после оплодотворения может разделиться на несколько.
Если у вас возникла ситуация, в которой требуется вмешательство, и вы ищете место, где делают редукцию эмбрионов с максимальным профессионализмом, обращайтесь в клинику Центр ЭКО. Наши специалисты используют в своей работе только современное импортное оборудование. Они регулярно повышают квалификацию и имеют большой опыт работы с подобными деликатными вопросами. Проконсультироваться по всем интересующим вас вопросам можно на консультации. Запись проводится по телефону, указанному на сайте.
Бесплатный прием репродуктолога
по 30 сентября 2023Осталось 10 дней
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Рекомендации будущим мамам
Будущая мама, готовящаяся к рождению двойни, входит в особую группу риска, поэтому ей ни в коем случае нельзя пропускать визиты в женскую консультацию. На ранних сроках пациентка должна регулярно сдавать анализ на ХГЧ, уровень прогестерона и экстрадиола. Также ей необходимо 2 раза в месяц делать УЗИ по методу Допплера, чтобы исключить любые риски, связанные с невынашиванием беременности. Если у будущей мамы развиваются осложнения, необходимо вовремя пройти лечение и ни в коем случае не отказываться от госпитализации.
Беременность двойней при ЭКО
Чтобы понять, можно ли забеременеть двойней с помощью ЭКО, необходимо разобрать суть экстракорпорального оплодотворения. Эта вспомогательная репродуктивная технология заключается в искусственном зачатии эмбриона вне организма женщины с использованием половых клеток, заранее отобранных у будущих родителей (или доноров). В общем виде она включает следующие этапы:
- Диагностику – оба будущих родителя проходят курс медицинских обследований, с помощью которых врач определяет причину бесплодия и вероятность наступления беременности при использовании различных репродуктивных технологий;
- Стимуляцию яичников – на этом этапе женщине назначается курс гормональных инъекций для получения большого количества (6-8 штук) созревших яйцеклеток за 1 менструальный цикл;
- Отбор половых клеток – у женщины созревшие яйцеклетки извлекаются путем трансвагинальной пункции фолликулов, у мужчины сперму получают естественным способом (с помощью мастурбации) или пункцией яичников, семенных канатиков или семявыводящих протоков;
- Оплодотворение – извлеченные и специальным образом обработанные половые клетки помещают в инкубатор, где и осуществляется зачатие;
- Культивацию и перенос – полученные эмбрионы развиваются в инкубаторе до стадии раннего дробления (3 день) или бластоцисты (5 день), после чего 2 эмбриона переносятся в матку женщины для имплантации.
Именно с последним этапом лечения бесплодия с помощью экстракорпорального оплодотворения связано появление двойни. ЭКО, в отличие от естественного зачатия, процедура управляемая. Врач специально получает сразу несколько яйцеклеток, оплодотворяет их спермой полового партнера или донора в инкубаторе, затем культивирует эмбрионы и выполняет их перенос.

Большое количество эмбрионов необходимо для того, чтобы повысить вероятность наступления беременности, так как при одной попытке ЭКО она составляет в среднем всего 35%. С этой же целью часто выполняется перенос не 1, а 2 и более зародышей – если один из них не имплантируется в эндометрий матки, это может сделать второй. В некоторых случаях успешно закрепляются все перенесенные эмбрионы, что и приводит к многоплодной беременности. При использовании дополнительных методов экстракорпорального оплодотворения (ИКСИ, донорства и т. д.) такая вероятность возрастает до 20-30%.
Многоплодная беременность может возникнуть и без переноса эмбрионов. Например, многие женщины проходят гормональную стимуляцию яичников для получения нескольких яйцеклеток, которые затем помещаются на хранение в криобанк для проведения ЭКО в будущем. Однако, остаточное воздействие гормонов может спровоцировать выработку нескольких яйцеклеток и в последующем менструальном цикле, и после обычного полового акта возможно появление близнецов.
Показания к операции
Показания к проведению операции возникают до начала схваток (дородовая) и в ходе родовой деятельности (ранняя амниотомия). До родов процедуру проводят при таких обстоятельствах:
- переношенная беременность;
- гетстоз: отеки, судороги, белок в моче, повышенное давление;
- ранняя отслойка плаценты;
- гибель плода;
- резус-конфликт, быстрое нарастание антител в крови матери;
- хронические заболевания мамы (диабет, гипертония, патологии почек и других внутренних органов), которые делают невозможным продолжение вынашивания беременности;
- длительный период ложных схваток, который не может перейти в дальнейшую фазу – появление периодических сокращений матки, переходящих в потуги.
После проведения амниотомии естественные роды начинаются в течение 12 – 18 часов и заканчиваются успешным появлением на свет младенца. При отсутствии сокращений матки происходит стимуляция родов медикаментозными препаратами.
Амниотомию в ходе родов проводят в таких ситуациях:
- слабая родовая деятельность – в 90% случаев после прокола роды проходят за 2 часа, при отсутствии схваток показана стимуляция;
- стремительные роды;
- отсутствие естественного вскрытия плодного пузыря и вытекания околоплодных вод при раскрытии шейки матки от 7 см;
- многоводие, которое часто сопряжено с дискоординацией и слабостью родовой деятельности;
- при маловодии, когда схватки обычно слабы – прокол делают после раскрытия шейки матки на 4 см;
- родовая деятельность при гестозе, переношенной беременности;
- многоплодная беременность: пузырь, где находится второй плод, прокалывают спустя 10 минут после рождения первого малыша;
- низкое положение плаценты, при котором развилось кровотечение на фоне схваток (после прокола пузыря головка младенца прижимает поврежденные сосуды плаценты, что останавливает кровь).
Осложнения после проведенной редукции эмбрионов

Несмотря на развитие медицинских технологий, после этой процедуры у примерно 60% женщин возрастает риск самопроизвольного прерывания беременности. Из этого числа у около половины женщин случается выкидыш с гибелью всех эмбрионов. Такие осложнения возможны в следующих случаях:
- если редукция была проведена на поздних сроках и нерастворившиеся костные останки эмбриона травмируют маточные стенки и амниотическую оболочку оставшегося зародыша;
- при неудачной редукции, вследствие которой поврежденный зародыш продолжает свое патологическое развитие;
- при инфицировании полости матки, развитии в ней воспалительного процесса, кровотечения, приводящих к гибели всех эмбрионов.
Беременность после редукции эмбрионов также может вызвать тяжелый психологический стресс у матери. Поэтому перед принятием решения о ее проведении пациентка должна вместе с врачом взвесить преимущества и риски этой процедуры.


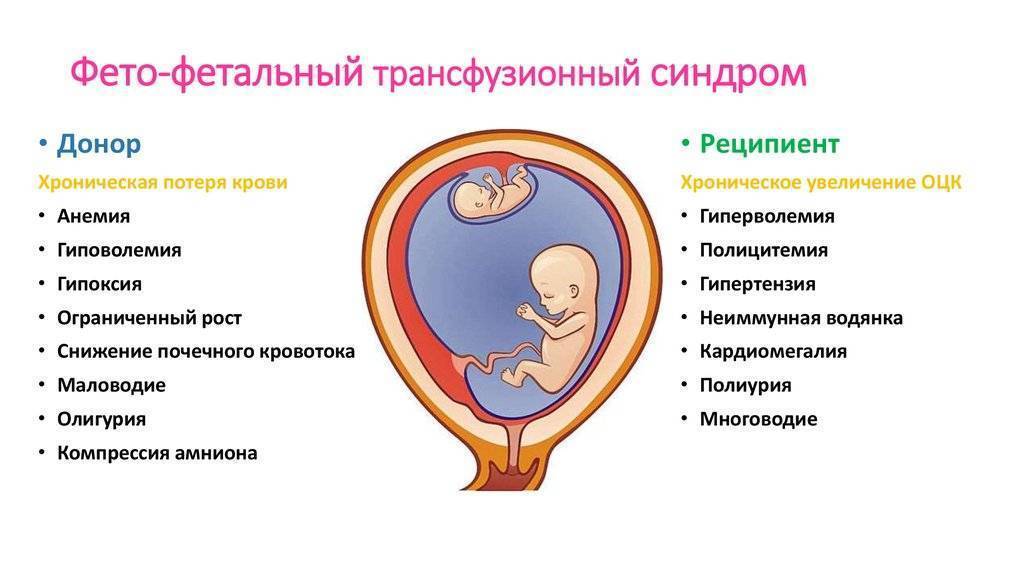











![Врачебная тактика при антенатальной гибели и врожденной патологии развития одного плода из двойни [1990 фукс м.а., маркин л.б. - многоплодная беременность]](https://kolybelkin.ru/wp-content/uploads/4/a/1/4a15d22ae042c7b64196f6be025977c9.jpeg)