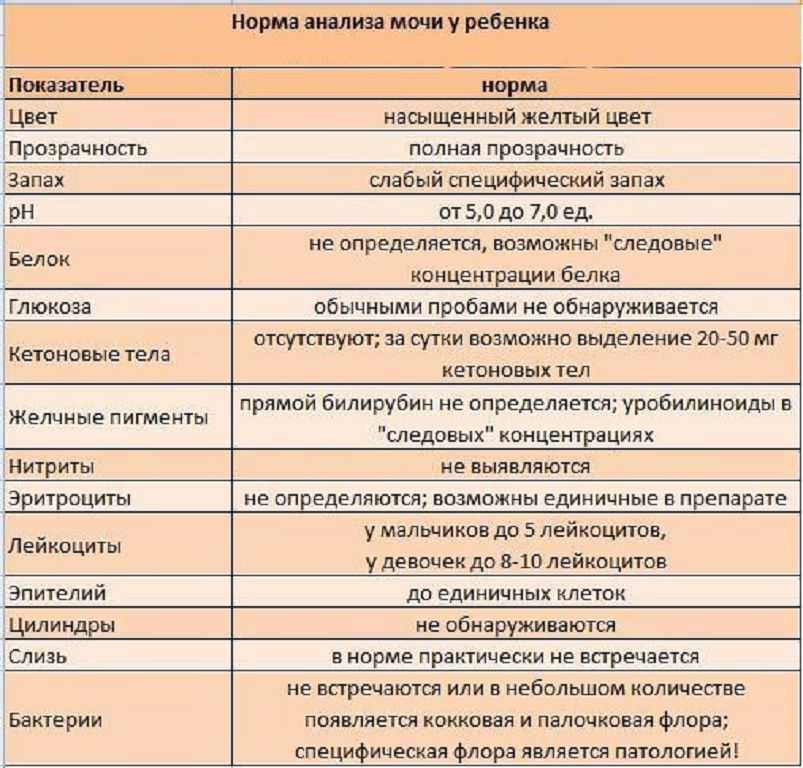
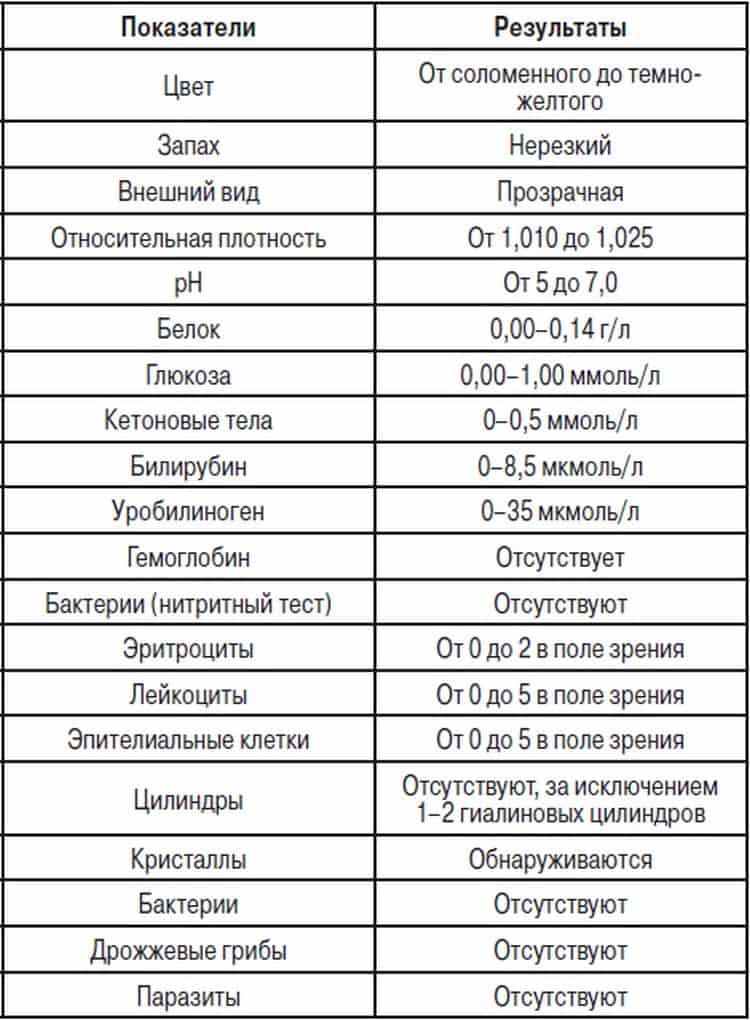
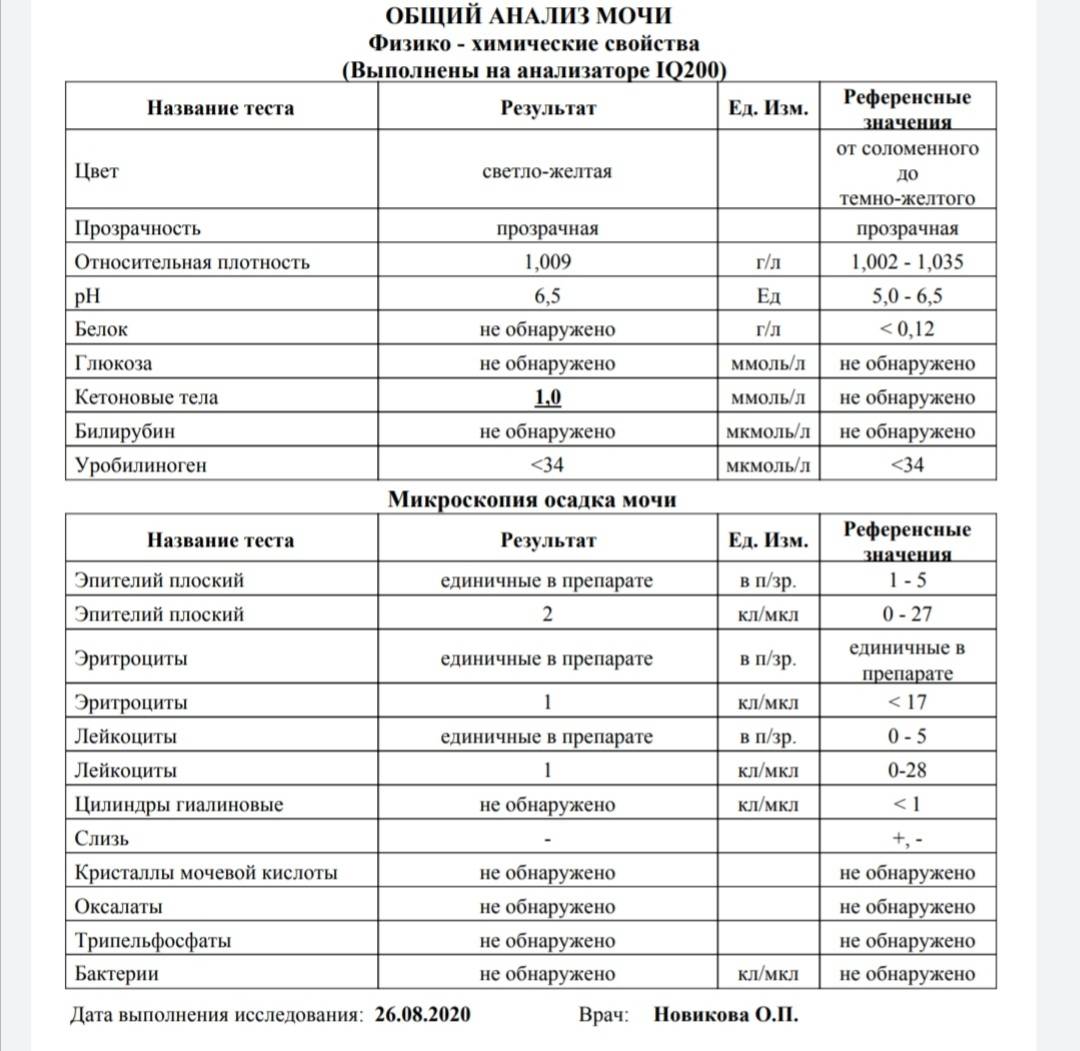
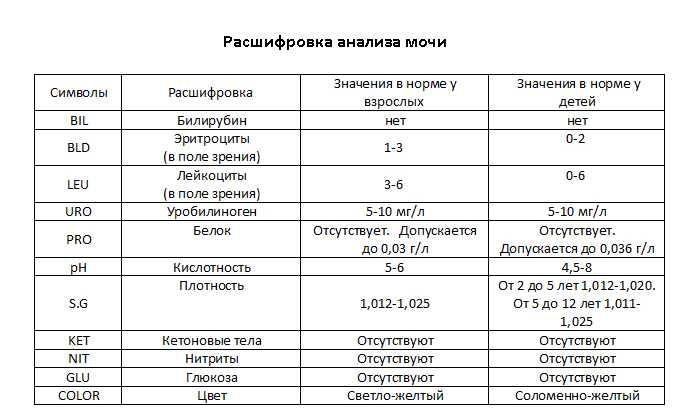
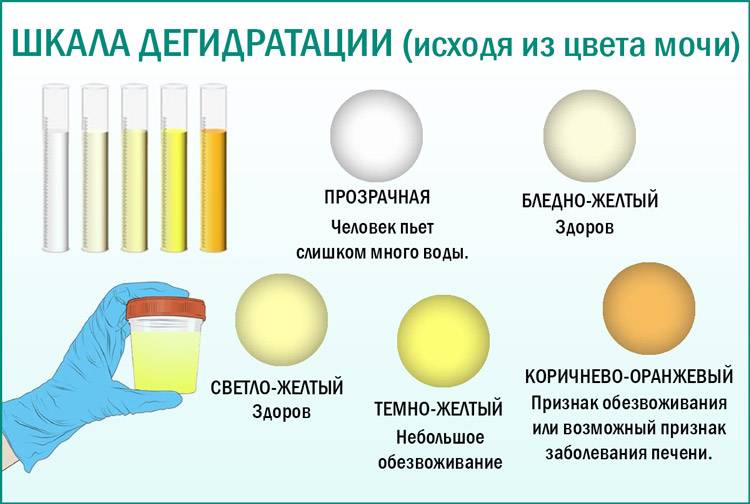
Почему меняется цвет мочи и что делать?
Насыщенность оттенка мочи может зависеть от количества потребляемой воды: чем больше жидкости за день выпивает ребенок, тем она светлее. Также некоторые продукты питания способны окрашивать урину в нехарактерные для нее оттенки. Для установления причин ее неестественной пигментации необходимо проанализировать прием пищи и питьевой режим малыша.
Питание
Употребление ряда продуктов нередко приводит к окрашиванию мочи. К ним относятся:
- свекла – придает бордовый оттенок;
- морковь, тыква, апельсины, хурма, облепиха – оранжевый;
- огурцы, арбуз – прозрачный (см. также: можно ли есть арбуз кормящей маме при грудном вскармливании?).
У детей в урине может появляться нехарактерный для нее пигмент при употреблении большого количества сладостей либо напитков, содержащих различные пищевые красители. Такое явление носит временный характер и не опасно для здоровья.
Питьевой режим
Чтобы физические характеристики урины были в норме, родителям нужно наладить правильный питьевой режим ребенка. Количество употребляемой воды зависит от его возраста и физической активности. Малышам до 7 лет специалисты рекомендуют в среднем ежедневно выпивать 1,2-1,7 л чистой воды, учащимся младших классов – 1,7-2 л, подросткам старше 12 лет – до 2 л.

Медикаментозная терапия
На оттенок детской урины зачастую влияют принимаемые лекарственные препараты. К ним относят:
- Аспирин;
- антибиотики группы цефалоспоринов;
- сульфаниламиды;
- Рибофлавин;
- Фурагин.
Если результаты исследования урины выявили патологические изменения здоровья малыша – показано медикаментозное лечение. В него входят:
- препараты, снижающие артериальное давление и оказывающие мочегонный эффект – при заболеваниях почек;
- гепатопротекторы – при поражениях печени;
- спазмолитики, антибиотики, анальгетики – при мочекаменной болезни.
Если изменение урины ребенка связано с какой-либо патологией, то лечение должен назначать врач. Препараты и их дозировки определяются в зависимости от клинической картины конкретного заболевания и возраста маленького пациента.
Как лечить
В том случае, если моча покраснела по причине обезвоживания организма, необходимо проведение регидратационной терапии. В таком случае восполняют потерю жидкости в организме соответствующими препаратами и достаточным питьем. В последнем случае подойдет как обычная очищенная вода, так и рисовый отвар, несладкий компот, солевой раствор.
Из готовых лекарственных средств стоит выделить Регидрон и др. В тяжелых случаях требуются внутривенные инфузии препаратов.
Если изменение оттенка мочи наблюдается по причине мочекислого инфаркта, лечение не проводят. Такое явление исчезает самостоятельно через определенное время (как правило, через 4-5 дней).
Вылечить геморрагический диатез можно специальными препаратами, которые обладают усиливающим эффектом в отношении свертывающей способности крови. К таковым можно отнести лекарства на основе витаминов С, К, рутина, железа. В тяжелых случаях ребенка помещают в стационарные условия и проводят реанимационные мероприятия, способствующие остановке кровотечения.
Терапия тромбоцитопатии состоит в приеме гемостатических лекарств пожизненно, что поможет избежать ее развития. К таковым относят глюконат кальция, этамзилат натрия, Адроксон и др.
Общими принципами терапии заболеваний мочевыводящего пути можно назвать коррекцию питания и питьевого режима. Стоит отграничить потребление соли, продуктов, богатых белками. Суточный объем потребляемой жидкости уменьшают, если развивается воспалительная патология почек и, наоборот, увеличить, если диагностирована болезнь нижних мочевыводящих путей.
Из препаратов, используемых в лечении инфекций мочевыводящих путей, используют антибактериальные, которые назначаются только врачом.
Какого цвета могут быть сопли (отделяемое) у ребёнка?
Сам назальный секрет жидкий и прозрачный, бесцветный. Постепенно он приобретает густую консистенцию и рассасывается самостоятельно. Если проблема вызвана микроорганизмами, которые заполняют субстанцию, то отделения становятся обильными и могут изменить цвет.
Обильная секреция прозрачной жидкости без цвета может говорить об аллергической реакции или начальной стадии простудного заболевания, а вот желтые или зелёные сопли (отделяемое) у ребёнка должны привлечь особое внимание родителей. Это достоверное свидетельство о наличии бактериального агента, который может спровоцировать развитие синусита, отита
Почему у ребенка темная моча?
Непатологические причины
Часто родители замечают, что темно-желтая моча наблюдается у маленьких пациентов по утрам. Обусловлено это тем, что в момент сна в биологической жидкости скапливаются все продукты жизнедеятельности организма, которые включают в себя и ядовитые примеси. Когда цвет мочи нормализуется на протяжении дня, родителям не о чем волноваться, поскольку такое состояние физиологически обусловлено. Помимо этого, потемнение мочи могут вызвать следующие факторы, которые не считают опасными для здоровья детей:
Употребление пищи, которая провоцирует окрашивание урины. К таким продуктам относят морковь, свеклу. Кроме этого, вызвать изменение цвета может большое количество белковой еды и газированные напитки, которые имеют в своем составе красители.
Прием определенных медпрепаратов. Некоторые фармсредства имеют свойство менять оттенок биологической жидкости, к примеру, антибиотики.
Использование витаминно-минеральных комплексов. Изменение цвета мочи связано с воздействием таких медикаментов на функционирование мочеиспускательной системы
Важно, чтобы витамины назначал исключительно лечащий специалист.
Обезвоживание организма. Недостаточное употребление жидкости маленьким пациентом, особенно в летнее время, провоцирует темный оттенок урины.
Патологические факторы

Темная моча у детей часто появляется при инфицировании мочеполовой системы.
Моча темного цвета у детей может свидетельствовать и о болезнях мочеполовой системы инфекционного характера. Биологическая жидкость концентрируются, становится черная или коричневая. Если заболевание протекает на последних стадиях, в ней могут присутствовать примеси крови, слизи. Медики отмечают, что такие недуги наиболее опасные для деток, которым еще не исполнилось одного года. Обусловлено это тем, что воспалительные процессы родители часто путают с прочими патологиями и не обращаются в медицинское учреждение
При повышенной температуре у малыша, коричневой моче и постоянном плаче важно вызвать скорую помощь, поскольку несвоевременная и неправильная терапия почечных заболеваний может вызвать недостаточность органа, которая чревата даже летальным исходом
Помимо воспалительных заболеваний инфекционного характера, мочу темно-желтого цвета могут спровоцировать и отравления организма. У ребенка повышается температура, болит живот, наблюдается тошнота и рвота. Именно из-за сбоев в электролитно-водном балансе биожидкость и приобретает темный оттенок. Кроме этого, коричневый или черный цвет биожидкости могут спровоцировать печеночные недуги, к примеру, гепатит, которому наиболее подвержены дети 2—12-ти лет. При этом у малыша изменяется цвет кожных покровов, уменьшается вес.
Факторы, влияющие на изменение цвета
На цвет мочи оказывают влияние несколько факторов. Первый во многом зависит от процессов метаболизма и количества веществ, выводящихся из организма. Также от общего объема выводимой жидкости. Например, концентрированная жидкость, намного темнее, чем неконцентрированная.
Второй фактор изменяется от возраста человека. У детей урина всегда светлее, чем у взрослого. К примеру, у новорожденных она бесцветная, у грудничков светло-желтая. Однако допускается немного красноватый оттенок в первые четырнадцать дней после рождения – на это влияет высокая концентрация мочевой кислоты и билирубина.
Кроме того, цвет урины зависит от употребляемых продуктов питания. К примеру, зеленоватая моча будет после спаржи и ревеня, розовый или красный цвет появится после свеклы, оранжевый ‒ после моркови. Цвет мочи меняют некоторые лекарственные препараты. Об этом всегда указывается в аннотации. Однако чаще всего изменения наблюдаются из-за болезней и патологических процессов, протекающих в организме.
Обесцвеченная моча: что делать родителям?
 При обнаружении в анализе мочи ребенка гипохромурии родителям нужно исключить физиологические факторы. Для этого необходимо:
При обнаружении в анализе мочи ребенка гипохромурии родителям нужно исключить физиологические факторы. Для этого необходимо:
ЧИТАЕМ ТАКЖЕ: повышенные лейкоциты в моче у ребенка: что это значит?
- Сократить количество употребляемой малышом жидкости.
- Проверить действие медикаментозных препаратов, принимаемых крохой. Если лекарства обладают мочегонными свойствами, следует попросить врача заменить их аналогами, которые не оказывают такого эффекта.
- Исключить или сократить до минимума употребление продуктов, имеющих диуретические свойства.
После выполнения этих рекомендаций нужно повторно сдать мочу малыша на анализ. Если результаты исследования вновь покажут наличие гипохромурии, рекомендуется обратиться к педиатру для выяснения патологического фактора, спровоцировавшего обесцвечивание урины.
Родителям не следует волноваться при обнаружении в анализе мочи малыша указанного показателя. Светлый оттенок урины крайне редко свидетельствует о каких-либо патологических процессах в детском организме.
Возможные последствия
При отсутствии лечебной терапии бактерии начинают размножаться, провоцируя развитие заболеваний:
- Цистит характеризуется воспалением слизистых тканей мочевого пузыря. Острое течение болезни сопровождается следующими симптомами: недержание урины, частое посещение туалета, сильное жжение в области половых органов. Хронический цистит протекает без ярко выраженных признаков.
- Уретрит свидетельствует о присутствии воспалительного процесса в мочеиспускательных путях. В большинстве случаев заболевание становится причиной развития патологии почек.
- Пиелонефрит является инфекционно-воспалительный процесс, поражающий почечную лоханку. Игнорирование патологии может стать причиной развития почечной недостаточности.
Бактерии в моче являются симптомом развития опасных заболеваний. Во избежание необратимых последствий необходимо установить фактор, способствующий проникновению патогенной микрофлоры, и устранить его.
Причины возникновения
Основная причина появления нейробластомы надпочечников — генетическая мутация клеток, разрастающихся бесконтрольно, проникающих в жизненно важные органы. Одним из факторов риска является воздействие на организм канцерогенных факторов.
Разрастается опухоль в нейробластах — несформированных до конца волокнах в период внутриутробного развития плода. Далее нейробласты преобразуются в нервные волокна, формирующие надпочечники.
Созревание нейробласт либо их самопроизвольное рассасывание происходит пропорционально росту новорожденного. Некоторые нейробласты мутируют, что приводит к появлению злокачественного образования.
По теме
Онкоэндокринология
Норма ТТГ после удаления щитовидной железы по поводу рака
- Наталья Геннадьевна Буцык
- 29 ноября 2020 г.
Большинство исследователей предполагает, что видоизменение клеток с выработкой онкологических нейробласт происходит еще на этапе внутриутробного развития и либо прогрессирует, образуя опухоль, либо самостоятельно исчезает.
Одним из основных факторов риска является наследственная предрасположенность. Если в семье кто-то из близких родственников в детстве болел раком, существует высокая вероятность «передачи» заболевания.
Этиология образования у детей раннего возраста нейробластомы надпочечников не выявлена до сих пор. Врачи не могут сделать никаких выводов, касающихся причин появления заболевания у плода в эмбриональной стадии.
Чаще всего образование появляется без видимых на то причин, в редких случаях фактором, способствующим болезни, становится наследственная связь. Период обнаружения рака у детей — в первый год жизни.
Патологический процесс начинается с неполноценного созревания эмбриональных клеток в результате их мутации. Несмотря на развитие необратимых процессов, нервные волокна продолжают свое деление, образуя злокачественное образование в надпочечнике.
Возникшая на первом году жизни ребенка, опухоль может самостоятельно рассосаться, перейдя в доброкачественную форму и исчезнув со временем.
Когда нужно идти к врачу?
Вы должны немедленно показать малыша доктору, если:
- Каловые массы ребенка стали бесцветными.
- У ребенка выраженный зуд кожи.
- Малыш жалуется на боли в животе.
- Вы заметили, что у кожи ребенка появился желтый оттенок.
- Вы встряхнули контейнер с мочой и увидели пену желтого цвета.
- У малыша понизилось давление крови и уменьшилась частота сокращений сердца.
- У ребенка лихорадка.
- Малыш ощущает дискомфорт при мочеиспусканиях.
- У мочи помимо измененной окраски появился непривычный резкий запах.
- Ребенок мочится чаще обычного.
специалист с медицинским образованием
автору
Оценить статью можно здесь
Действительно, попили много воды – и моча желтая стала. Прямо облегчение.
Сетевое издание «О крохе» зарегистрировано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор).
Свидетельство ЭЛ № ФС77-77297 от 25 декабря 2021. Главный редактор — Лазутин В.С. Учредитель — ООО «МЕДИАЛАЙТ».
Сообщения и комментарии читателей сайта могут размещаться без предварительного редактирования. Редакция оставляет за собой право удалить их с сайта или отредактировать, если указанные сообщения и комментарии являются злоупотреблением свободой массовой информации или нарушением иных требований закона.
Все права на материалы, опубликованные на сайте, принадлежат редакции и охраняются в соответствии с законодательством РФ. Использование материалов, опубликованных на сайте допускается только с письменного разрешения правообладателя и с обязательной прямой гиперссылкой на страницу, с которой материал заимствован.
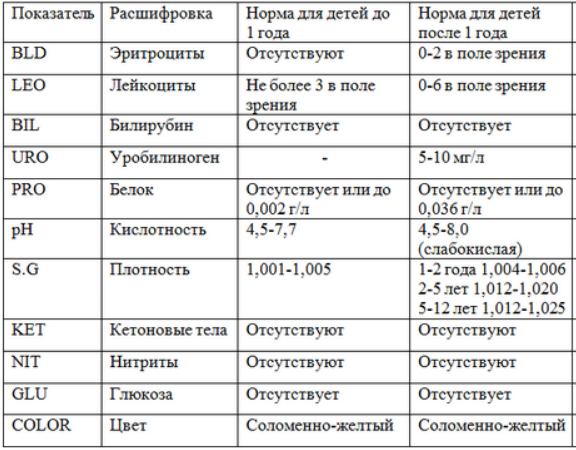
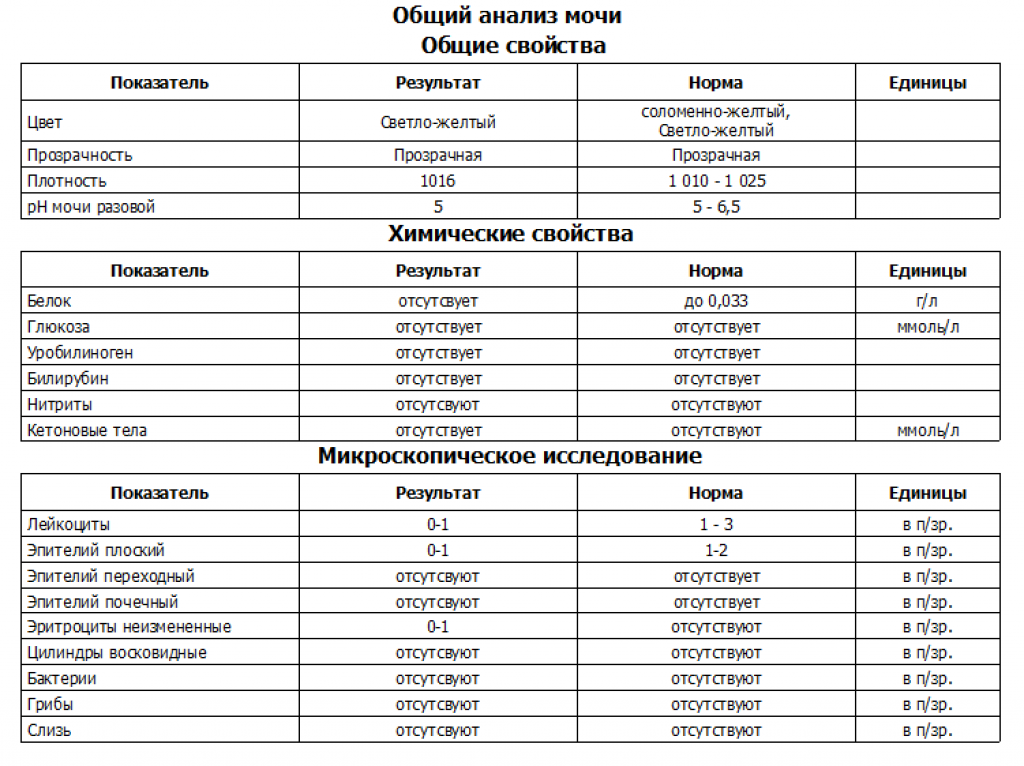
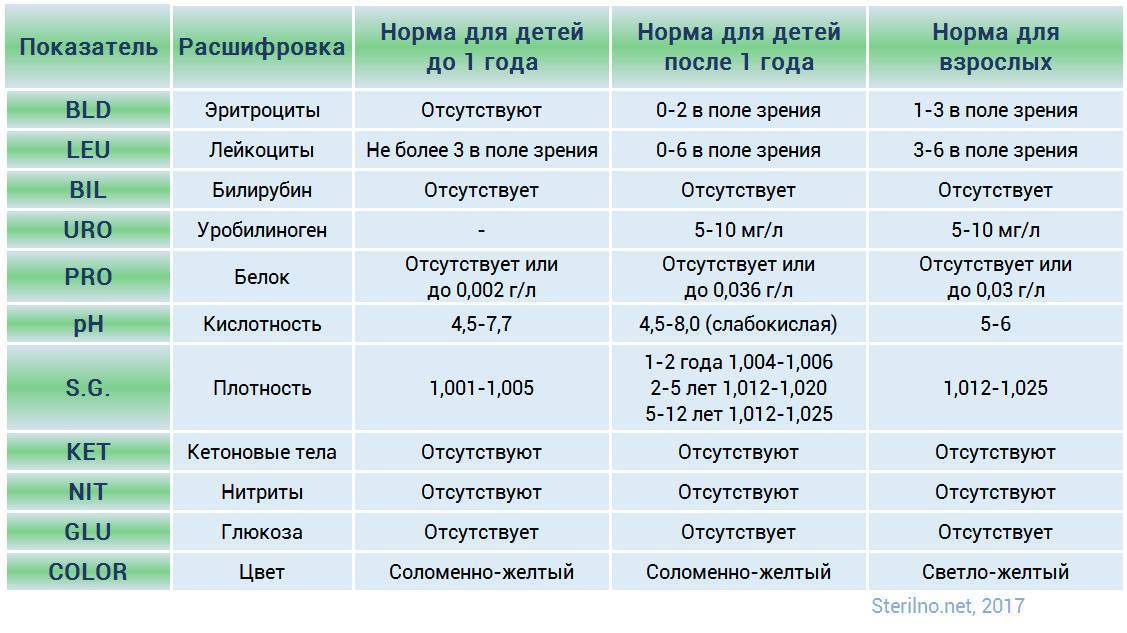
Диагностика гипохромурии
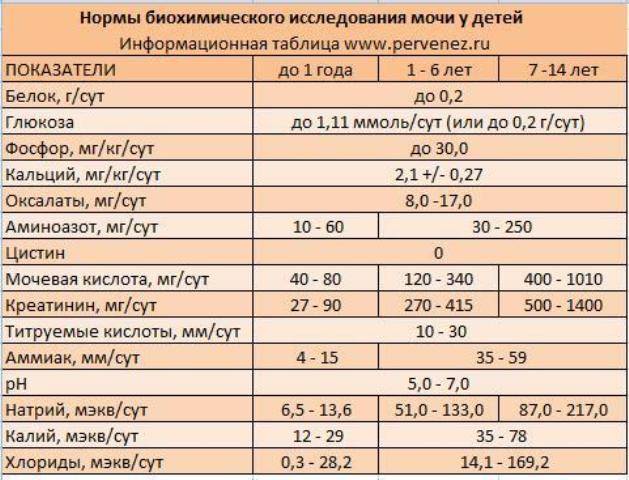
Обнаружение гипохромурии осуществляется клиническими обследованиями утренней мочи (общий анализ) и тестом на цвет. При выявлении – необходимо обследование врача, который может дополнительно назначить повторное исследование урины или дополнительные обследования и анализы (биохимические анализы мочи, крови, УЗД-диагностика почек, печени, анализы на печеночные пробы, анализ на глюкозу и другие).
Для диагностики сахарного диабета врач может назначить исследование мочи по Нечипоренко, проба по Зимницкому, анализ на суточный диурез, определение глюкозы в суточной моче.
При цистите берут пробу на стерильность мочи и анализ мочи по Нечипоренко. При почечной недостаточности – проба Реберга-Тареева и по Зимницкому.

В некоторых случаях врач может дополнительно направить на КТ или МРТ или контрастный снимок почек.
Что делать родителям
Если моча стала интенсивного желтого цвета, нужно обратить внимание на меню ребенка и скорректировать его питьевой режим. Доктора следует посетить в том случае, если цвет изменился радикально, а запах урины стал откровенно неприятным и очень выраженным
Врач при осмотре решит, какие анализы сдавать. Стандартный набор – общий анализ крови и мочи, анализ по Нечипоренко, урина на сахар и развернутая биохимия. Забор биологического материала происходит только утром.
Дальнейшая тактика лечения и прогноз на будущее будут зависеть от диагноза, возраста ребенка, индивидуальных особенностей малыша. Как правило, корректное своевременное лечение позволит вернуть маленького пациента к нормальной жизни.
Видео: Самый лучший режим кормления новорожденного
Самый лучший режим кормления новорожденного — Доктор Комаровский

Как возникает почечная гематурия?
Единого мнения по поводу патогенетического процесса этого явления не выработано до сих пор. Безусловно, эритроциты могут оказаться в моче только проходя капиллярное русло, поэтому гематурию при наличии почечной патологии всегда связывают с механизмами повреждения капилляров клубочков почек. Если у больного наблюдается микрогематурия, это означает, что красные кровяные клетки миновали поры высокопроницаемых базальных мембран и оказались в моче. Макрогематурия часто обусловлена некрозом гломерулярных почечных петель.
Более вероятная версия, согласно которой эритроциты проникают через стенки капилляров — это высокое давление в клубочках почек. По причине высокого давления эритроциты легко меняют свою формы и проходят через капиллярные стенки. Также проницаемость для эритроцитов обеспечивают дефекты базальных мембран. Это характерно для иммуновоспалительных процессов, когда стенки капилляров поражены.
Таким образом, природа гематурии не выяснена до конца, однако для врачей важно знать, в каком месте она возникает: в канальцах или клубочках почек. Благодаря дисморфизму красных кровяных телец, который чётко просматривается при фазово-контрастном микроскопическом исследовании, появляется возможность понять, с какой гематурией приходится иметь дело (почечной или внепочечной)
Появилось свободное время?
Тогда используй его! Получи дополнительное образование!
Цвет мочи у грудничков и детей старшего возраста
Заболевания в первую очередь отражаются на физических параметрах мочи. Врач по ее внешнему виду и запаху определяет наличие патологических изменений в организме. Урина при наличии того или иного заболевания способна обесцвечиваться либо окрашиваться в желтый, оранжевый, темный цвет. Мамы должны знать, какая моча является здоровой для различных возрастных категорий малышей.
Бесцветная (прозрачная)
Моча у грудничка отличается бледным цветом. Это объясняется тем, что в течение первых месяцев жизни происходит становление функционирования почек, а рацион состоит только из материнского молока либо смеси.
Если урина у младенца была желтой, а затем стала прозрачной, необходимо показать его врачу-педиатру. Он назначит обследование, чтобы выяснить, почему произошло изменение ее цвета.
Если детская моча стала бесцветной, а ее объем увеличился, это может свидетельствовать о различных патологиях. К ним относятся:
- Несахарный диабет (подробнее в статье: симптомы несахарного диабета у детей). Заболевание сопровождается постоянной жаждой, и из-за большого количества употребляемой воды моча становится менее пигментированной.
- Сахарный диабет.
- Почечная недостаточность. Болезнь сопряжена с нарушением функционирования почек, по этой причине необходимая вода не всасывается организмом, что способно спровоцировать его обезвоживание.
Бесцветной моча бывает и при употреблении продуктов, содержащих много воды. Почки в интенсивном режиме выводят поступающую жидкость, чем и объясняется светлый цвет урины. Применение мочегонных препаратов также приводит к тому, что она становится бесцветной.
Моча ребенка в отдельных случаях окрашивается в белый цвет. Это происходит из-за нарушения работы мочеполовой системы. Также белая моча – признак филяриоза, когда в ней повышается уровень лимфы. Обезвоживание, посещение бани либо сауны могут способствовать окрашиванию мочи в белый оттенок.
Желтая
На 7-10 день жизни урина у грудничков приобретает кирпично-желтый цвет, что связано с развитием мочеполовой системы новорожденного.

Моча старших детей может иметь ярко-желтый оттенок по следующим причинам:
- рвота, диарея, повышенное потоотделение в результате острых кишечных инфекций;
- болезни, сопровождающиеся отеками;
- применение мочегонных и слабительных препаратов;
- инфекционное поражение клеток печени;
- высокий уровень солей в моче;
- вирусные заболевания, сопровождающиеся обильным потоотделением;
- патологии, провоцирующие активный распад гемоглобина (рекомендуем прочитать: какой уровень гемоглобин должен быть у новорожденного?);
- застои в почках;
- болезни желчевыводящих путей.
Применение ряда лекарственных препаратов способно придавать урине насыщенный желтый оттенок. Если ребенок ежедневно употребляет воду в большом количестве, а моча несколько дней подряд имеет ярко-желтый цвет, его стоит показать врачу.
Оранжевая
Концентрированная урина этого оттенка у новорожденного в первые 14 дней жизни – обычное явление. Через некоторое время она приобретает желтоватый цвет.
Оранжевый оттенок мочи у детей других возрастных групп может быть спровоцирован:
- воспалительными процессами в почках;
- мочекаменной болезнью;
- вирусным гепатитом А;
- печеночными патологиями.
Употребление некоторых антибактериальных препаратов также способно придавать моче цвет спелого апельсина. После окончания курса лечения она, как правило, приобретает естественный вид.
Темная
Темно-коричневый оттенок мочи грудничка может быть проявлением неонатальной желтухи. Если урина более взрослого малыша приобрела темный цвет, но при этом не нарушен его питьевой режим, исключено применение лекарственных средств, в рационе отсутствуют продукты, способные ее окрасить, то следует обратиться к врачу-педиатру. Такое явление может свидетельствовать о следующих заболеваниях:
- гемолитической анемии;
- уролитиазе;
- холелитиазе;
- остром гломерулонефрите;
- вирусном гепатите;
- токсическом поражении клеток печени.

Очень темная моча бывает при заболевании алкаптонурией. Урина черного оттенка сопряжена с развитием меланосаркомы.
Особые причины
Моча новорожденного меняется по мере того, как ребенок адаптируется к новым условиям жизни. С момента введения прикорма она тоже будет меняться, в силу тех же адаптационных механизмов. Примерно в 1 год малыш уже никак не зависит от влияния извне, а отклонения говорят о конкретных проблемах со здоровьем.
Моча месячного и новорожденного ребенка может меняться еще и по таким причинам:
- Дефицит жидкости;
- Высокая физическая активность;
- Инфекции;
- Большое количество какого-то конкретного продукта в рационе (рыба, морковь, свекла, тыква, смородина)
- Патологии, вызывающие отеки;
- Патологии печени (они могут возникать по мере взросления малыша или же ребенок может рождаться уже с болезнью);
- Вирусы, осложненные интенсивным потоотделением;
- Распад гемоглобина;
- Застой в почках;
- Системные патологии (страдает весь организм от суставов до мышечного полотна);
- Аномалии мочевого пузыря;
- Гипервитаминоз (любой витамин в переизбытке может изменять цвет урины, даже банальная аскорбинка).
Нитритный тест
Для быстрого диагностирования зачастую используется этот способ. Большинство опасных микроорганизмов уропатогенного характера могут в процессе собственной жизнедеятельности вырабатывать нитриты из нитратов. Отсюда следует, что такие соединения в урине подтверждают наличие в организме бактериурии.
Данный тест способен быть ложноотрицательным, так как в случае химического преобразования урина должна быть в мочевике не менее четырех часов. А у новорожденных испускание мочи происходит значительно чаще. У малышей, не достигших трехлетнего возраста, к выполнению такого анализа чувствительность составляет не более пятидесяти процентов.
Одновременное наличие лейкоцитурии и положительное подтверждение присутствия нитритов практически на сто процентов подтверждают, что в урине ребенка содержатся бактерии, численность которых превышает норму.
Оранжевая моча у новорожденного
Для малышей, которые только появились на свет, оранжевая моча – это нормально. Такой цвет выделений в течение первых дней жизни объясняется высоким содержанием мочевой кислоты и уратов. Когда малышу будет около недели, моча станет бледно желтой, прозрачной, без какого-либо запаха. Это связано с тем, что ребенок начинает активно питаться материнским молоком, и концентрация веществ в моче постепенно снижается.
Если грудничку уже больше недели, но урина все еще осталась оранжевой, нужно обязательно сообщить об этом педиатру. Это считается отклонением от нормы, которое может быть связано с банальным недостатком питья или неправильным функционированием внутренних органов. В некоторых случаях длительное выделение у грудничка мочи оранжевого цвета является симптомом заболевания почек или вирусного гепатита А.
Немного потемнеть, изменить цвет и запах моча ребенка может после введения в рацион малыша прикорма. В этом случае оттенок выделений напрямую зависит от того, какой именно продукт вы вводили в рацион крохи.
Если родители заметили нарушения в развитии, изменение самочувствия или физиологических процессов у ребенка, нужно срочно обращаться к врачу. Не нужно думать, что все пройдет само собой без обследования и лечения. Все дело в том, что детский организм намного слабее взрослого, он подвержен развитию различных опасных заболеваний, которые могут не только замедлить развитие ребенка, но и привести к серьезным осложнениям. Все варианты терапии обсуждайте с педиатром.
Осложнения
До 70% детей на момент постановки диагноза имеют обнаружимые метастазы, чаще всего в лимфоузлах, костях и костном мозге. Типичны для этой опухоли метастазы в печени, коже, орбите. Метастазы в орбиту могут проявляться гематомами и кровоподтеками век, выпячиванием и отклонениями глазных яблок (глаза енота – racoon eyes).
Осложнения, влияющие на выживаемость, могут выглядеть следующим образом:
- Расширение опухоли – метастазы в печень, лимфоузлы, костный мозг, кожу, кости.
- Давление на спинной мозг – растущие опухоли могут сжимать спинной мозг, вызывая боль и паралич.
- Нейробластома может производить различные химические вещества, вызывающие проблемы с координацией, влияющие на глаза (быстрые движения глазами).