Тем не менее, для СВДС определены факторы риска
Они приведены здесь
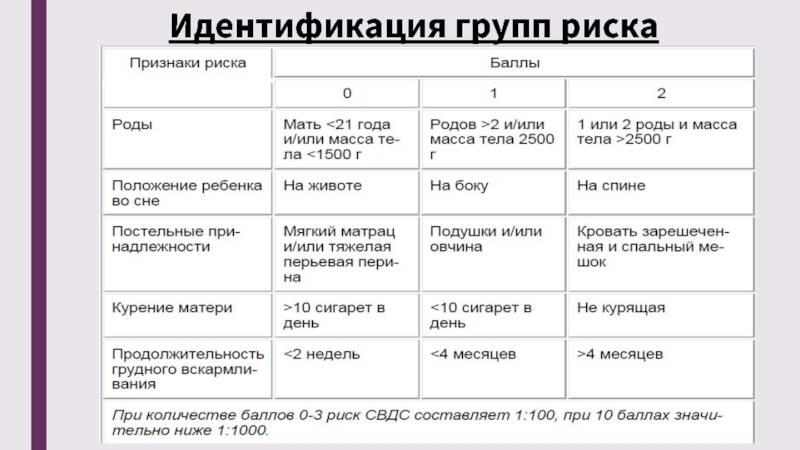
– От СВДС чаще умирают мальчики.
– Самый уязвимый возраст – второй и третий месяцы жизни.
– СВДС чаще случается с африканцами, коренными американцами и аборигенами Аляски.
– Младенцы, которые живут с курильщиками, чаще умирают от СВДС.
– Недоношенные и маловесные дети чаще становятся жертвами СВДС.
– Риск СВДС повышается, если мама моложе 20 лет, во время беременности курила, употребляла алкоголь или наркотики или получала неадекватную медицинскую помощь.
– Если уже были подобные случаи в семье. У детей, чьи родные или двоюродные братья и сестры умерли от СВДС, риск СВДС выше.
Недавно было проведено исследование относительно влияние семейного анамнеза на риск возникновения синдрома внезапной детской смерти. Результаты работы опубликованы в журнале JAMA Network Open.
Ученые из Университетской больницы Копенгагена проанализировали сведения обо всех детях младше одного года, которые родились в Дании с 1978 по 2016 год. Выяснилось, что от СВДС умерли 1 540 детей. Средний возраст на момент смерти составил три месяца.
У родителей детей, скончавшихся от СВДС, впоследствии рождались другие дети, таковых оказалось 2 384. Спустя год наблюдения восемь из них умерли также от синдрома внезапной детской смерти.
Риск СВДС оказался в 4,27 раза выше у малышей, чьи родные братья или сестры скончались от этого синдрома. При анализе, в котором учитывался возраст и образование матери, вероятность развития СВДС в случае смерти от синдрома родного брата или сестры оказалась повышена в 3,5 раза.
Ученые сделали вывод, что возникновению СВДС могут способствовать генетические факторы, но нельзя исключать и воздействие окружающей среды.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% – расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
Статистика
В 2015 году в мире случилось около 19 200 описанных смертей, что по сравнению с 22 000 смертей в 1990 году свидетельствует об их постепенном сокращении. По статистике, синдром внезапной смерти младенцев был третьей по распространенности причиной смерти маленьких детей в Соединенных Штатах в 2011 году.
Это к тому же наиболее распространенная причина смерти младенцев в мире. Ученые, говоря о том, до какого возраста синдром внезапной смерти младенцев встречается, утверждают, что данный феномен наблюдается у новорожденных до года. И около 90 % случаев происходит до достижения ими шестимесячного возраста, причем чаще всего это происходит между двумя и четырьмя месяцами. И чаще встречается у мальчиков, чем у девочек.

Миокардит
На счет миокардита приходится 20-40% случаев ВСС, чаще всего он вызван Коксаки-вирусами группы В. Поражение сердца непредсказуемо и может вовлекать проводящую систему, вызывая блокаду сердца, или миокард, вызвая вентрикулярную тахикардию. Часто отмечается недавнее гриппопободобное заболевание, хотя симптомы могут быть слабовыраженными, а клиническое признаки сердечной недостаточности могут быть едва уловимыми или отсуствовать. ЭКГ выявляет диффузный низкий вольтаж, изменения ST-T и часто сердечную блокаду и вентрикулярную аритмию. Результаты эхокардиографии и биопсии миокарда подтверждают диагноз.
Лечение должно быть подобрано идивидуально для каждого пациента и может включать желудочковую электростимуляцию и антиаритмические препараты. Покой и исключение физического напряжения важны во время острой фазы и фазы заживления до нормализации результатов УЗИ, амбулаторного элетрокардиографического мониторинга и стресс-тестирования (stress testing). Физического напряжения следует избегать.
Причины СВДС
На самом деле, никто точно не знает, откуда берется СВДС, — по определению, у этого явления нет известной и понятной причины. Однако существует предположение, что у детей, которые умирают от СВДС, есть определенные аномалии в тех частях мозга, которые отвечают за дыхание, пульс, давление и пробуждение. «Мы предполагаем, что когда младенец оказывается в положении, в котором к нему не поступает достаточное количество кислорода, приводится в действие (или наоборот, не приводится) некий неизученный механизм», — говорит педиатр и соавтор книги «Heading Home With Your Newborn» Лаура Джана.
ФАКТОРЫ РИСКА

Если асфиксия у младенцев, как правило, случается по неосторожности родителей, то вот синдром внезапной смерти звучит очень загадочно. Как отмечают специалисты, это даже не заболевание. Однако ему подвержены дети, у которых есть ряд факторов уязвимости
Однако ему подвержены дети, у которых есть ряд факторов уязвимости.
– Например, среди факторов, которые повышают риск синдрома внезапной младенческой смертности, – преждевременные роды или очень низкая масса тела при рождении, возраст матери менее 20 лет. Многодетность, особенно если дети близки по возрасту, – говорит Одинаева. – Кроме того, риск синдрома повышается во время реанимационных мероприятий.
Точные причины СВСМ до сих пор не доказаны. Согласно исследованиям, например, Оксфордского университета, известно лишь, что 90% случаев СВСМ приходится на возраст между 1–6 мес., а приблизительно 60% погибших – мальчики. В брошюру специалисты как раз поместили ряд рекомендаций, которые помогут существенно снизить риск СВСМ.
– Например, к остановке дыхания может привести сон на животе или на мягкой кровати во время критического периода развития малыша, – поясняет Одинаева. – Соблюдение простых правил безопасного сна младенца позволит в значительной степени снизить риск СВСМ и смерть от внешних причин.
Какие основные рекомендации вошли в брошюру:
1. Кладите ребенка спать на спину! Убедитесь, что в его кроватке нет никаких мягких предметов, в которые ребенок может уткнуться лицом.
2. Матрас в кроватке должен быть жестким.
3. Спите в одной комнате, но не в одной кровати!
4. Не используйте устройства, которые, по заявлениям производителей, направлены на предотвращение риска СВСМ, их эффективность и безопасность не доказаны.
5. Не оставляйте ребенка спящим в не предназначенных для этого местах: на машинном сиденье, в коляске, детских качелях, надувных сиденьях, переносках.
6. Вакцинируйте ребенка. Иммунопрофилактика инфекционных болезней путем вакцинации в соответствии с рекомендованным графиком может снизить риск СВСМ до 50%.
7. Кормите малыша грудью. Исключительно грудное вскармливание в течение 4–6 месяцев снижает риск СВСМ примерно на 70%.
8. Если ребенок уснул во время кормления, укладывайте его в кроватку на бок с целью предупреждения срыгивания и вдыхания пищи.
– Младенческая смертность в Московской области за последние шесть лет снизилась на 44,3%. Только в этом году врачи спасли на 21,6% новорожденных больше, чем за аналогичный период прошлого года, – рассказала заместитель министра здравоохранения Московской области Светлана Лазарева. – На данный момент показатель младенческой смертности в Подмосковье составляет 3,9 на тысячу родившихся живыми. В 2013 году он был равен 7. При необходимости мы можем развернуть реанимацию для новорожденных с тяжелыми патологиями в любой медорганизации Московской области.
Симптомы
Для состояний предшествующих внезапной смерти характерно наличие «малых» клинических проявлений и чаще всего – беда случается настолько внезапно, что ни один ученый не может найти первопричину
Поэтому крайне важным оказывается пристальное внимание клиницистов, регулярные обследования здоровья, в особенности у пациентов молодого возраста
Проявления очевидных угрожающих жизни событий
У младенцев обычно пердвестниками трагического исхода являются эпизоды событий — очевидных и угрожающих жизни, из которых ребенка достаточно легко вывести самыми простыми реанимационными манипуляциями – похлопываением, искусственным дыханием и т.д. Такие состояния обычно выражаются комбинацией симптомов:
- апноэ – бывает центральным или обструктивным;
- изменения цвета кожи – чаще всего в сторону цианоза или бледности, в более редких случаях — эритематозной окраски;
- снижение мышечного тонуса;
- поперхивание и наличие рвотных движений.
Диагностика Синдрома внезапной смерти у детей:
Применяется специальное оборудование для контроля состояния малыша. Это мониторы дыхания (респираторные мониторы), кардиореспираторные мониторы (фиксируют нарушения сердечного ритма). Дома родители могут использовать респираторные мониторы, которые устанавливают под матрасиком кроватки ребенка. Они оборудованы системой, оповещающей родителей в случаях сбивания дыхания ребенка.
Требуется дифференциальный диагноз с такими болезнями и состояниями:
- Острая недостаточность надпочечников
- Асфиксия насильственного происхождения
- Ботулизм
- Нарушения метаболизма жирных кислот
Болезнь Kawasaki
Болезнь Kawasaki – наиболее частая причина приобретенных поражений коронарных артерий у детей младшего и старшего возраста. Болезнь Кавасаки встречается во всем мире, но наиболее распространена у жителей Азии. Аневризмы коронарных артерий – обычно проксимальные и видимы при УЗИ. Аневризмы часто бывают множественными и обычно поражают левую коронарную артерию.
Коронарная дилатация возникает остро почти у половины пациентов, и в большинстве случаев смерть наступает во время третьей или четвертой недели острого заболевания. Однако, коронарные нарушения сохраняются у 23% пациентов спустя 3 месяца и у 8% – спустя 2 года. ВСС наступает у 1-2% пациентов с нелеченным синдромом Kawasaki. Если пациенты, имеющие риск внезапной смерти, могут быть идентифицированы рано, то поражения коронарных артерий могут быть сведены к минимуму при раннем назначении гамма-глобулина и проведении терапии аспирином. Существуют разные мнения в отношении ведения пациентов, перенесших болезнь Kawasaki и у которых имеются хронические поражения коронарных артерий. Рекомендуется пристальное наблюдение и проведение антикоагулянтной терапии. Оправданы ограничения активности и интермиттирующая оценка перфузии миокарда различными методами, добутамин-стрессэхокардиографию или коронарную ангиографию. Вмешательства показаны пациентам с выраженными симптомами или ишемией миокарда.
Описание синдрома внезапной младенческой смерти
Случаи детской смерти по необъяснимой причине неоднократно описывались в медицинской литературе, однако СВДС в качестве посмертного диагноза ввели лишь в конце 60-х годов ХХ столетия.
Внезапная смерть во сне происходит из-за разных факторов (наличие у ребенка пороков развития, незамеченные родителями инфекционные заболевания и травмы), но эти факторы позволяет выявить изучение истории заболевания и вскрытие. Когда проведенные исследования не позволяют объяснить причину гибели малыша, в заключении о смерти указывается СВДС (это диагноз исключения).
МКБ 10 относит синдром внезапной детской смерти к классу состояний, характеризующихся как неуточненные, возникшие по неизвестной причине (код R95.0 с указанием на вскрытие, и код R95.9 без такого указания).
Как предотвратить беду?
На основании факторов риска разработаны рекомендации, которые должны понизить риск развития СВДС.
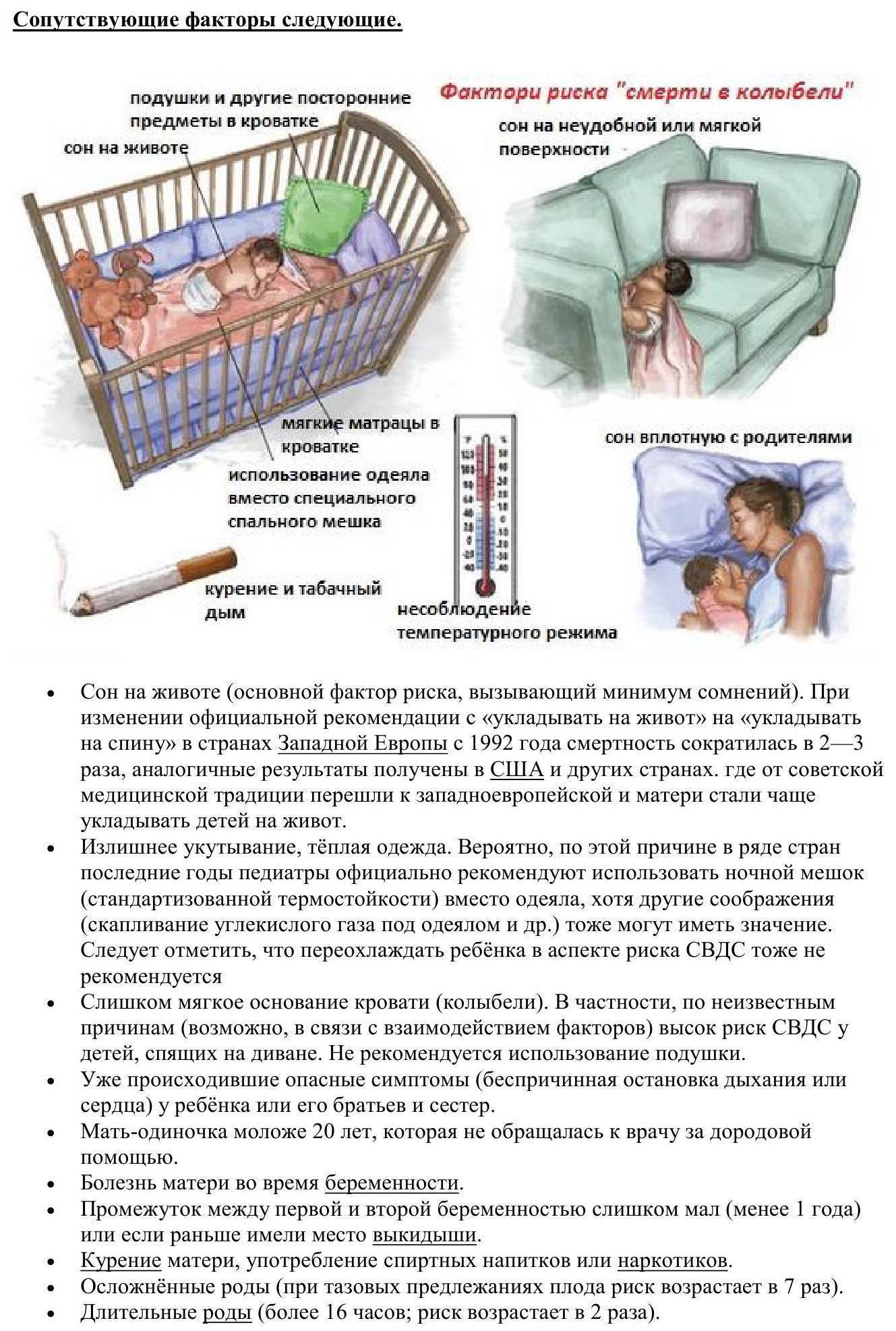
* Старайтесь укладывать малыша спать только на спине с немного приподнятым головным концом кроватки до того момента, пока он самостоятельно не начнет переворачиваться со спины на живот. Поскольку в таком положении в дыхательные пути крохи беспрепятственно поступает воздух, а при его нехватке малютка просыпается. Кроме того, даже если кроха срыгнет, пища в дыхательные пути не попадет.
* Малыша из группы риска рекомендуется укладывать спать в специальном мешке для сна. Он крепится ремнями к краю кровати, благодаря чему самостоятельно кроха уже не сможет перевернуться на живот.
* Не укладывайте спать малютку на большие и мягкие подушки, поскольку во время сна он может повернуть голову, тем самым перекрыв свободный доступ воздуху.
* Перед тем, как уложить кроху спать, уберите из кроватки все мягкие игрушки, чтобы предотвратить механическое закрытие дыхательных путей.
* Отдайте предпочтение грудному вскармливанию. Поскольку мамино молоко содержит омега-жирные кислоты, которые способствуют созреванию головного мозга. Кроме того, в нем очень много всяких «полезностей», благодаря которым у ребенка повышается устойчивость к инфекциям, органы и системы созревают быстрее, а период адаптации проходит гладко.
* Воздержитесь от курения, а также приема алкоголя во время беременности и кормления грудью.
* Проследите за тем, чтобы в присутствии малыша никто не курил.
* Если малыш спит рядом, не источайте резкие запахи: парфюмерии, табака и другие.
* Не одевайте кроху слишком тепло, а в комнате, где он спит, создайте комфортный температурный режим: около 21-22оС.
* Постарайтесь вовремя встать на учет в женской консультации и выполняйте все врачебные рекомендации: лечение анемии и кольпита, прием витаминов и фолиевой кислоты, проходите все необходимые исследования и прочее.
* Во время сна укрывайте малютку легким одеялом до уровня плеч.
* Старайтесь питаться полноценно во время беременности и кормления грудью.
* Рекомендуется следить за дыханием ребенка из группы риска при помощи дыхательного монитора. Он регистрирует движения грудной клетки, а в случае наступления более длительной паузы в дыхании извещает об этом звуковым сигналом.
Как видите, не существует как теорий, объясняющих, почему наступает внезапная смерть младенца, так и мер профилактики, которые бы на 100% могли уберечь каждого малыша от СВДС. Поэтому если вас что-то беспокоит или состояние крохи внушает опасения, задавайте вопросы педиатру, не стесняясь.
врач-ординатор детского отделения
фото: http://globallookpress.com/
Не смотря на то, что синдром внезапной детской смерти мало изучен, врачи выделяют несколько способов предотвратить СВДС
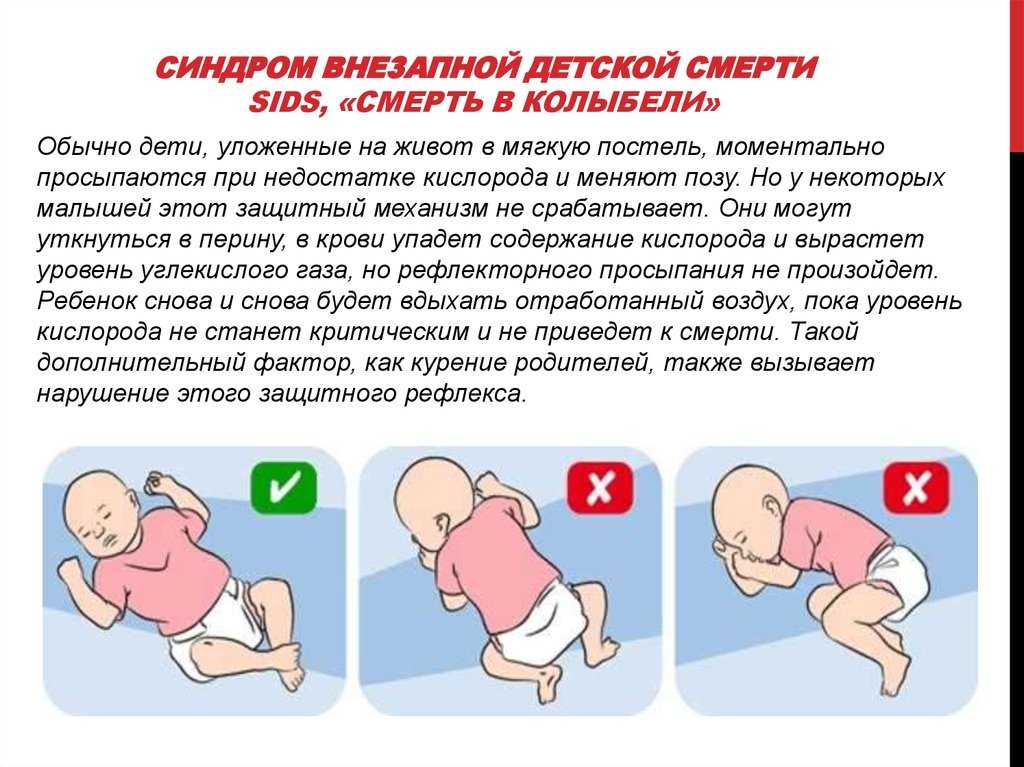
Кладите ребенка спать на спине, а не на бок или живот. Проследите, чтобы бабушки и няня делали так же. Положение на спине во время сна для ребенка – самое безопасное.
В кровати не должно быть ничего лишнего, включая бортики, подушки, игрушки — они могут помешать дыханию малыша, если он уткнется в них во сне. Ребенок должен лежать на ровной поверхности, а матрас — быть жестким.
Ребенка нельзя перегревать. Укутывать малыша толстым теплым одеялом – плохая идея, он может уткнуться в него, что также помешает ему дышать. Воспользуйтесь детским спальным мешком. Одеяло нужно затыкать под матрас, оставляя столько длины, чтобы укрыть младенца до плеч.
Не оставляйте ребенка с собой в кровати.
Ребенок до года должен спать в одной комнате с родителями.
Грудное вскармливание снижает риск СВДС.
Есть данные, согласно которым дети, которые сосут во сне пустышку, менее подвержены риску СВДС.
Не кладите ребенка спать на диван или софу. Американская академия педиатрии утверждает, что это повышает риск СВДС.
Фото iStock
2.02.2023 г.
Как предотвратить синдром внезапной детской смерти
Невозможно предсказать заранее подобное состояние и предотвратить его во всех случаях, поэтому для родителей первоочередной задачей должны стать меры профилактики СВДС. Они включают в себя создание безопасной среды и максимальное исключение тех факторов риска, на которые они могут влиять
Прежде всего, важно обеспечить полноценные условия для сна ребенка:
- Дети должны спать на спине или на боку, но в удобном для этого положении, лежа на животе они могут спать под присмотром родителей или при создании особого положения.
- Постельные принадлежности не должны быть слишком мягкими и продавливающимися, запрещены перины и мягкие ватные матрасы, до года не нужны подушки.
- Не стоит накрывать детей одеялами, лучше одеть теплее и дать возможности спать без них.
- Не стоит туго пеленать детей на сон, беспокойным малышам можно препеленать ручки и ножки свободно.
- В кроватке не место мягким игрушкам и различным вещам.
Не менее важен и микроклимат в доме, не допускающий как замерзания, так и перегревания младенца, шапочки дома при комнатной температуре нужны только после купания, пока волосы не просохнут и только в раннем возрасте. Оптимальной температурой для сна будет 18-20С. Если ребенок только поел, перед укладыванием в кроватку необходимо, чтобы он срыгнул воздух, это достигается ношением его на руках столбиком, до отхождения воздуха с типичным звуком.
Допустимо применение различных устройств и мониторов, особенно если младенец спит в своей кроватке и отдельной комнате. Они сообщат родителям о нарушениях сна, дыхания и беспокойстве.
А вот современные клинья и позиционеры для сна, которые рекламируют как способы профилактики СВДС, не эффективны, дороги и бесполезны, а в некоторых случаях могут быть еще и опасными (не дают принять удобную физиологичную позу для сна).
Важно
Также не доказано увеличение риска СВДС при проведении прививок, масштабные научные исследования не обнаружили подобных закономерностей, в связи с чем не стоит отказываться от вакцинации именно по данной причине.
Есть группа детей, на которых важно обращать особое внимание, чтобы снизить риски СВДС:
- Дети, имеющие высокую температуру, в том числе и во сне
- Малыши, имеющие снижение двигательной активности, отказывающиеся от еды, развивающие признаки недомогания
- Детишки с признаками любых респираторных явлений – кашлем, насморком, похрапыванием
- Спящие после длительных периодов плача или истерики
- Вынужденные ночевать в незнакомой для них обстановке, и не в своей кроватке.
Для таких детей со стороны родителей нужно установить более пристальный контроль как за дневными снами, так и за ночным.
Парецкая Алена, педиатр, медицинский обозреватель
7,304 total views, 1 views today
Всегда ли это СВДС?
Важно понимать, что СВДС – это посмертный диагноз, ставящийся методом исключения. Он не относится к основной первопричине гибели грудных младенцев, наиболее часто для этого имеются вполне обоснованные и более серьезные причины
Но порой, чтобы выяснить все возможные причины гибели малыша, экспертам необходимы все данные карточки и родового эпикриза, а порой и данные по течению беременности, а также сведения, полученные от родителей. Только при исключении всех возможных влияний и благополучном течении беременности, родов и периода младенчества ставится СВДС. Что же может скрываться под маской СВДС?
Жестокое обращение с детьми и насилие в семье
Как бы это не казалось странным, но именно этот фактор лидирует в списке гибели младенцев под маской СВДС. Нередко летальный исход может быть результатом вспышки ярости матери или отца, жестокого обращения с малышом или оставления его в опасности. Подобные эпизоды в сегодняшнее время перестали быть редкостью. И если это серьезные переломы или травмы внутренних органов, которые экспертам обнаружить не трудно, то некоторые из проявлений сразу выяснить не удается – это сознательное удушение детей или же «синдром встряхнутого младенца». Оба эти состояния — результат насилия над детьми.
Важно
Если ребенка сильно трясут при укачивании, резко встряхивают или швыряют, большой вес головы на фоне неокрепших мышц шеи и слабых позвонках может предрасполагать к тяжелым травмам мозга, особенно в его стволовой части с развитием комы и гибели.
Особенно подозрительными в отношении насильственной гибели станут асоциальные семьи или повторные эпизоды гибели детей.
Непреднамеренная асфиксия (присыпание младенца)
Это гибель ребенка в результате придавливания телом матери, постельными принадлежностями при совместном сне на фоне бессонных ночей, сильной усталости и гормональных изменений, когда практикуется грудное вскармливание и совместный сон. Если утомление матери без адекватной помощи и поддержки дошло до определенной точки, она может настолько крепко уснуть, что не заметит проблем крохи и случайно придавит его телом.
Важно
Если на уровне инстинктов мать в своем обычном состоянии немедленно проснется на шевеления, крики или кряхтения ребенка, то на фоне приема алкоголя или снотворных препаратов ее мозг может быть отключен.
В связи с этим ведутся споры относительно целесообразности совместного сна матери с младенцем при ГВ, но справедливости ради стоит заметить, что развитие СВДС не менее вероятно и при сне младенца в отдельной кроватке.
Инфекции вирусной и микробной природы
Могут стать причиной гибели детей младенческого возраста скрыто протекающие инфекции, имеющие микробное или же вирусное происхождение. В периоде инкубации нет клинических симптомов, при этом негативное влияние патогенных микроорганизмов и их токсинов вполне вероятно. Также гибель возможна из-за атипичного или молниеносного развития патологии, особенно у недоношенных и незрелых детей, которые могут и не иметь клинических проявлений
Важно, прежде всего, исключать менингиты и различные иные поражения, которые могут быть летальными
Новости для врачей
В рамках XXV конгресса «Белые ночи» биотехнологическая компания ФИРН М провела симпозиум по новым препаратам для лечения конъюнктивитов и кератоконъюнктивитов
30 мая в рамках XXV Международного офтальмологического конгресса «Белые ночи» в Санкт-…
Подробнее →
Симпозиум: принципиально новые препараты в лечении конъюнктивитов и кератоконъюнктивитов
В рамках XXV Международного офтальмологического конгресса «Белые ночи» состоится…
Подробнее →
Симпозиум: интерфероны в современной противовирусной терапии
В рамках XI Ежегодного Всероссийского Конгресса по инфекционным болезням состоится симпозиум на…
Подробнее →
Одноразовые материалы для проведения манипуляций, процедур, операций необходимы во всех областях…
Подробнее →
Роль родителей и окружающих в предотвращении СВДС и СВСМ
Самое важное — обучение
У родителей есть ключевая роль в предупреждении внезапной смерти младенцев, и для этого очень важно подготовиться заранее. Обучение является необходимым компонентом в деле профилактики внезапных детских смертей
Родителям нужно учиться распознавать основные признаки СВДС и СВСМ, а также знать, что делать, если такое происходит.
Необходимость строгой досмотра
Родители должны строго контролировать окружающую среду своих младенцев. Необходимо обеспечить безопасность в режиме 24/7, особенно когда ребенок находится в колыбели. Никаких подушек и мягких игрушек, которые могут повредить дыхательные пути малыша, не должно быть вблизи колыбели, а мебель должна быть поставлена на безопасном расстоянии, недоступном для ребенка.
Стоит следить за лекарствами
Родители нуждаются в информации обо всех лекарствах и других веществах, которые могут повлиять на здоровье ребенка. Например, курение рядом с ребенком или воздействие на его организм алкоголя и наркотиков – это крайне нежелательно и может вызвать серьезные проблемы. Некоторые болезни, вызванные лекарственными препаратами, могут привести к нарушению сна и, как следствие, к наступлению СВДС или СВСМ.
| Что не нужно делать:
|
Причины
Поскольку на данный момент СВДС является неизученным явлением, установить конкретные причины его возникновения не представляется возможным. Тем не менее, учеными выдвигается несколько предположений относительно возможных провоцирующих факторов.
Нарушение дыхательной функции

По статистике около 82 % погибших ребятишек с диагнозом «синдром внезапной смерти» умерли во сне, 70 % из них – лежа на животе лицом вниз или в сторону
В процессе сна у человека может периодически сбиваться дыхание, когда на какой-то миг оно прекращается. Подобные остановки дыхательной деятельности не свидетельствуют о каком-либо отклонении. Обычно при отсутствии дыхания возникает кислородное голодание, именуемое гипоксией. Когда в крови отмечается недостаток кислорода (гипоксемия), это приводит к пробуждению спящего и восстановлению дыхания. Если же такого не происходит – наступает смерть.
Подобные остановки дыхания во сне называются апноэ и довольно часто встречаются у младенцев. Это объясняется незрелостью регуляторных механизмов. Однако при наличии у ребенка задержек дыхания более, чем на 15 секунд, необходимо обратиться к педиатру. Также тревожным симптомом является частое апноэ (более одного случая в час).
Патологии стволовой части головного мозга
Сосудодвигательный и дыхательный центры располагаются в продолговатом мозгу. При воздействии на организм табачного дыма происходит, предположительно, стимуляция синтеза ферментов, способствующих возникновению синдрома внезапной детской смерти.
Последние исследования позволили выявить у детей, умерших от СВДС, наличие изменений клеточной структуры в стволовой части мозга. Подобные нарушения произошли в период внутриутробного развития по причине гипоксии.
Детям, которых удалось спасти после внезапной остановки дыхания, проводили ультразвуковую эхографию, что позволило выявить патологии артерий головного мозга у 50% таких пациентов. Таким образом, были выявлены нарушения мозгового кровообращения как возможная причина внезапной смерти.
Кровообращение может быть нарушено при определенном положении головы ребенка, когда происходит пережатие позвоночной артерии. Ввиду недостаточного развития шейных мышц маленькому ребенку еще достаточно тяжело самостоятельно повернуть голову. Лишь с четырех месяцев дети получают способность свободно поворачивать голову, делая это естественно и безопасно.
Ухудшение мозгового кровоснабжения у грудничков наблюдается вследствие сна на боку. Однако приток крови в мозг затрудняется еще больше при положении на животе. Исследования доказали, что в таких случаях у малыша присутствует слабый пульс и резко замедленное дыхание.
Проблемы с работой сердца

Кратковременное прекращение сердцебиения может быть выявлено и у здорового ребенка, но такой симптом требует немедленного обращения к специалисту
По мнению некоторых ученых, наибольшую опасность для развития СВДС представляет не апноэ, а нарушение работы сердца. В частности, речь идет об асистолии, или остановке сердца.
Факторами риска в данном случае являются:
- экстрасистолярные нарушения ритма;
- снижение количества сокращений сердца (менее 70 ударов в минуту);
- выявление блокад на электрокардиограмме;
- частая смена сердечного ритма.
Синдром внезапной детской смерти нередко развивается на фоне мутации гена, который отвечает за структуру натриевых каналов в сердечной мышце. Ввиду изменений, наблюдаемых в этих структурах, и происходит нарушение сердечного ритма. Несмотря на то, что кратковременное прекращение сердцебиения может быть выявлено и у здорового ребенка, данный симптом требует немедленного обращения к специалисту.
Стрессы
Имеется целый ряд сведений, подтверждающих взаимосвязь между СВДС и сильным стрессом, перенесенным ребенком. Неспецифический синдром стресса может привести к следующим изменениям в организме малыша:
- мелкие кровоизлияния в легких и вилочковой железе;
- снижение вязкости крови;
- изъязвление слизистой пищеварительного тракта.