Лечение
Гипоплазия почки у ребенка после рождения проявляется только при неполном функционировании второй почки. В этом случае, терапия должна быть направлена на:
- поддержание водно-электролитного баланса,
- нормализацию оттока мочи,
- предотвращение присоединения инфекции.
Если гипоплазия обнаруживается во взрослом возрасте, это означает, что нарушается функционирование здорового органа. Пациентам для нормализации состояния рекомендуют профилактические меры, направленные на снятие нагрузки с полноценной почки и предотвращения осложнений:
- Соблюдение питьевого режима.
- Снижение количества употребляемой соли.
- Исключение острой, жирной и вредной пищи.
- Избегание переохлаждений и травм на поясничную область.
- Соблюдение правил гигиены.
- Своевременное лечение инфекционных заболеваний.
- Отказ от курения и алкогольных напитков.
При односторонней патологии в детском возрасте, если отсутствуют симптомы и вторая почка справляется с нагрузкой, родителям необходимо постоянно следить за питанием и питьевым режимом ребенка. При соблюдении этих правил при неосложненной гипоплазии, уменьшиться выраженность симптомов, и снизится нагрузка с органов. Если профилактика не принесла результатов, врачи подбирают поддерживающее лечение. Какие лекарства могут быть назначены:
- Антибактериальные средства.
- Диуретики.
- Спазмолитики.
- Нестероидные противовоспалительные препараты.
- Уросептики.
- Средства для снижения давления.
Детям и взрослым при гипоплазии подбирают лечение в зависимости от функциональных способностей почек:
- При одной недоразвитой почке и второй полностью здоровой назначают курсы поддерживающей терапии.
- Если одна почка справляется с работой, а вторая функционирует меньше, чем на треть – проводят удаление недоразвитого органа.
- Если почка не справляется с нагрузкой и развивается хроническая недостаточность, рекомендуется трансплантация хотя бы одного органа.
Иногда специалисты рекомендуют удаление недоразвитой почки, даже если не выявлено осложнений, объясняя это тем, что больной орган может спровоцировать воспаление и снижение работоспособности здоровой почки.
При сильном недоразвитии органов с развитием почечной недостаточности, особенно при двухсторонней гипоплазии назначают процедуру гемодиализа. Ее суть заключается в подключении аппарата, выполняющего функции почек, при этом происходит очищение организма от избытка электролитов и токсических отложений. Процедуру проводят 2-3 раза в неделю по 4 часа в условиях стационара.
Односторонняя недоразвитость при соблюдении здорового образа жизни может не беспокоить всю жизнь. При легкой степени уменьшения сразу двух органов можно попробовать скорректировать состояние, проводя очищение организма от азотистых шлаков и электролитов. Но при ярко выраженной недостаточности обоих почек прогноз неблагоприятный – с этим состоянием редко доживают до подросткового возраста.
Какие анализы нужно сдать для лагеря ребенку, как подготовиться к процедурам?
Отдых в лагере – наиболее популярный способ оздоровления детей во время каникул. Однако для оформления ребенка в оздоровительное учреждение необходимо получить справку о состоянии здоровья отдыхающего и сдать ряд анализов. Справку выдают за 3 дня до начала лагерной смены. В нее вписывают результаты обследования ребенка. Какие сдают анализы для поездки в лагерь?
Зачем перед поездкой в лагерь сдавать анализы и какие?
Многим родителям необходимость посещения больницы с ребенком для осмотра и сдачи анализов доставляет массу неудобств. Зачем лишний раз идти в больницу, если дети здоровы?
Родители знают только о состоянии здоровья своего ребенка, а руководство оздоровительного учреждения должно отвечать за жизнь множества самых разных детей. В лагере отдыхающие тесно контактируют, дышат одним воздухом, дотрагиваются до одних и тех же предметов, поэтому если в коллективе есть больной человек, инфекция быстро распространяется среди других людей.
Обследование позволяет исключить у ребенка наличие инфекционных заболеваний, паразитов, заболеваний, требующих специального ухода, который не может обеспечить лагерь. Для безопасности детей следует сдать следующие анализы:
- общее исследование крови;
- клинический анализ мочи;
- кал для обследования на яйца глист, простейших и энтеробиоз.
Как правильно подготовиться к сдаче анализов
Для сбора мочи и кала следует приобрести специальные стерильные емкости, для сдачи крови необходим одноразовый скарификатор.
Кровь на общий анализ
Кровь берется из пальца в лаборатории поликлиники. Исследование проводится утром натощак. Перед посещением больницы необходимо предпринять следующее:
- ограничить ребенка от физических и эмоциональных нагрузок;
- исключить прием пищи за 8–12 часов до процедуры;
- в течение суток перед исследованием исключить из рациона ребенка жирную и острую пищу, не давать ему лекарственные препараты.
Если состояние здоровья обследуемого требует систематического приема лекарств, необходимо сообщить лаборанту, какие медикаменты были приняты накануне. Эта информация поможет исключить искажения результатов.
Моча на общий анализ
Процесс подготовки к сдаче мочи включает:
- за 24 часа до сбора материала отказ от употребления продуктов, влияющих на цвет материала (яркие фрукты и овощи) и лекарственных средств;
- исключение из рациона в течение последних суток острых и жирных блюд;
- умеренное потребление жидкости накануне.
Собирают первую утреннюю мочу. Перед забором необходимо вымыть половые органы ребенка детским мылом. Привезти материал в лабораторию необходимо в течение 2-х часов после сбора.
Кал на яйца глистов, простейших и энтеробиоз
Материал на проверку наличия яйца глистов и простейших собирают в стерильную емкость после утреннего опорожнения кишечника (или накануне вечером).
Перед тем, как ребенок сходит в туалет, следует его помыть. Чтобы в материал не попали посторонние примеси, следует предложить ребенку предварительно вымытый горшок.
Из унитаза собирать кал крайне нежелательно. Забор нужно делать из разных мест каловой массы.
Соскоб на энтеробиоз проводится в специальной лаборатории в поликлинике. Перед посещением нужно, чтобы ребенок воздержался от опорожнения. Мыть область анального отверстия не нужно. Соскоб берется при помощи специальной липкой ленты. Ее на несколько секунд прикладывают к анальному отверстию.
Материал можно собрать и дома. Для этого необходимо предварительно взять в лаборатории специальный тампон в стерильном контейнере. После пробуждения ребенка нужно аккуратно протереть тампоном складки вокруг анального отверстия. Собранный материал запаковывается в емкость и отвозится в лабораторию.
Сколько времени годен результат анализов?
Для того чтобы родителям не пришлось спешно обращаться в поликлинику и посещать лабораторию в неудобное время, необходимо учитывать сроки действия результатов. Согласно нормам общие исследования крови и мочи, а также обследование кала и соскоб на энтеробиоз действительны на протяжении 10 суток.
Таким образом, следует рассчитать день сдачи анализов так, чтобы до отъезда в лагерь с даты исследования проходило не более 10 дней. Однако врачи советуют не откладывать посещение лаборатории на последний момент. Следует подобрать время так, чтобы в случае обнаружения паразитов или некорректности данных была возможность исправить ситуацию.
Симптомы Острой почечной недостаточности у детей:
Острая почечная недостаточность у детей всегда является осложнением какой-то болезни, потому симптомы ОПН связаны с симптомом этого заболевания. Прежде всего, у ребенка уменьшается диурез. Бывает абсолютная олигурия и относительная. Относительная бывает при нехватке в организме воды, а абсолютная не зависит от того, сколько воды употребляет ребенок.
Наличие в осадке зернистых и гиалиновых цилиндров говорит о гипоксии почек у ребенка. При остром воспалении почек наблюдают лейкоцитурию. Азотемия говорит о том, что выделительная функция почек у малыша нарушена. Также об этой функции говорит концентрация мочевины.
При острой почечной недостаточности у детей нарушается водно-элеткролитный баланс: калий в крови уменьшается, достигая значения 7 ммоль/л, возникает гипергидратация. В крайних случаях развивается отек легких и мозга. В крови выявляют, как правило, метаболический ацидоз. Опорным пунктом диагностики начального периода ОПН у детей является прогрессирующая олигурия.
Длительность олигоанурической стадии составляет от 2 суток до 14, иногда и дольше. У ребенка нарушается сознание и нервная деятельность за счет отека мозга. Двигательная активность больных понижена. Родители отмечают, что кожа ребенка становится более бледной, иногда имеет желтый оттенок. Могут быть и высыпания геморрагического характера. Наблюдают отечность век, лица, а потом и ног. В брюшной полости может скапливаться свободная жидкость. Изо рта вероятен запах аммиака.
Для острой почечной недостаточности у детей характерны также другие симптомы: тахикардия, одышка. Даже у грудничков артериальное давление может быть повышенным. Могут быть судороги и уремический колит. У ребенка могут зафиксировать анемию, порой гипонатриемию, тромбоцитопению. Азотемия нарастает. Может быть и гиперкалиемия.
Когда ребенка ставят на программный диализ, симптомы становятся меньше через 2-3 дня. Отечный синдром выражен гораздо меньше, стабилизируется функция сердца, легких.
Полиурическая стадия острой почечной недостаточности у детей проявляется постепенным увеличением диуреза. Нормальный диурез превышен. Может развиться дегидратация, скопление газов в кишечнике, гипокалиемический синдром, проявляющийся вялостью, тахикардия и пр. Выделение с мочой натрия, креатинина и мочевины также резко уменьшается, поэтому нередко в начале полиурической стадии приходится проводить диализ для коррекции азотемии и снижения интоксикации. А калия с мочой выделяется всё больше.
Полиурическая стадия ОПН у детей длится 2-14 суток. Есть высокая вероятность летального исхода в этот период по причине снижения иммунитета – могут присоединиться осложнения.
Следующая стадия – восстановление, она длится от 6 месяцев до года, иногда и больше. Постепенно приходит в норму состояние сердечно-сосудистой системы и желудочно-кишечного тракта. Показатели крови и мочи также постепенно нормализуются. Но ребенок долгий период может быть вялым и утомляемый.
Особенности развития гипоплазии почек у ребенка и взрослого
У новорожденных
Если у только родившегося малыша здоровая и маленькая почки функционируют нормально, проблема может не диагностироваться долгое время. Когда наблюдается ухудшение функции здоровой почки при ослабленной работе больного органа (если он сильно уменьшен), быстро развивается почечная недостаточность. Такое состояние часто приводит к смерти ребенка.
У детей старшего возраста
Если гипоплазия почки сопровождается ухудшением кровоснабжения, развивается артериальная гипертензия, которая провоцирует воспаление. Такое состояние проявляется у старших детей с врожденной патологией в виде плохих анализов мочи. Чтобы предупредить усугубление недуга и предупредить причины развития осложнений, рекомендуется провести полную диагностику и выбрать метод лечения.
У беременных
Когда у забеременевшей женщины диагностируется асимметрия выделительных структур, шансы на нормальное течение беременности, полноценное развитие плода и возможность родоразрешения без осложнений есть в тех случаях, когда на фоне асимметрии отсутствуют другие проблемы (воспаления, гипертензия). Такая беременность под тщательным наблюдением гинеколога и уролога. При развитии в почке пиелонефрита на стадии планирования беременности женщине показано лечение. В случае обострения в период беременности рекомендуется искусственное прерывание из-за создания угрозы жизни будущей матери. Хроническая недостаточность почки на фоне гипоплазии является категорическим противопоказанием к беременности у взрослых женщин.
Возможность лечения
Если гипоплазия почки не влечет за собой осложнений и не сопровождается воспалительным процессом, медики советуют не прибегать к радикальному лечению (хотя споры по этому вопросу до сих пор не утихают).
Если недуг имеет стандартные характеристики, терапия может проводиться следующими методами:
- если работоспособность органа сохранена хотя бы на треть и серьезные отклонения не выявлены, оптимальным вариантом будет проведение щадящей медикаментозной терапии. Основными действующими медикаментами при этом являются антибиотики и препараты, препятствующие развитию воспалений. Нередко назначаются средства для понижения артериального давления;
- если левый или правый орган работает менее чем на треть, но вторая почка целиком здорова, обычно назначается нефроэктомия — операция, в ходе которой недоразвитый орган удаляется;
- в случае недоразвития обоих почек у маленького пациента появляются проблемы с обменом веществ, также начинает развиваться почечная недостаточность. Единственном способом лечения при таком осложнении является подключение пациента к искусственному органу (в медицине это называется гемодиализ), но большинство врачей рекомендуют не рисковать и сделать трансплантацию органа.
Чаще всего малышам назначают консервативную терапию, операции проводят лишь в крайних случаях.
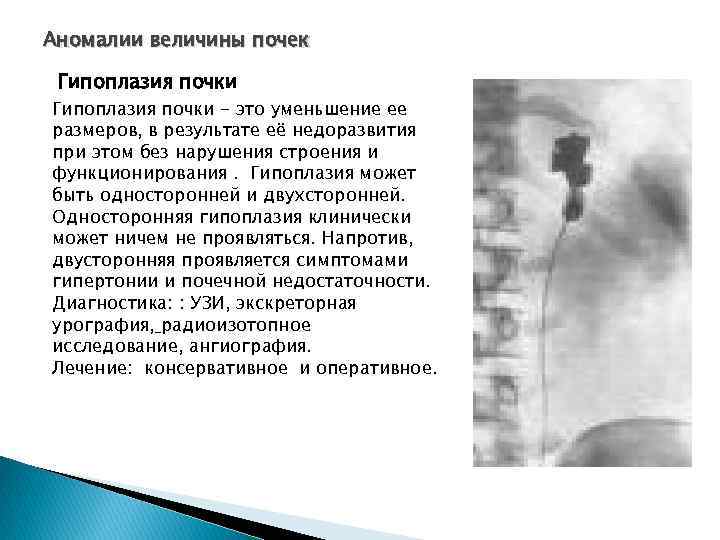
Понятие почечной гипоплазии
Такое заболевание, как гипоплазия, является врожденным дефектом главного очистительного органа человека. Особенность болезни следующая: ребенок рождается с почкой, которая меньше положенного размера. В то же время, нефроны функционируют вполне нормально, но их количество не увеличивается. Чаще встречается односторонняя гипоплазия, когда вторая часть парного органа не может расти. Странный факт: страдают таким заболеванием чаще всего представители мужского пола.
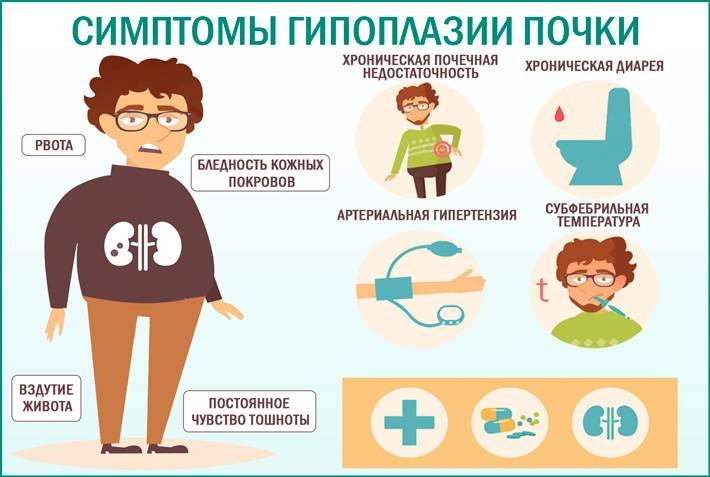
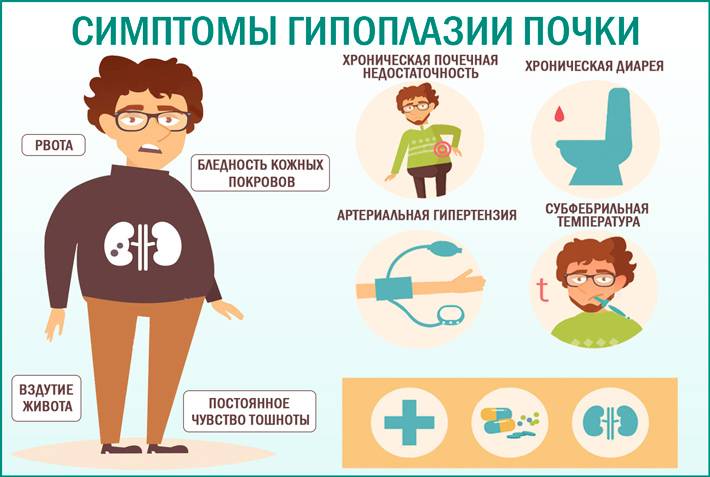
Признаки патологи
Симптомы могут долго не проявляться. Это зависит от того, какое количество органов поражено. Если уменьшена только одна почка, то она может не давать о себе знать долгое время и будет нормально исполнять свои функции. Например, если левая больная, а правая здоровая, то человек (при нормальном образе жизни) даже не догадывается о своей болезни. Узнать о патологии можно при этом только после ультразвукового исследования.
Возможные симптомы больной почки:
- недоразвитие у детей по сравнению со сверстниками;
- бледный цвет лица и тела;
- постоянное расстройство желудка, возможна потеря аппетита, рвота;
- симптомы, напоминающие рахит;
- повышенная температура тела;
- сколиоз, непрочность костей у ребенка;
- повышенное артериальное давление;
- почечные боли.
Важно знать! Случаи, когда оба органа больны гипоплазией, бывают гораздо реже. Обычно это явление сопровождается хронической почечной недостаточностью
Две маленькие почки не в силах очистить много крови. Симптомы: уменьшенное количество мочи, высокое артериальное давление, слабость, признаки воспаления.
Причины формирования маленькой почки
Сопутствовать патологии или даже вызвать ее могут разные внешние и внутренние факторы, влияющие на будущего ребенка беременной женщины. Внутриутробное время – это один из главных этапов развития малыша. Органогенез (то есть формирование зародыша до момента появления на свет) может быть нарушен такими внутренними причинами:
- неправильное размещение плода;
- малое количество внутриутробных вод;
- прижимание плода маткой длительное время;
- опасные заболевания во время беременности (краснуха, корь, ветрянка, грипп и т. д.);
- генетический код, предрасположенность;
- нарушение строения и развития почечных вен зародыша.
Внешние предпосылки:
- попадание алкоголя в организм будущей мамы;
- никотин;
- лекарственные средства, которые не рекомендуются к употреблению женщинам в положении;
- радиоактивное излучение;
- повреждения, ушибы живота;
- долгое принятие солнечных ванн.
Именно такие опасные факторы стоит исключить беременным во время вынашивания малыша. Лучше относиться к своему здоровью с максимальной внимательностью. Тогда риск появления врожденных заболеваний у ребенка будет намного меньше.
Разновидности врожденной аномалии
Существуют три вида гипоплазии. Простая разновидность характеризуется логичным уменьшением количества нефронов. Второй тип – отягощенная олигонефронией патология. Она представляет собой прекращение роста обеих почек, в которых меньше чашечек. Соединительной ткани становится все больше, каналы расширяются. Третий вид – гипоплазия с дисплазией, появляется аномалия еще в состоянии эмбриона, когда почки формируются неправильно, то есть, есть отклонения в структуре мезенхимальной и хрящевой тканях.
Сопутствующие нарушения
Гипоплазия левой почки чаще наблюдается у мужчин и проявляется более выраженными симптомами. Пораженный орган (как правая, так и левая часть) подвержен большему риску развития пиелонефрита. Больные жалуются на высокую температуру, озноб, общее плохое самочувствие. Иногда этот воспалительный процесс сопровождается циститом. К симптомам прибавляются постоянные походы в туалет, жгучие боли в мочеиспускательном канале, изобилие белка в мочи. В таком случае обязательно нужно посетить врача, пройти все анализы и пропить курс выписанных доктором антибиотиков. Самостоятельно лечить почку категорически нельзя.
Последствия гипоплазии
При тяжелом протекании гипоплазия правой почки или уменьшение левой части парного органа может стать причиной дистрофии верхних мочевых путей, которые способны сужаться, повышая риск развития пиелонефрита, агинезии. Зачастую возникают мочекаменная болезнь, циститы. Все эти недуги при несвоевременном их лечении могут стать причиной хронической почечной недостаточности.
Виды диагностики
 На начальном этапе требуется дифференцировать гипоплазию у малыша от сморщенной почки и дисплазии. В некоторых случаях для постановки правильного диагноза осуществляется рентгенологическое исследование, УЗИ почек и мочеточников. Эти исследования могут быть назначены как дополнительные, так как при современном уровне медицины для точной диагностики достаточно проведения магнитно-резонансной томографии (МРТ) и мультиспиральной компьютерной томографии (МСКТ).
На начальном этапе требуется дифференцировать гипоплазию у малыша от сморщенной почки и дисплазии. В некоторых случаях для постановки правильного диагноза осуществляется рентгенологическое исследование, УЗИ почек и мочеточников. Эти исследования могут быть назначены как дополнительные, так как при современном уровне медицины для точной диагностики достаточно проведения магнитно-резонансной томографии (МРТ) и мультиспиральной компьютерной томографии (МСКТ).
Также для диагностики может быть проведена ангиография сосудов, эскреторная урография, ретроградную уретропиелографию.
Причины гидронефроза
Лапароскопическая пластика гидронефроза
- Стоимость: 140 000 – 200 000 руб.
- Продолжительность: 1-3 часа
- Госпитализация: 3-4 дня в стационаре
Подробнее
Заболевание правильнее называть гидронефротической трансформацией, поскольку при нарушении оттока мочи изменения происходят не только с чашечно-лоханочной системой, но и с паренхимой, мочеточником, сосудами, мочевым пузырем и всей выделительной системой в целом. Правая и левая почки поражаются примерно с одинаковой частотой, двусторонний процесс бывает лишь в 5-9% случаев.
Основная причина патологии – затруднение оттока мочи из почки в связи с сужением мочевыводящих путей. Сужение может произойти на любом уровне, начиная от лоханки и заканчивая наружным отверстием уретры. Такое сужение бывает врожденным и приобретенным.
Встречаются следующие врожденные причины:
- аномалия расположения почечной артерии или ее ветвей, сдавливающих мочеточник;
- внутренние клапаны мочеточника;
- недоразвитие мочеточника;
- спиралеобразное расположение мочеточника, когда он охватывает нижнюю полую вену;
- уретероцеле – мешотчатое расширение участка мочеточника;
- атрезия мочеиспускательного канала или полное либо частичное заращение;
- мешковидные выпячивания мочеточника или дивертикулы.
- нефролитиаз или , при которой конкремент механически закупоривает мочеточник;
- длительно текущие хронические воспаления, при которых изменяется стенка мочеточника, развивается стриктура мочеточника;
- опухоли органов мочевыделения – доброкачественные и злокачественные;
- у женщин – хронические воспаления и опухоли органов малого таза;
- у мужчин – растущая ;
- метастазирование опухолей различного происхождения в забрюшинное пространство;
- травмы органов брюшной полости и таза;
- болезни спинного мозга, связанные с нарушением иннервации почек и мочевого пузыря.
То есть всегда причиной гидронефроза является появление анатомической преграды на пути движения мочи.
Симптомы проявления
Существует несколько специфических признаков, которые помогают выявить наличие пороков развития или заподозрить определенные изменения в строении почек.
К специфической симптоматике можно отнести:
- нарушение оттока мочи;
- появление первых признаков пиелонефрита;
- изменения в составе крови и мочи;
- повышение уровня АД.
Многое зависит от того, какой именно прок наблюдается у младенца, если речь идет об измененном положении почки, то симптоматика может отсутствовать полностью.
Некоторые из аномалий развиваются настолько медленно, что первые признаки наличия изменений начинают беспокоить человека уже в довольно зрелом возрасте.
Стадии развития
На начальном этапе патологическая симптоматика отсутствует полностью. Ребенка ничего не беспокоит, родители самостоятельно не могут определить наличие порока развития, поэтому не подозревают о его существовании.
Позже, если состояние прогрессирует, нарушается отток мочи. Застой жидкости приводит к появлению признаков пиелонефрита: повышается температура тела, беспокоит боль в области поясницы, изменяется объем выделяемой мочи.
При более тяжелых аномалиях наблюдается: гематурия, протеинурия, задержка жидкости, повышение уровня АД, отечность тканей. Младенец плохо ест и развивается с отставанием.
Если пороки носят генетический характер и сочетают с другими изменения в организме, то велик риск поражения легких, головного мозга. Жизнеспособность младенца снижается, ему необходима трансплантация.
Особенности лечения
Выбор способа лечения происходит в зависимости от индивидуальных особенностей заболевания каждого пациента. Универсального средства нет.
Гипоплазия правой почки у ребенка, которая не осложнена другими урологическими болезнями, не требует терапии. Когда надпочечники еще могут осуществлять выделительную функцию хотя бы на 30%, врач пытается сохранить их. Выписываются антибиотики, почечные препараты на травах, которые способствуют поддержанию органа и снижают артериальное давление. Если орган полностью утратил свою работоспособность, то его удаляют. Такая операция производится исключительно при условии нормального функционирования другой части парного органа и только у взрослых. Многих интересует вопрос, как вырастить почку. К сожалению, человек не в состоянии самостоятельно воспроизводить новые внутренности. Но современная медицина пытается изобретать способы искусственного выращивания органов.
При острой недостаточности (двойной гипоплазии) делают гемодиализ. Человека подключают к искусственной почке, она очищает весь организм. К процедуре прибегают постоянно, раз в два дня. Если есть возможность, то могут пересадить здоровую почку, которая хорошо работает.
Этиология и патогенез
В настоящее время причины такого патологического состояния, как гипоплазия почки у ребенка, уже хорошо изучены. Считается, что это состояние формируется во время внутриутробного развития у плода из-за недостаточного количества метанефрогенной бластемы, при наличии нормального процесса врастания и индуцирующего влияния протока метанефроса.

Именно из-за подобной особенности развития патологии почка с признаками гипоплазии отличается нормальным строением и способностью хотя бы частично выполнять свою функцию. Учитывая, что гипоплазия почки является врожденной патологией, считается, что причины ее появления уходят корнями в различные неблагоприятные факторы внешней и внутренней среды, которые отражаются на состоянии здоровья матери и формировании плода.
К возможным причинам развития гипоплазии относятся:
- генетическая предрасположенность;
- пиелонефрит, перенесенный внутриутробно или в возрасте до 1 года;
- аномалии расположения плода;
- инфекционные заболевания матери;
- внутриутробный тромбоз почечных вен;
- недостаточный объем околоплодных вод;
- курение во время беременности;
- примем алкоголя во время беременности;
- травмы во время беременности;
- прием некоторых лекарственных препаратов;
- длительное сдавливание матки;
- ионизирующее излучение.
Таким образом, крайне сложно определить, что именно спровоцировало развитие гипоплазии у новорожденного ребенка.
Стоит отметить, что нередко на фоне имеющейся гипоплазии присутствует недоразвитие других внутренних органов. Нередко случается, что относительно здоровая почка отличается большими размерами, причем вплоть до удвоения органа. Наряду с этим у детей с гипоплазией нередко наблюдается крипторхизм, то есть недоопущение яичек у мальчиков, выворот мочевого пузыря, аномальное расположение мочеиспускательного канала и сужение почечной артерии.
Диагностика
При обследовании пациента выявляется патологически уменьшенная почка с нормальным либо маленьким мочеточником.
Для определения патологии используются различные диагностические процедуры:
- МРТ;
- Урографическое исследование – рентген почечных структур с применением контраста;
- Нефросцинтиграфия исследование органа с использованием радиоактивных материалов;
- Радиоизотопная диагностика – радиоактивный состав вводится внутривенно;
- Уретеропиелография – контрастное вещество вводят путем катетеризации в мочеточник;
- Ангиографическая диагностика – когда в крупные сосуды вводят контрастное вещество.
Диагностика и методы лечения
Диагностика по выявлению гиперплазии включает в себя следующие методы:

Истории наших читателей
«Вылечить ПОЧКИ я смогла с помощью простого средства, о котором узнала из статьи ВРАЧА-УРОЛОГА с 24 летним стажем Пушкарь Д.Ю…»
Михайлова Елена г. Крым
Читать подробнее »
- сбор анамнеза (кровь, кал, моча);
- УЗИ мочевыводящей системы;
- МРТ;
- Ретроградная пиелография;
- Ангиография почек.
При одностороннем поражении внутреннего органа показано консервативное лечение, основанное на приеме лекарств:
- антибактериальные средства;
- противовоспалительные препараты;
- спазмолитики (препараты, расширяющие сосуды);
- мочегонные средства.
Совместно с использованием медикаментов, больному показано соблюдать питьевой режим, вести правильный и активный образ жизни, придерживаться полезного и здорового меню.
Хирургическое лечение показано при хронической гипертензии или развитии пиелонефрита. В данном случае пораженный орган удаляется. Оперативное вмешательство проводится только взрослым, у детей используется поддерживающая терапия. При двусторонней гиперплазии, оснащенной признаками почечной недостаточности, назначается трансплантация.
При гиперплазии в последней стадии показан гемодиализ — аппаратное очищение кровяного состава от токсинов. Процедура может быть назначена при двусторонней форме или после удаления пораженной почки (в период ожидания донорского органа).
Устали бороться с почечными заболеваниями?

ОТЕКИ лица и ног, БОЛИ в пояснице, ПОСТОЯННАЯ слабость и быстрая утомляемость, болезненное мочеиспускание? Если у вас есть эти симптомы, то вероятность заболевания почек составляет 95%.
Если вам не наплевать на свое здоровье, то прочитайте мнение врача-уролога с 24 летним стажем работы. В своей статье он рассказывает о капсулах РЕНОН ДУО.
Это быстродействующее немецкое средство для восстановления почек, которое много лет применяется во всем мире. Уникальность препарата заключается:
- Ликвидирует причину возникновения болей и приводит почки к первоначальному состоянию.
- Немецкие капсулы устраняют боли уже при первом курсе применения, и помогают полностью вылечить заболевание.
- Отсутствуют побочные эффекты и нет аллергических реакций.
Клиническая картина и диагностика.
При дистопии почки клиническая картина обусловлена аномальным расположением органа. Ведущий симптом — боль, возникающая при перемене положения тела, физическом напряжении, метеоризме. При перекрёстной дистопии боль обычно локализуется в подвздошной области и иррадиирует в паховую область противоположной стороны. Поскольку поражение дистопированной почки патологическим процессом (гидронефротическая трансформация, калькулёз, пиелонефрит) происходит значительно чаще по сравнению с нормальной почкой, нередко присоединяются симптомы указанных заболеваний. Внутригрудная дистопия клиническими проявлениями и данными обзорной рентгенографии может симулировать опухоль средостения.
При поясничной и подвздошной дистопиях почка пальпируется в виде немного болезненного малоподвижного образования. Дистопию выявляют обычно при экскреторной урографии, а в случае резкого снижения функций почки — при ретроградной пиелографии. Отмечают характерные признаки дистопии: ротацию и необычную локализацию почки с ограниченной подвижностью. Нередко возникают трудности в дифференциальной диагностике поясничной, подвздошной дистопии и нефроптоза, особенно в случаях так называемого фиксированного нефроптоза, который, как и дистопированная почка, характеризуется низкой локализацией и малой смещаемостью почки. Однако на урограммах при фиксированном нефроптозе можно отметить медиальное расположение лоханки и извитой длинный мочеточник. Иногда отличить это состояние помогает лишь почечная ангиография, выявляющая короткую сосудистую ножку при дистопии и удлинённую при нефроптозе. Лечение. Отношение к дистопии почки максимально консервативное. Операцию обычно выполняют при дистопии, осложнённой гидронефрозом или калькулёзом. В случаях гибели дистопированной почки выполняют нефрэктомию. Оперативное перемещение почки крайне сложно из-за рассыпного типа кровоснабжения и малого калибра сосудов.
Подковообразная почка
Сращение почек составляет около 13% всех почечных аномалий. Различают симметричные и асимметричные формы сращения. К первым относят подково- и галетообразную, ко вторым — S-, L- и I-образную почки.
При подковообразной аномалии развития почки срастаются одноимёнными концами, почечная паренхима имеет вид подковы. Подковообразная почка расположена ниже, чем обычно, лоханки сросшихся почек направлены кпереди или латерально. Кровоснабжение, как правило, осуществляется множественными артериями, отходящими от брюшной аорты или её ветвей.
В 98% случаев почки срастаются нижними концами. На месте соединения почек существует перешеек, представленный соединительной тканью или полноценной почечной паренхимой, нередко имеющей обособленное кровоснабжение. Перешеек находится впереди брюшной аорты и нижней полой вены, но может располагаться между ними или позади них.
Аномалию встречают у новорождённых с частотой от 1 на 400 до 1 на 500, причём у мальчиков в 2,5 раза чаще, чем у девочек.
Подковообразная почка нередко сочетается с другими аномалиями и пороками развития. Дистопированное расположение, слабая подвижность, аномальное отхождение мочеточников и другие факторы способствуют тому, что подковообразная почка легко подвергается травматическим воздействиям.
Клиническая картина и диагностика
Чаще всего этот порок развития проявляется болями в животе, усиливающимися при разгибании туловища, что связано со сдавлением сосудов и аортального сплетения перешейком почки. Нередко при нарушении пассажа мочи выявляют мочевую инфекцию.
Подковообразную почку можно определить при глубокой пальпации живота в виде плотного малоподвижного образования.
Наиболее достоверный метод диагностики — УЗИ с допплерографией, позволяющее выявить наличие перешейка.
Рентгенологически при хорошей подготовке кишечника почка имеет вид подковы, обращённой выпуклостью вниз.
На экскреторных урограммах подковообразная почка характеризуется ротацией чашечно-лоханочной системы и изменением угла, составленного продольными осями сросшихся почек. Если в норме этот угол открыт книзу, то при подковообразной почке — кверху. Тени мочеточников обрисовывают «вазу для цветов»: отойдя от лоханок, мочеточники расходятся в стороны, затем по пути в мочевой пузырь постепенно сближаются. Наиболее чётко контуры почки выявляют при ангиографии в фазу нефрограммы.
Планирование зачатия у женщин с гипоплазией почек
Женщины с описываемой односторонней аномалией должны пройти обследование у уролога и гинеколога. Если результаты анализов хорошие, никаких отклонений не выявлено, то противопоказаний к зачатию и беременности нет. Такой пациентке весь период вынашивания ребенка стоит находиться под пристальным наблюдением специалистов.
Если есть воспалительные процессы, диагностирован пиелонефрит, то до зачатия их нужно лечить обязательно. Поддержав почки, можно рассчитывать на нормальную беременность. Как только данные анализов будут хорошими и врач «даст добро», то можно планировать материнство, не переживая за плод. Но регулярным плановым осмотром пренебрегать нельзя.
Внимание! При двусторонней гипоплазии рожать запрещено. Почечная недостаточность не позволяет организму полностью очищаться
Существует риск летального исхода родоразрешения, нет гарантии, что ребенок появится на свет здоровым.
https://youtube.com/watch?v=0J1U3vTt76s