Что такое нефротический синдром у детей?
Для того чтобы понять, что это за синдром, необходимо сначала разобраться в принципах работы почек. Этот парный орган, по форме напоминающий бобы, расположен чуть выше бедра. Почки отвечают за фильтрацию крови для последующего:
- удаления из организма всех отходов, в том числе лишней воды.
- восстановления баланса таких элементов, как калий, фосфор и натрий, возвращая их в кровоток.
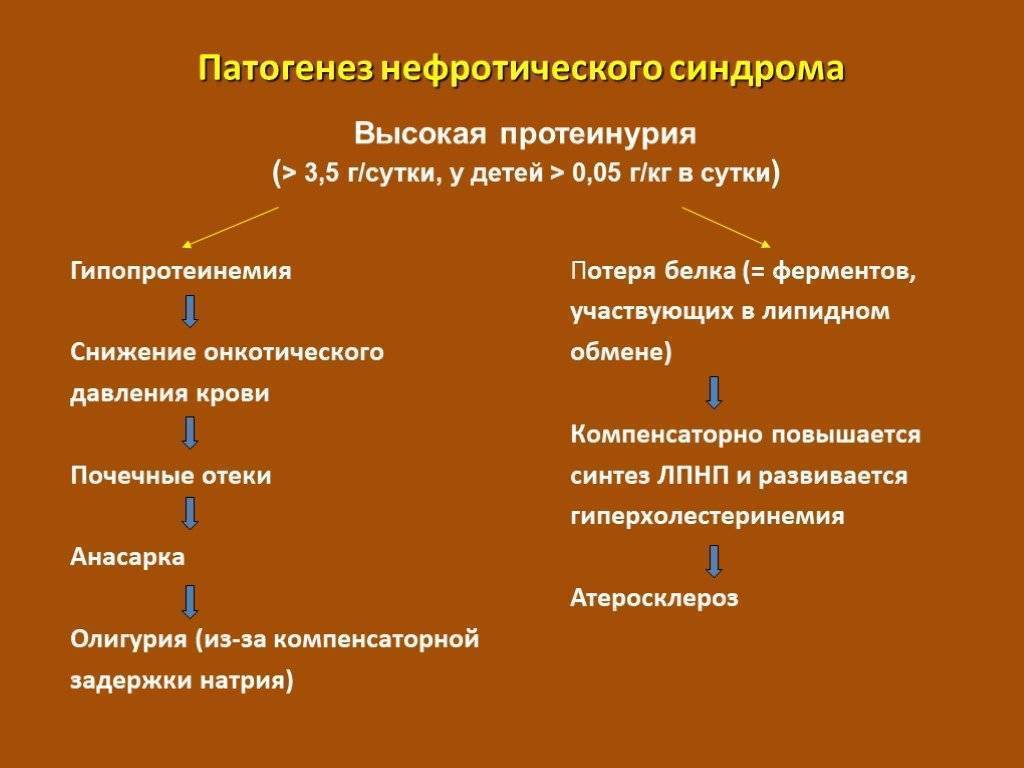
Каждая почка имеет около миллиона нефронов – маленьких органов, у которых есть фильтр, называемый клубочком. Клубочки отвечают за очищение и фильтрацию плазмы крови. Когда они не справляются со своей функцией должным образом, в почки может попадать слишком много белка.
Одна из функций белков, в частности, альбуминов, заключается в том, чтобы удерживать жидкости в кровотоке. Таким образом, если белки попадают в мочу (смесь избытка воды и отходов), жидкости “выходят” из крови, из-за чего могут возникать отеки в ногах, руках и других частях тела.
Нефротический синдром у детей и его симптомы

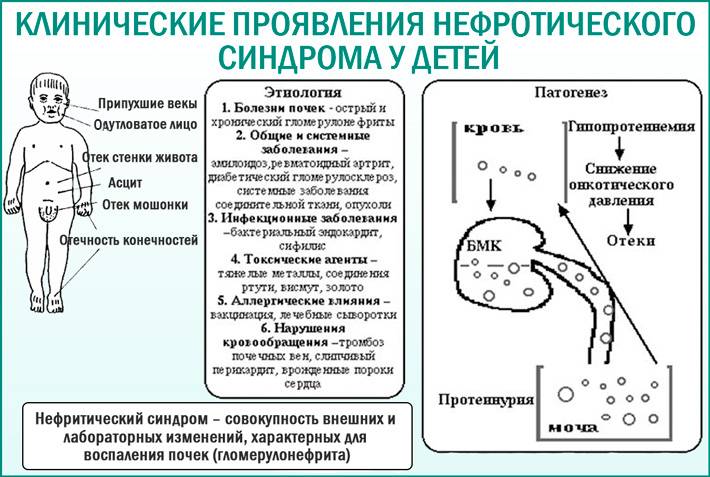
Дети с нефротическим синдромом, помимо высокого содержания белка в моче, страдают от внезапного увеличения веса тела и отеков:
- Брюшной полости
- Лица, особенно в области глаз
- Конечностей: как правило, отекают лодыжки и пальцы ног после долгого сидения или стояния.
Несмотря на то что вышеперечисленные признаки являются основными и наиболее очевидными симптомами заболевания, они далеко не единственные. Бывает, что появляется:
- Диарея
- Редкое мочеиспускание
- Усталость
- Боль в животе
- Белая кожа вокруг ногтей
- Отсутствие аппетита
3 причины развития нефротического синдрома у детей

Преобладающим типом нефротического синдрома у детей является идиопатический. Он выявляется у 90% страдающих от этого заболевания детей в возрасте от 2 до 12 лет. Термин “идиопатический” означает неспособность окончательно определить причину, которая вызывает нефротический синдром.
Как правило, у таких детей нефропатия протекает с минимальными изменениями, то есть нарушение функции почек незначительное, и оно не наблюдается под микроскопом. Почечная ткань выглядит нормально, а определить причину возникновения проблемы обычно невозможно.
Второй по распространенности причиной развития нефротического синдрома у детей является диабет. Это заболевание может повредить почки, воздействуя на клубочки и препятствуя правильной работе по отбору отходов и полезных элементов для организма.
На третьем месте – генетические мутации. В этом случае нефротический синдром называется генетическим. А если он встречается у детей младше 12 месяцев, то говорят уже о врожденном нефротическом синдроме.
Возможное лечение

Если вы заподозрили у своего ребенка нефротический синдром, вам следует как можно скорее обратиться к врачу. Скорее всего, он выдаст направление на анализ мочи, чтобы проверить ее на наличие избытка белков.
Затем специалист постарается определить причину, вызвавшую развитие заболевания. Тогда он сможет подобрать наиболее подходящее лечение. Для этого может потребоваться также анализ крови или даже биопсия почки. Последняя процедура – это взятие небольшого образца ткани для анализа.
Как правило, детский нефролог назначает фармакологическое лечение на основе кортикостероидов, за исключением случаев врожденных, семейных и синдромальных проявлений. При наличии побочных эффектов или устойчивости к кортикостероидам могут быть показаны такие препараты, как циклофосфамид, микофенолата мофетил и, в крайнем случае, противоопухолевые препараты (ингибиторы кальциневрина).
Помимо этого, врач может назначить прием различных мочегонных средств для борьбы с отеками. По этой же причине детям, страдающим данным заболеванием, обычно рекомендуется диета с низким содержанием натрия.
Дети с генетическим, синдромальным или семейным нефротическим синдромом обычно не реагируют на лечение. Тем не менее есть исследования, которые допускают хороший ответ организма на иммунодепрессанты у пациентов с мутациями. Специалист сможет подобрать наиболее адекватное лечение в соответствии с индивидуальными характеристиками каждого ребенка.
Нефротический синдром у детей является наиболее распространенной первичной гломерулопатией. Если вы думаете, что ваш ребенок может страдать от этого, обратитесь к педиатру. Он оценит необходимость консультации с детским нефрологом. Мы же со своей стороны как всегда напоминаем вам, что никто не сможет дать вам лучшего совета, чем специалист.
Это может вас заинтересовать …
Нефротический синдром — биопсия почки
Это микроскопическая оценка биопсии почки. В основном проводится для выявления причины нефротического синдрома (если она не была известна ранее).
Пункция почки специальными иглами проводится под контролем УЗИ под местной анестезией (у детей применяется общий наркоз). Во время процедуры пациент ложится на живот, под который подкладывают валик, приближающий почки к задней стенке брюшной полости. После процедуры пациент должен оставаться лежать как минимум несколько часов (желательно до следующего утра).
Также часто назначают анализы крови и УЗИ мочевыделительной системы на следующий день. К осложнениям пробы относятся гематурия (наличие эритроцитов в моче без изменения ее цвета) и образование гематомы, обычно небольших размеров (возникающей над или под капсулой почки). Опасные для здоровья осложнения возникают крайне редко.
Для правильного лечения нефротического синдрома важно выявить фактор, ответственный за развитие заболевания (если он не был известен ранее). Помимо лабораторных исследований, важную роль здесь играет биопсия почки. Важно выбрать момент, когда эта диагностическая процедура является наиболее подходящей, и определить, в какой степени этот тест будет способствовать установлению причины НС. У детей до 12 лет при соблюдении определенных критериев лечение может быть начато без биопсии почки, решающим для биопсии является только отсутствие должного улучшения применяемого лечения. В связи с тем, что это инвазивная процедура, требующая анестезии, решение о проведении биопсии следует принимать после тщательного разъяснения лечащим врачом целесообразности и пользы, которую она может принести в терапии. В таблице ниже перечислены наиболее важные противопоказания и осложнения биопсии
У детей до 12 лет при соблюдении определенных критериев лечение может быть начато без биопсии почки, решающим для биопсии является только отсутствие должного улучшения применяемого лечения. В связи с тем, что это инвазивная процедура, требующая анестезии, решение о проведении биопсии следует принимать после тщательного разъяснения лечащим врачом целесообразности и пользы, которую она может принести в терапии. В таблице ниже перечислены наиболее важные противопоказания и осложнения биопсии.
Методы терапии
 При нефротическом синдроме первичного характера, лечением больных занимается либо врач нефролог, либо уролог.
При нефротическом синдроме первичного характера, лечением больных занимается либо врач нефролог, либо уролог.
Вторично возникающая патология гломерулярного фильтра — удел профильного специалиста в зависимости от фоновой патологии.
Но лечение должно быть скорректировано с учетом мнения нефролога. Патология серьезная, поэтому решение этой проблемы должно быть комплексным.
Какие симптомы и осложнения требуют лечения
Патогенетическая терапия требуется при наличии высокой активности процесса. К таким ситуациям относят высокую потерю белка с мочой — протеинурию более 3 г/л. Вторая ситуация — выраженные отеки. В этом случае требуется подключение диуретиков, а также использование аминокислот.
Хроническая почечная недостаточность осложняет течение нефротического синдрома рано или поздно. Высокие уровни креатинина и мочевины крови становятся поводом для госпитализации.
Синдром ДВС лечится не в нефрологическом отделении, а в условиях реанимации. Для лечения понадобится целый комплекс препаратов, а также взаимодействие докторов разных специальностей.
Необходимые медикаменты
 В условиях специализированного нефрологического или же терапевтического стационара используются несколько групп препаратов. Среди них:
В условиях специализированного нефрологического или же терапевтического стационара используются несколько групп препаратов. Среди них:
- цитостатические средства (Хлорбутин, Циклофосфан);
- глюкокортикоиды (Преднизолон, Дексаметазон);
- мочегонные средства (Фуросемид, Триамтерен, Верошпирон или Инспра);
- гипотензивная терапия.
Основной принцип лечения нефротического синдрома — иммуносупрессия или снижение агрессии собственных иммунных сил к своим же тканям. Ведь преобладающий механизм развития этого состояния — аутоиммунный. Для этого рассчитывают дозы глюкокортикоидных гормонов или цитостатических препаратов.
Мочегонные средства призваны в качестве симптоматической терапии.
Фуросемид или Лазикс быстро «сгоняют» отеки, приводят к облегчению состояния.
Но при использовании петлевых диуретиков с мочой теряется калий. Поэтому их можно комбинировать с калий-сберегающими мочегонными средствами — Верошпироном или Торасемидом.
При большой потере белка с мочой нефрологи рекомендуют прибегать к вливанию растворов, содержащих аминокислоты и белки. Это позволит избежать фатальных осложнений.
Гормональные и цитостатические препараты
 Глюкокортикоиды и средства, оказывающие влияние на деление клеток, показаны для лечения нефротического синдрома.
Глюкокортикоиды и средства, оказывающие влияние на деление клеток, показаны для лечения нефротического синдрома.
Смысл назначения этих медикаментов в уменьшении активности воспаления, клеточной или гуморальной (антительной) агрессии.
Среди гормональных средств используют:
- Преднизолон;
- Триамцинолон;
- Дексаметазон.
Дозировка Преднизолона для взрослых при высокой активности процесса составляет 80 мг за сутки. В 1 таблетке 5 мг, то есть 16 таблеток применяются в течение дня. Их делят на 4 приема.
Затем дозировки постепенно снижают до поддерживающих. Их можно принимать амбулаторно. При неэффективности от глюкокортикоидов приходя к назначению следующей группы средств – цитостатиков.
Диетические предписания
Среди немедикаментозных мер воздействия — диетические рекомендации.
Максимально ограничивают потребление поваренной соли, потому что она может вызвать появление гипертензии (повышение артериального давления).
Второй важный аспект — ограничение потребление белка в пищу, несмотря на его потерю с мочой из организма.
Поддерживающая терапия
Терапия на госпитальном уровне не заканчивается. Нефрологи на этом этапе подбирают поддерживающую дозировку патогенетических средств, которые далее назначаются участковым терапевтом или амбулаторным нефрологом.
Задача этих специалистов — мониторинг состояния больного. При ухудшении состояния они снова направляют пациента на стационарное лечение.
Лимфатический отечный синдром
Эта разновидность отёков относится к местным отёкам; они обычно болезненны, склонны к прогрессированию и сопровождаются симптомами хронического венозного застоя. При пальпации область отёков плотная, кожа утолщена («свиная кожа» или корка апельсина»), при поднятии конечности отёчность убывает медленней, чем при венозных отёках. Выделяют идиопатическую и воспалительную формы отёка (самая частая причина последней – дерматофития), а также обструктивную (в результате хирургического вмешательства, рубцевания при радиационном поражении или при неопластическом процессе в лимфатических узлах), приводящих к лимфостазу. Длительный лимфатический отёк приводит к накоплению в тканях белка с последующим разрастанием коллагеновых волокон и деформацией органа – слоновостью.
Симптомы нефротического синдрома
У больного при нефротическом синдроме могут наблюдаться следующие клинические симптомы:
- отеки;
- анемия;
- нарушение общего состояния;
- изменение диуреза.
| Симптом | Механизм развития | Характеристика симптома |
| Отеки | Существуют следующие механизмы развития почечных отеков:
| Являются преобладающей особенностью нефротического синдрома и характеризуются скоплением жидкости в тканях. Первоначально отек тканей развивается на лице периорбитально (вокруг глаз), на щеках, лбе и подбородке, формируя, так называемое, «лицо нефротика». Далее отечная жидкость может скапливаться в мягких тканях, чаще в поясничной области, а также распространяться на верхние и нижние конечности. При тяжелом течении жидкость начинает скапливаться в различных полостях и приводить к развитию:
Сочетание отеков асцита, гидроторакса и гидроперикарда ведет к развитию анасарки (отек всего тела). |
| Изменение кожи | Данные изменения обусловлены выделением продуктов азотистого обмена через кожу. | Кожа у больных с нефротическим синдромом бледная и сухая. Также наблюдается выраженное шелушение кожных покровов. |
| Анемия | Анемический синдром может развиться вследствие нарушения синтеза эритропоэтина, который стимулирует выработку эритроцитов в красном костном мозге. Также причиной анемии может стать негативное влияние токсических веществ на организм. При нефротическом синдроме у больных наблюдается гипохромная анемия, характеризующаяся снижением уровня цветного показателя, ниже 0,8. Цветной показатель крови – это степень концентрации гемоглобина в одном эритроците. | Анемический синдром клинически проявляется:
|
| Нарушение общего состояния | Развитие анемического синдрома, а также распространение отеков приводят к нарушению двигательной активности и общего состояния здоровья больного. | У больного могут наблюдаться одышка при ходьбе вследствие гидроперикарда и гидроторакса, а также слабость, головные боли и снижение активности. |
| Диспептические признаки | Гастралгический синдром обусловлен выделением продуктов азотистого обмена через слизистую оболочку желудочно-кишечного тракта. Также на появление диспептических симптомов может повлиять развитие асцита. | Характерны следующие диспептические признаки:
|
| Изменение диуреза | Уменьшение объема циркулирующей крови, а также нарушение кровоснабжения почек ведет к снижению объема выделяемой мочи, что в конечном итоге может привести к развитию почечной недостаточности. | У больных с нефротическим синдромом наблюдается олигурия (диурез менее 800 мл), где количество диуреза в сутки может варьировать от 300 до 500 мл. В моче при этом содержится большое количество белка. За счет содержания жиров, бактерий и белка, моча внешне выглядит мутной. В случае если причиной развития нефротического синдрома стали такие заболевания как гломерулонефрит или красная волчанка у больных также может наблюдаться микрогематурия или макрогематурия (наличие крови в моче). |
Когда следует обратиться к врачу?
Если у вашего ребенка появляются следующие симптомы, обратитесь к врачу:
- Отеки вокруг глаз и на лице, особенно утром. Отеки могут также распространяться на ноги и живот.
- Потеря аппетита и быстрая потеря веса.
- Выбухание живота и увеличение его объема.
- Частое мочеиспускание или наличие пениса/половых губок у ребенка после пописки.
- Усталость и слабость, ребенок часто становится безразличным.
- Высыпания на коже, особенно на ногах и ягодицах.
- Затрудненное дыхание и пенистая моча.
Если у вашего ребенка наблюдаются один или несколько из указанных симптомов, обратитесь к педиатру или врачу-нефрологу. Только врач сможет провести полное обследование, поставить диагноз и определить оптимальный курс лечения.
Общая информация о болезни
Почки в организме человека выполняют роль важного фильтра, который способствует выведению токсичных веществ, обратному всасыванию полезных соединений. Кроме того, этот орган регулирует водно-электролитный обмен через ряд физиологических механизмов
Кроме того, этот орган регулирует водно-электролитный обмен через ряд физиологических механизмов.
В нормальных условиях капсула в клубочках почках (основной элемент почечного фильтра) проницаема для одних соединений, а также абсолютно непроницаема для других.
При описываемой патологии все компоненты этого фильтра выходят из строя. В результате фильтруются белковые структуры. Именно этот факт – протеинурия, или белок в моче, — обусловливает симптоматику описываемой патологии.
Отличие первичной от вторичной стадии
Первичный нефротический синдром связан с патологией почек. В подавляющем числе случаев речь идет о гломерулонефрите. Но он возможен также при следующих состояниях:
- амилоидоз;
- гипернефрома;
- быстропрогрессирующий или подострый гломерулонефрит с полулуниями;
- нефропатия при беременности.
Вторичный характер синдрома говорит о том, что изначально почечный фильтр был интактен, не поражен. Сформировалось патологическое состояние на фоне других заболеваний.
Методы установления диагноза
Нефротический синдром у ребёнка — болезнь, которая требует вмешательства специалиста и качественного обследования. На помощь врачу в постановке диагноза придут лабораторные исследования крови и мочи, а также инструментальные методы:
общий осмотр — процедура, с которой начинается поиск любого заболевания. При нефротическом синдроме врач обнаружит отёки конечностей, лица, живота, а также выявит признаки скопления жидкости в грудной клетке и сердечной сумке. Кроме того, в обязательном порядке при подозрении на почечную болезнь измеряется кровяное давление. При нефротическом синдроме оно часто повышено;
анализ крови по общей методике выявляет характерный признак нефротического синдрома — уровень СОЭ, который в несколько раз превышает нормальные значения;
биохимия крови — обязательный метод диагностики. Характерные изменения в виде низкого содержания белка и большого числа липидов позволяют заподозрить у ребёнка нефротический синдром. Кроме того, биохимия является показателем работоспособности почек
Высокий уровень шлаков мочевины и креатинина говорит о наличии почечной недостаточности;
общий анализ мочи при нефротическом синдроме обращает на себя внимание множественными отклонениями от нормы. Наличие белка, высокая плотность мочи, появление цилиндров различного вида говорят о характере патологического процесса
Белок, содержащийся в моче, сворачивается в почечных канальцах и образует причудливые слепки под названием цилиндры. При нефротическом синдроме встречаются гиалиновые, зернистые и восковые разновидности цилиндров;
выявление белка в общем анализе мочи требует уточнения его потери при помощи сбора материала за сутки. Уровень суточного белка определяет степень тяжести болезни и прогноз;
при нефротическом синдроме используется анализ мочи при помощи накопительных проб. Материал собирается в течение трёх часов (проба Амбурже) или суток (проба Аддис-Каковского). Для анализа мочи по методу Нечипоренко достаточно средней порции утренней мочи. Во всех этих пробах выявляется большое число цилиндров;
проба Зимницкого — косвенный метод обнаружения почечной недостаточности. Моча собирается в течение суток в восемь ёмкостей. В пробе определяется только один показатель — плотность. По её колебаниям в течение суток врач делает вывод о способности почек очищать кровь. Монотонно низкие значения плотности косвенно свидетельствуют о наличии почечной недостаточности;
ультразвуковое исследование в обязательном порядке назначается при подозрении на почечное заболевание. При нефротическом синдроме могут обнаруживаться анатомические изменения в строении почек, а также расстройства кровотока в них. Однако чаще всего УЗИ не находит сколько-нибудь значимой патологии. Все изменения при нефротическом синдроме происходят на микроскопическом уровне. Ультразвуковая диагностика помогает обнаружить жидкость в животе и примерно определить её количество;
рентген — основной способ поиска жидкости в грудной полости и сердечной сумке. В первом случае появляется характерная косая тень на снимке, закрывающая нижние участки лёгких. Во втором от избытка жидкости тень сердца увеличивается, она широко прилегает к диафрагме;
компьютерная и магнитно-резонансная томография — способ более точной диагностики анатомических изменений в почках и скопления жидкости в полостях организма;
биопсия почек проводится при помощи специальной иглы под контролем ультразвука. Детям такая процедура осуществляется в условиях наркоза;
гистология — исследование под микроскопом тонкого среза участка почки, предварительно подготовленного и окрашенного. Изменения при нефротическом синдроме могут быть различными, что обусловливает индивидуальное течение болезни у детей.
Дифференциальная диагностика нефротического синдрома проводится со следующими заболеваниями:
- инфекционным воспалением почки пиелонефритом;
- воспалением клубочков гломерулонефритом;
- поражением почек на фоне инфекций и приёма лекарств тубулоинтерстициальным нефритом;
- туберкулёзом почек;
- иммунными заболеваниями: системной красной волчанкой, склеродермией, васкулитом.
Характеристика нефротического синдрома у детей
Появление нефротического синдрома (не стоит путать с нефритическим!) может быть связано с почечными болезнями и патологиями, воспалительными процессами. Выделяют первичную (у новорожденного) и вторичную форму.
Провоцирующие факторы и механизм развития
Врожденный нефротический синдром у детей возникает из-за нарушения в строении генов, у младенцев меняется структура фильтрующего органа, нарушаются его функции. Иногда патология может появляться из-за инфекции: токсоплазмоз, краснуха, сифилис, гепатит, герпес. При этом поражается сразу несколько внутренних органов. К нефрозу приводят также изменения в обмене веществ. Возникают они из-за генетической предрасположенности, неправильной работы надпочечников и щитовидной железы. При неустановленном патогенезе патологию называют идиопатическим нефротическим синдромом у детей.
Важно знать! При вторичной форме не всегда удается найти причину возникновения. Сложность диагностики заключается в том, что инфантильный нефроз появляется из-за множества болезней.. Считается, что нефротический синдром связан с аутоиммунными процессами
В почках накапливаются циркулирующие иммунные комплексы. Они появляются в результате взаимодействия антител с внешними и внутренними антигенами. Это приводит к воспалению фильтрующего органа, к закупорке каналов, гломерулонефриту, нарушению циркуляции, утончению стенок. Из-за этого обратное всасывание белка происходит неправильно, и он проникает в урину
Считается, что нефротический синдром связан с аутоиммунными процессами. В почках накапливаются циркулирующие иммунные комплексы. Они появляются в результате взаимодействия антител с внешними и внутренними антигенами. Это приводит к воспалению фильтрующего органа, к закупорке каналов, гломерулонефриту, нарушению циркуляции, утончению стенок. Из-за этого обратное всасывание белка происходит неправильно, и он проникает в урину.
Основные симптомы
Первоначальным и самым явным признаком является выраженная отечность. Возникает она из-за недостатка соединений из белка в организме. Если синдром будет развиваться, могут появиться другие симптомы.
В начале болезни можно заметить интоксикацию. Отеки распространяются быстро, за несколько часов они с голени могут дойти бедра. На данном этапе может быть поставлен ошибочный диагноз отек Квинке из-за схожей симптоматики. Кроме анамнеза и осмотра, необходимо пройти лабораторные исследования.
При нефротическом синдроме проводят изучение анализов на микропрепарате. Исследования отразят увеличение следующих показателей:
- СОЭ;
- тромбоциты;
- альбумины;
- жировые соединения;
- глобулины;
- уровень белка.
В запущенных вариантах наблюдается кровь в урине, гипертония. Поэтому необходимо диагностировать синдром как можно раньше.
Помимо отеков, возможны следующие клинические симптомы:
- повышенное сердцебиение;
- чувство сухости в рту;
- учащенное дыхание;
- тошнота, рвота;
- упадок сил;
- учащенное мочеиспускание;
- боль в животе.
Из-за отечности и обезвоживания в скором времени кожа становится сухой и трескается. Симптомы обычно ярко выражены. На основании всех полученных данных составляется история болезни, назначается лечение.
Варианты осложнений
Проблемы возникают чаще всего из-за утраты белка. Увеличивается токсичность применяемых лекарств, которые связаны с альбумином. Ослабляется иммунитет организма, что в свою очередь приводит к частым болезням и инфекциям. Может развиться анемия в связи с недостатком железа.
Увеличивается шанс появления атеросклероза. Из-за недостатка витамина Д может появиться рахитоподобный синдром. У детей бывает увеличенная кровоточивость.
Важно знать! При синдроме в районе грудной клетки может застаиваться жидкость. Такое явление приводит к отеку легкого
Дыхание будет затруднено, губы посинеют, появится одышка.
Иногда в детском возрасте из-за осложнения появляются новые аллергические реакции на отдельные компоненты лекарств. Выражается это в бессоннице, изменчивом настроении, нарушении работы желудочно-кишечного тракта.

Диагностирование патологии
Главным этапом в постановке диагноза являются результаты лабораторного исследования урины и крови. Помимо этого, проводится осмотр, анамнез.
Могут быть назначены следующие исследования:
- бакпосев, общий анализ мочи;
- урина по Нечипоренко, Зимницкому;
- общий анализ крови, иммунологическое исследование;
Дополнительно изучают осадок, делают рентген и УЗИ фильтрующего органа и мочевыделительной системы в целом.
Диета и рацион
Гломерулонефрит, пиелонефрит и прочие нефропатии требуют обязательной коррекции рациона
Диета при нефропатиях любой природы является неотъемлемой частью успешного лечения. Пациенты с отечностью, выраженным изменением электролитного и общего состава крови, характерными признаками патологии нуждаются в коррекции питания, лечебном рационе. Существенные ограничения накладывают на жидкость, соль, белок.
При остром течении заболевания полностью исключают соль. Ограничения варьируют в зависимости от данных лабораторных исследований. Протеинурия требует увеличения суточного белка наряду со снижением количества углеводов. При выраженных отеках снижают потребление жидкости.
При нефротическом синдроме в рацион требуется включить следующие продукты и блюда:
- овощные бульоны, супы;
- мясо курицы, индейки, крольчатины;
- желе из ягодных и фруктовых морсов;
- свежие фрукты, овощи, зелень;
- кисломолочные продукты.
Важно соблюдать режим питания. Детей необходимо кормить часто малыми порциями
Пища должны быть приготовлена на пару, методом тушения или варки. Примерное меню на день выглядит так:
- утро – сухарики, чай зеленый или теплый морс, безмолочная каша;
- обед – суп-пюре из тыквы с куриной грудкой, галетное печенье, салат из свеклы;
- полдник – снежок или сладкий кисель, сдобная булочка;
- ужин – тушеные овощи с зеленью, тосты, теплый отвар из ягод шиповника с медом.
Меню дополняют свежими фруктами, паровыми овощами. Диета должна быть сбалансированной, разнообразной. Обязательно исключают агрессивную пищу, копчености, фастфуд, в частности, чипсы, соленые орешки.
Детям резко ограничивают сладости, газированную воду. Заменить кондитерские изделия можно медом, сухофруктами, грецкими орехами. Однако с сухофруктами следует быть осторожным, так как курага и чернослив в больших количествах способствуют нарастанию гиперкальциемии.
Разновидности патологии
Согласно разным источникам, синдром имеет обширную и разнообразную классификацию. Все авторы разделяют его на первичный и вторичный.
К первичным формам относят:
- синдром с минимальными изменениями, который наиболее характерен для малышей-дошкольников и детей младшего школьного возраста,
- форму с диффузными изменениями почечных структур (чаще бывает у подростков),
- состояние фокально-сегментарного гломерулосклероза (дегенеративных изменений клубочков, которые замещаются рубцовой тканью),
- синдром при первичном гломерулонефрите.
Вторичная патология развивается на фоне других болезней:
- инфекционных — эндокардита, гепатита, сифилиса, малярии, туберкулёза, стафилококкового сепсиса, глистных инвазий,
- системных — красной волчанки, ревматизма, васкулитов, сахарного диабета, амилоидоза,
- неопластических — лейкоза, лимфомы, карциномы,
- воздействий лекарств и токсинов — как реакция на отравление солями тяжёлых металлов, приём некоторых антибиотиков, противовоспалительных средств, введение вакцин и сывороток.
У детей раннего возраста диагностируют врождённый (со дня рождения до 3 месяцев) и инфантильный (с 4 до 12 месяцев) нефротические синдромы. У таких малышей могут наблюдаться первичные и вторичные формы этого состояния. При этом у новорождённых и грудных детей любой вид синдрома протекает неблагоприятно и с серьёзными осложнениями.
Патологию считают острой, если синдром выявлен впервые. О рецидивирующем течении говорят в случае последовательной смены обострений и ремиссий.
Персистирующий вариант синдрома — это устойчивость симптомов несмотря на проводимое лечение. Такая форма склонна к прогрессированию.