Лечение Хронического панкреатита у детей:
Лечение хронического панкреатита у детей проходит в три этапа. На первом оно проходит в условиях стационара. На втором необходимо диспансерное наблюдение в районной поликлинике. Третий этап – санаторное лечение. В стационаре при обострении хронического процесса лечение проводят на протяжении 5-6 недель. Ребенку для выздоровления необходим физический и эмоциональный покой. Потому больному обеспечивают постельный режим. По мере улучшения состояния ребенку разрешают вставать.
При неустойчивом настроении ребенку дают седативные средства: бром, валериана
Важно разгрузить пищеварительную систему, обеспечивать пищевой покой на некоторое время. В первый день ребенку нельзя кушать, можно пить только слабоминерализированную щелочную воду, например, Ессентуки № 4 или Боржоми, комнатной температуры. Со вторых суток можно отвар шиповника, несладкий некрепкий чай с сухарями, слизистые супы (без добавления масла), протертые каши на воде
Постепенно ребенку становится лучше, что позволяет расширить диету. Сначала в еду добавляют молоко, потом творог, хлеб и чуть-чуть сливочного масла
Со вторых суток можно отвар шиповника, несладкий некрепкий чай с сухарями, слизистые супы (без добавления масла), протертые каши на воде. Постепенно ребенку становится лучше, что позволяет расширить диету. Сначала в еду добавляют молоко, потом творог, хлеб и чуть-чуть сливочного масла.
С пятого дня ребенку с обострением хронического панкреатита можно кушать протертые овощи; с 7 — 9-го дня отварные мясо и рыбу в протертом виде, с 16- 17-го — фруктовые и овощные соки в виде творожно-фруктовых паст. Постепенно в будущем небольшими порциями вводят свежие фрукты и овощи. Когда проходят 1-1,5 месяцев такой диеты, ребенка сажают на диету № 5 П.
При диете 5 П нужно как можно меньше (или вовсе исключают из рациона) сокогонных и желчегонных видов пищи. В рацион вводят овсяную крупу, яичный белок, картофель, соевые бобы. Продукты давать ребенку можно только в вареном виде. Что касается медикаментов, применяют:
- ганглиоблокаторы (ганглерон, кватерон, бензогексоний)
- антихолинергические препараты (метацин, атропин, платифиллин)
- ингибиторы карбоангидразы (гипотиазид, фонурит, диамокс)
Устраняют обменные нарушения внутривенно и проводят дезинтоксикацию с помощью внутривенного введения раствора глюкозы 10% в количестве от 200 до 400 мл с инсулином, альбумина, физиологического раствора, аскорбиновой кислоты, гемодеза и витамина В1.
При тяжелой интоксикации нужно провести форсированный диурез (маннитол и 2,4% раствор эуфиллина). Острый панкреатит со склонностью к коллапсу лечат кортикостероидами, курс составляет 5-7 дней. Одновременно ребенку дают антибактериальные препараты. Спазм в холедохопан-креатической системе снимают и уменьшают боли при помощи спазмолитиков – но-шпы, папаверина, баралгина и прочих. Чтобы уменьшить болевой синдром, также одновременно применяют электрофорез с новокаином на область солнечного сплетения.
Антиферментная терапия:
- гордокс
- трасилол
- контрикал
Антибактериальная терапия:
- эритромицин
- сульфаниламиды
- олеандомицин
Препараты для уменьшения вязкости желчи и явлений холестаза:
- минеральные воды
- валериана
- кукурузные рыльца
- оксафенамид
- птичий горицвет
Детям для лечения хронического панкреатита вводят витамины B1, B2, С в дозах, соответствующих возрасту больного. Если от комплексной консервативной терапии обострений панкреатита нет эффекта, то прибегают к хирургическому лечению. Показаниями являются прогрессирование пан-креонекроза с развитием шока и олигурии, нарастание клинических признаков перитонита, эрозивные кровотечения из сосудов панкреатодуоденальной зоны.
Если на протяжении 5 лет наблюдения в поликлинике у ребенка благополучное состояние, его снимают с наблюдения. На протяжении всего срока санируют очаги хронической инфекции, проводят закаливание, выявляют и вовремя лечат болезни ЖКТ. Лечение в дальнейшем проводят в санаториях гастроэнтерологического профиля.
Лечение
Терапия направлена на борьбу с процессами интоксикации, на устранение болей, снижение выработки секрета поджелудочной железы и замещение ферментов, которые больной орган временно не может вырабатывать. Чаще всего на период лечения детей помещают в больницу, где они могут получать не только необходимые медикаменты, но и диетическое питание.
Диета
Изменение рациона малыша становится залогом быстрого выздоровления. При составлении меню необходимо придерживать следующих правил:
- питание должно быть дробным. Чтобы нагрузка на поджелудочную железу не была большой, детям следует принимать пищу небольшими порциями не менее 5-6 раз в день. Временной промежуток между приемами пищи не может превышать 4 часов;
- больному органу необходимо обеспечить функциональный покой. Из меню нужно убрать все раздражающие пищеварительный тракт продукты: острые, копченые, маринованные, жареные блюда, соусы. Детям, страдающим реактивным панкреатитом, не подходят продукты с высоким содержание компонентов искусственного происхождения (красителей, ароматизаторов). Запрещены газированные напитки, даже минеральная вода с газом;
- рацион при реактивном панкреатите должен оставаться сбалансированным. Не следует полностью отказываться от мяса и рыбы и переходить на овощные бульоны. Значение имеет способ приготовления блюда: больному рекомендованы отварные или приготовленные на пару продукты. Мясо и рыба должны быть нежирных сортов;
- при реактивном панкреатите сладкие блюда не рекомендованы, но и не запрещены полностью. Стоит отказаться от промышленной выпечки — тортов, пирожных, булочек. Конфеты также не подходят из-за большого количества ненатуральных ингредиентов. При уменьшении симптомов заболевания разрешены нежирный йогурт и домашняя выпечка в ограниченных количествах.
При уменьшении симптомов заболевания ребенку можно употреблять нежирный йогурт.
Врач-гастроэнтеролог может назначить энтеральные смеси, заменяющие привычные продукты. Смеси становятся основой или частью ежедневного рациона больного. Придерживаться диетического питания необходимо не только в период лечения, но и в течение двух недель после исчезновения симптомов заболевания. Возвращаться к прежнему рациону следует постепенно.
Народные средства
Вылечить воспалительный процесс поджелудочной железы только с помощью нетрадиционной медицины невозможно. В качестве дополнительной терапии для детей можно использовать:
- цветки календулы. 1 ч. л. сырья необходимо заварить 1 стаканом кипятка. Напиток нужно настаивать 15 минут. Готовое лекарственное средство делят на 3 порции и принимают трижды в день;
- смесь корня солодки, листьев одуванчика и репейника. Корень необходимо измельчить до порошкообразного состояния, остальные ингредиенты — мелко нарезать. Нужно взять по 1 ст. л. каждого растения и залить смесь 250-300 г кипятка. Напиток должен остыть. Затем его процеживают и дают больному несколько раз в день по 5-6 ч. л.;
- листья черники. 2 ст. л. растения заливают 0,5 л кипятка. После того как напиток остынет, его дают больному по полстакана несколько раз в день.
В качестве дополнительной терапии при панкреатите ребенку можно давать отвар цветков календулы.
Медикаменты
Не следует давать детям препараты без назначения врача. Медикаментозная терапия подбирается индивидуально и назначается после проведения диагностики с учетом возраста и состояния здоровья больного. Среди препаратов, применяемых для лечения детей:
- Ферментативные средства. Такие препараты необходимо принимать во время еды или после приема пищи. Дозировка устанавливается из расчета массы тела пациента. Ферментативные средства используются как при острой, так и при хронической форме заболевания. Некоторым пациентам лекарство назначается пожизненно с целью поддержания поджелудочной железы. Примером ферментативного средства служит препарат Панкреатин;
- Спазмолитические средства. Лекарства назначаются для снятия спазмов мускулатуры кишечника. Пациенту могут быть назначены: Атропин, Папаверин и другие препараты;
- Анальгетические средства. Препараты необходимы для снятия болевых ощущений, более характерных для острой, чем для хронической формы патологии. Больному назначают Баралгин, Пентазоцин и т. д.;
- Антацидные средства. Действие лекарств направлено на нейтрализацию соляной кислоты. Чаще других при лечении реактивного панкреатита применяется Алмагель;
- Антибиотики. Препараты этой группы могут быть назначены детям при повышении температуры тела и длительном рвотном рефлексе.
Панкреатин — это ферментное лекарственное средство, которое используют при острой и хронической форме панкреатита у детей.
Лечение
 Лечение панкреатита
Лечение панкреатита
Лечение реактивного панкреатита аналогично острому, а также обострению хронического панкреатитов у детей.
1. Первым делом, необходимо постараться устранить причину, приведшую к реактивному панкреатиту. Исключить неправильное питание или обеспечить полное соблюдение режима питания, постараться исключить нервное и физическое перенапряжение ребёнка, приступить к лечению первичных патологий, которые привели к формированию реактивного воспаления поджелудочной железы.
2.Лечение обязательно предусматривает соблюдение диеты. На период острых проявлений у детей рекомендуется полный голод. Как правило, ребёнок при плохом самочувствии сам отказывается от пищи. Не стоит его заставлять есть.
Диета при панкреатите
После голода в течение 1-3 суток питание ребёнка включает в себя протертые разваренные овощные пюре, переваренные, «слизистые» каши, блюда из постного перетертого мяса, обезжиренный творожок, овощные протертые супы. Категорически должны быть исключены из питания ребёнка вредные продукты, блюда общественных фаст-фудов, сладкие газированные напитки… Питание детей осуществляете по 5-6 раз в день малыми объемами. Если после включения в диету еды, у ребёнка не ухудшается состояние( нет рвоты, боли в животе), то питание продолжается. С каждым днём объём порций увеличивается.
3.Наблюдение ребёнка педиатром обязательно. Медикаментозное лечение панкреатитов у детей должно обязательно назначаться врачом. При необходимости врач назначит ребёнку обезболивающие и противорвотные препараты.
Октреотид. Он тормозит синтез ферментов поджелудочной железы. Таким образом, он создаёт ей условия для покоя и восстановления своего нормального состояния.
 Таблетки при панкреатите
Таблетки при панкреатите
Пирензепин ( холинолитик). Ингибируют синтез соляной кислоты желудком, он тормозит и стимуляцию ею образования ферментов поджелудочной железы.
Что лучше Панкреатин или Фестал. Ферментативный препарат, выполняющий вместо ферментов железы расщепление пищи. Это способствует покою железы из-за отсутствия необходимости работать и синтезировать собственные ферменты. Добавление в лечение ферментов также улучшает пищеварение, всасывание веществ в кишечнике, ликвидируют метеоризм, уменьшают диспепсические симптомы тошноты, рвоты.
Дюспаталин (спазмолитик). Он снимает спазм гладких мышц у выхода из протока железы, способствуя расслаблению напряжения и в окружающих тканях, выходу скопившегося секрета из железы.
4.После купирования острого состояния возможно лечение травами. Что особенно эффективно у детей. Трудность составляет убедить ребёнка выпить отвары трав. Как правило, они не вкусные. Поэтому их можно примешивать к компотам, например.
Острый реактивный панкреатит у детей гораздо лучше, чем у взрослых поддается лечению и излечивается полностью. Процент тяжелых для жизни осложнений гораздо меньше.
Читайте так же, симптомы хронического панкреатита у взрослых и лечение?
Что представляют собой реактивные изменения в поджелудочной железе?

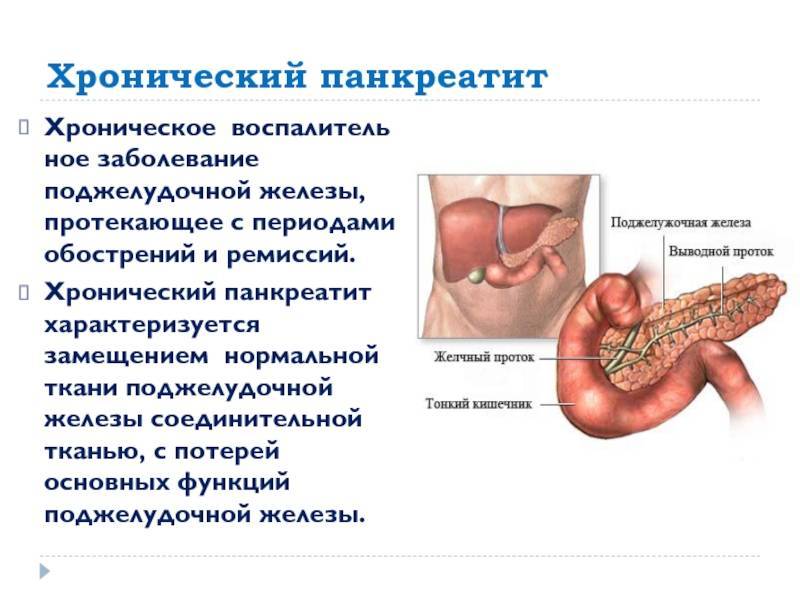
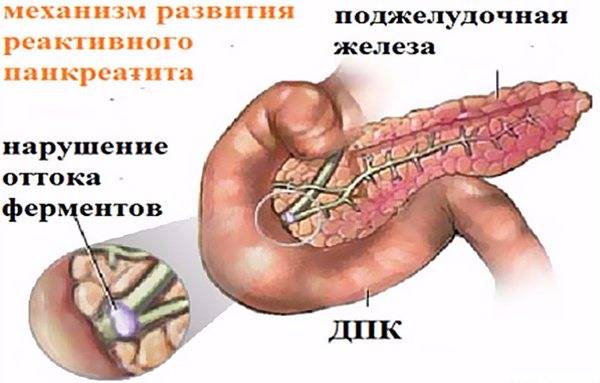
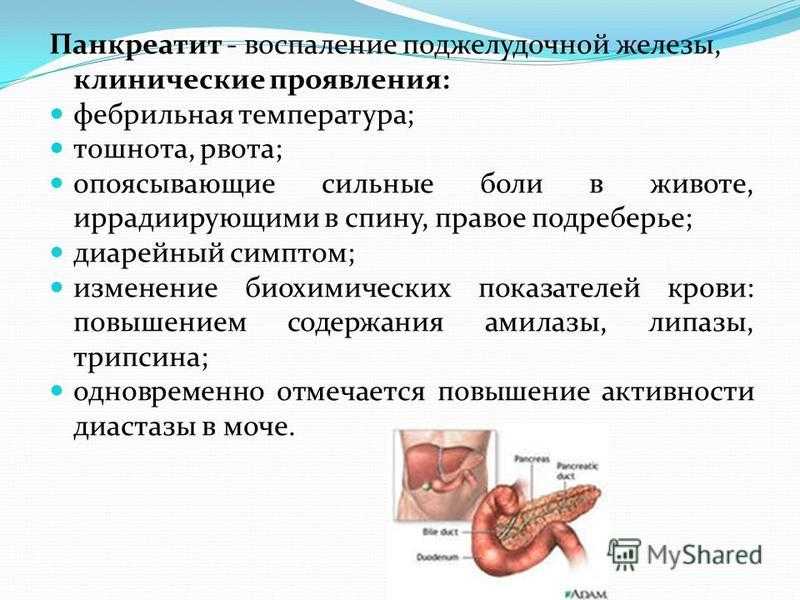
Панкреатит – заболевание поджелудочной железы воспалительного характера. Данный орган регулярно вырабатывает панкреатический сок и ферменты, которые помогают перерабатывать употребленную человеком еду. В норме ферменты после выработки должны попасть в кишечник и только там активизироваться и начинать процесс переработки пищи. Нарушение этой схемы приводит к тому, что ферменты не могут попасть в кишечник либо забрасываются последним обратно в ПЖ. В таком случае они активизируются непосредственно в железе и начинают перерабатывать ее ткани.
Воспаление поджелудочной со временем приводит к патологическим изменениям структуры, целостности органа, нарушению продуцирования ферментов (вырабатываются в недостаточном либо избыточном количестве). Если не принять лечебные меры, орган погибает.
Панкреатит относится к одним из самых тяжелых и опасных заболеваний органов брюшной области. Во-первых, на начальных стадиях он протекает без выраженных симптомов, особенно у детей. На поздних этапах плохо поддается лечению. Однако самое опасное то, что этот недуг способен спровоцировать воспалительные процессы в любом другом органе, так как ферменты, некротические ткани поджелудочной попадают в кровоток и разносятся по всему организму. Такие процессы могут вызвать интоксикацию, поражение сразу нескольких органов либо систем.
Особенностью реактивного панкреатита является то, что его развитие провоцируют заболевания других органов: в основном, желудка, кишечника, желчного пузыря и протоков, иногда – почек, органов сердечнососудистой системы. Поэтому такой панкреатит можно лечить только после лечения органа-провокатора либо параллельно с ним, если это возможно.
Согласно статистике, в детской группе воспаление поджелудочной встречается в 5-25% случаев. И с каждым годом этот процент увеличивается. В основном он носит реактивный характер (то есть возникает в ответ на воспалительные процессы в других органах), деструктивное заболевание (когда воспаление поджелудочной является первичным, самостоятельным) встречается очень редко.
Реактивный панкреатит у детей имеет следующие особенности:
- Симптомы мало выражены;
- Чаще всего развивается на фоне нарушения работы кишечника, несбалансированного питания;
- В основном протекает в острой форме;
- Сложно диагностируется, его часто путают с дисбактериозом, гастритом, отравлением.
Внутренний орган детей особенно уязвим, и остро реагирует на нарушения в пищеварительных процессах.
Опасность реактивных процессов
Панкреатит опасен тем, что может вызвать воспаление в любом органе человека и повлечь за собой серьезные осложнения. Среди наиболее распространенных осложнений встречаются:
- Язва желудка, двенадцатиперстной кишки;
- Сахарный диабет;
- Внешнесекреторная недостаточность;
- Почечная, печеночная недостаточность;
- Патологии органов сердечно-сосудистой системы, легких;
- Кистозные образования, что может повлечь развитие злокачественной опухоли.
Ввиду такой серьезности заболевания к его лечению необходимо подходить очень ответственно. Тем более, что организм у ребенка еще не совсем сформирован и очень чувствителен к каким-либо нарушениям.
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки2:
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе.
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
Вопрос-ответ:
Причины панкреатита у детей:
- жёлчнокаменная болезнь. От 10 % до 30 % детей с панкреатитом могут страдать от жёлчных камней. Лечение этого состояния может помочь восстановить нормальную работу поджелудочной железы;
- полиорганические заболевания. Двадцать процентов случаев острой формы панкреатита вызываются состояниями, влияющими на несколько органов или систем органов, такими как сепсис, гемолитико-уремический синдром или системная красная волчанка;
- метаболические заболевания. Метаболические расстройства могут быть причиной 2 — 7 % случаев острого панкреатита. Это нарушение метаболизма у детей с высоким уровнем липидов или кальция в крови:
- инфекции. Острый панкреатит иногда диагностируется, когда ребёнок страдает от инфекции. Однако трудно установить прямую связь между этими двумя условиями. Некоторые из инфекционных заболеваний, которые были связаны с панкреатитом, включают эпидемический паротит, краснуху, цитомегаловирусную инфекцию, вирус иммунодефицита человека, аденовирус и Коксаки вирус группы B;
- анатомические аномалии. Нарушения в строении поджелудочной железы или жёлчных путей могут привести к панкреатиту;
- панкреатит может быть спровоцирован медикаментами. Считается, что лекарственные средства вызывают одну четверть случаев панкреатита. Не совсем понятно, почему некоторые препараты могут вызывать панкреатит. Один из факторов заключается в том, что дети, лечившиеся этими препаратами, имеют дополнительные нарушения или условия, предрасполагающие их к панкреатиту;
- панкреатит иногда вызывается травмой. Травма поджелудочной железы может спровоцировать острый панкреатит. Механическое повреждение может произойти при автокатастрофе, во время занятий спортом, при падениях или по причине жёстокого обращения с детьми;
- панкреатит бывает наследственным, что означает, что он был передан одним или обоими родителями. Это связано с муковисцидозом, генетической мутацией, которая обнаруживается у ребёнка, но не у родителей;
- наконец, существует большое количество случаев панкреатита, где причина неизвестна. Это называется идиопатический панкреатит.
Питание при реактивном панкреатите
Основополагающую роль при лечении реактивного панкреатита играет правильное питание. Принимать пищу можно на 2-3-й день после появления первых симптомов болезни, когда пройдет тошнота, рвота и болевые ощущения – можно есть сухари, легкие бульоны из нежирного мяса, нежирный творог, отварные овощи, печеные яблоки. Строгой диеты необходимо придерживаться на протяжении как минимум нескольких недель, причем питание должно основываться на нескольких важных принципах.

Поговорите с детским врачом и специалистом по диетологии о рационе ребенка
- Питаться следует дробно, 5-6 раз в день небольшими порциями с интервалом в 3-4 часа, голодание и переедание при реактивном панкреатите запрещено.
- Исключить из рациона полуфабрикаты, консерванты, фаст-фуд, колбасные изделия, сладости и все продукты, которые содержат химические вещества (усилители вкуса, ароматизаторы и т.д.).
- Блюда нужно готовить на пару, отваривать или запекать без жира и масла.
- Питание должно быть легким, но вместе с тем достаточно калорийным – содержание белков следует снизить в пользу растительных жиров и «медленных» углеводов.

Фаст-фуд нужно исключить
Таблица 1. Разрешенные и запрещенные продукты
| Разрешенные блюда и продукты | Запрещенные блюда и продукты | |
|---|---|---|
| Хлебобулочные изделия | Несвежий хлеб, сухари из пшеничной муки, несдобное печенье, вермишель | Свежая сдобная выпечка, пирожки и пирожные, пицца, блины, оладьи |
| Блюда из круп | Блюда из рисовой, гречневой, манной, овсяной крупы. Варить их нужно на воде или овощном бульоне, перед приготовлением или употреблением перетирать так, чтобы каша была немного вязкой и полужидкой | Пшенная, перловая, кукурузная каша |
| Мясо и мясные блюда | Нежирная говядина, крольчатина, белое мясо курицы | Свинина, баранина, утка, субпродукты, тушенка, сало, крепкие жирные бульоны |
| Рыба | Нежирные речные сорта (треска, щука, окунь) | Красная рыба, морепродукты, икра, копченая и маринованная рыба, консервы |
| Овощи | Картофель, морковь, кабачки, свекла, цветная капуста. Овощи следует употреблять исключительно в обработанном виде (паровые или отварные) | Капуста, редиска, зелень (особенно щавель и шпинат), бобовые культуры, болгарский перец, лук, чеснок |
| Фрукты | Яблоки сладких сортов, груши, персики, бананы и т.д., полностью созревшие и мягкие. Из фруктов лучше всего готовить желе, кисели, запеканки и компоты | Любые кислые фрукты и ягоды |
| Молочные продукты | Нежирное свежее молоко в блюдах, творог, натуральные йогурты без добавок, неострый сыр | Сливки, сметана, жирный творог и сыр |
| Яйца | Омлеты на пару, не менее 1-2 яиц в день | Отварные вкрутую или жареные яйца |
Что такое реактивный панкреатит?
Реактивный панкреатит (реактивная панкреатопатия) – это поражение поджелудочной железы при наличии других болезней пищеварительных органов воспалительного характера. Когда впервые ввели этот диагноз, считалось, что реактивный панкреатит протекает не тяжело, с кратковременными симптомами, которые проходят намного раньше проявлений основного заболевания.
Расстройства, возникающие при панкреатопатии, расцениваются как диспанкреатизм — диссоциация между выделением отдельных ферментов. Это ведет к отсутствию:
- выраженных клинических проявлений,
- изменений железы при сонографии,
- изменения уровня ферментов в крови при обследовании.
Панкреатит — полиэтиологическое заболевание. К факторам, которые провоцируют его развитие, относится патология органов пищеварения, которая сопровождается вторичными изменениями поджелудочной железы:
- дуодениты, язвы, эрозии,
- холецистит,
- колиты.

Доктор Е.О. Комаровский, известный диагностик, изучая истории болезни, провел статистическое исследование причин, которые приводят к развитию реактивного процесса в железе:
- инфекционные заболевания — 21%,
- патология пищеварительных органов — 8%,
- травмы живота — 3%,
- неправильное питание — 68%.
К причинам относят также тяжелые дерматозы, аллергии.
Первые действия родителей и врачей
Если у ребёнка появились признаки реактивного панкреатита, то нужно сразу же вызвать врача. До его приезда малышу следует обеспечить полный покой. Прибывший специалист осмотрит больного, выслушает его жалобы или попросит родителей рассказать о состоянии юного пациента. Также проводятся следующие исследования:
- общий анализ крови для подтверждения наличия воспалительного процесса;
- биохимический анализ крови для определения уровня ферментов поджелудочной железы;
- УЗИ (ультразвуковое исследование) или КТ (компьютерная томография) органов, расположенных в брюшной полости для обнаружения уплотнённых участков поджелудочной железы, замещённых соединительной тканью;
- лапароскопия для уточнения формы и вида заболевания.
Ребёнка в тяжёлом состоянии с диагнозом «панкреатит» обязательно госпитализируют. Лечение осуществляется консервативно. Хирургическое вмешательство не требуется. К основным принципам лечения реактивного панкреатита можно отнести устранение причин возникновения заболевания и применение медикаментов, позволяющих избавиться от имеющихся симптомов: болей, рвоты и др.
Юному пациенту врач назначит лекарственные средства:
- Пирензепин или другие медикаменты с аналогичным действием (препараты, которые уменьшают объём вырабатываемого желудочного сока и тормозят работу поджелудочной железы);
- Фестал, Панкреатин — средства, снижающие болевые ощущения и улучшающие пищеварение;
- Но-шпа, Платифиллин (спазмолитические препараты, устраняющие боль и улучшающие отток сока поджелудочной железы);
- раствор глюкозы (для пополнения организма легкоусвояемым питательным материалом).
Нередко специалист назначает и другие медикаменты. Выбор препаратов для лечения реактивного панкреатита у детей зависит от конкретной ситуации.
Диета при воспалении поджелудочной железы
При возникновении у ребёнка заболевания родителям стоит обратить внимание на его питание. Малышу придётся соблюдать диету
Вот главные правила питания при реактивном панкреатите:
- Обеспечение поджелудочной железе функционального покоя. Из рациона ребёнка в первую очередь нужно исключить раздражители. Пищу, сваренную или приготовленную на пару, нужно подавать в измельчённом и теплом виде. Даже во время ремиссий маленьким детям (до 3 лет) нужно перетирать пищу, ведь в этом возрасте они плохо её пережёвывают.
- Сохранение энергетической и пищевой ценности рациона. При диагностировании у ребёнка реактивного панкреатита родителям не стоит давать своему чаду только те продукты, в которых содержится много белков. В рационе должна присутствовать и другая еда, содержащая необходимое количество углеводов и жиров. Нужно лишь в качестве источников этих компонентов использовать наиболее подходящие продукты.
- Дробное питание. При реактивном панкреатите нужно принимать пищу не по обычной схеме (завтрак, обед и ужин), а небольшими порциями не менее 5–6 раз в день. Промежуток между приёмами пищи не должен превышать 4 часов.

Особенности питания при реактивном панкреатите
| День лечения | Разрешённые продукты | Запрещённые продукты |
| 1-й день | тёплое питье (минеральная вода без газа) |
|
| 2-й день | ||
| 3-й день | чай без сахара с сухариками из несдобного теста без приправ, овсяная и гречневая протёртые каши | |
| 4-й день | кисломолочные продукты (йогурт, ряженка, кефир, творог, простокваша), кисель и вчерашний белый хлеб | |
| 5-й день | овощные пюре или супы | |
| 6-й день | ||
| 7-й день | ||
| Следующая неделя | разрешено дополнить диету рыбой, отварным мясом нежирных сортов (телятина, курица), паровыми котлетами, а немного позже можно ввести в рацион свежие фрукты, овощи и ягоды |
Обострений реактивного панкреатита у детей можно избежать при условии, что даже во время ремиссий запрещённые продукты не будут включаться в рацион. Любые эксперименты с едой могут привести к новому приступу и необходимости соблюдать строгую диету.