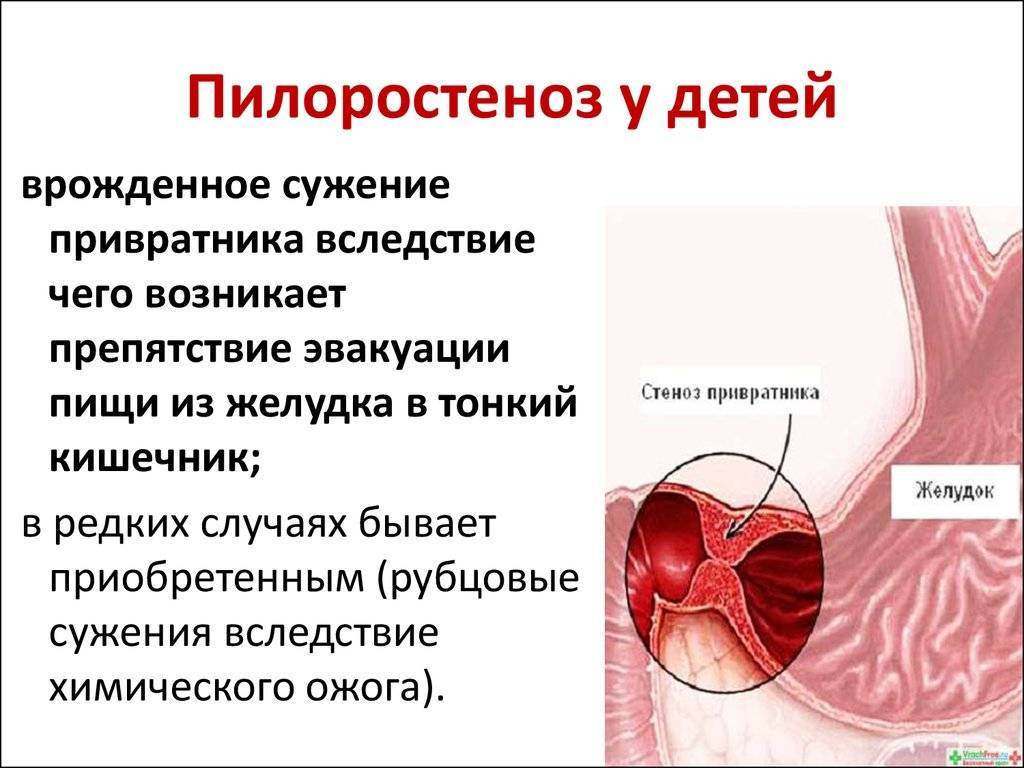
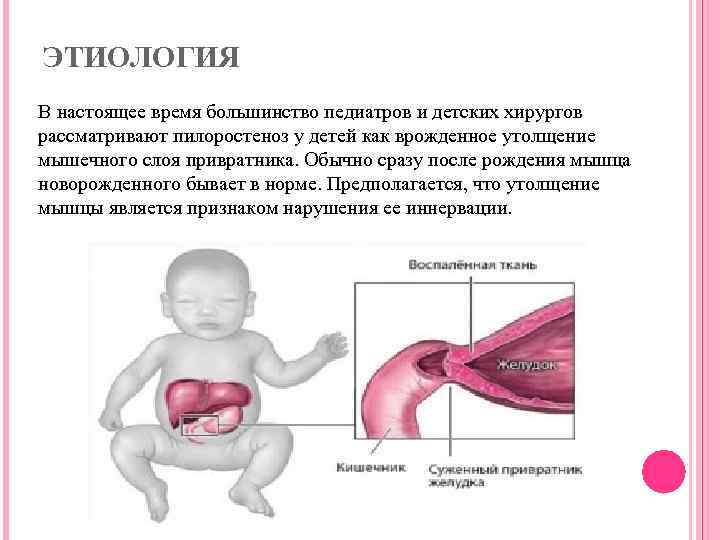
Симптомы
По клиническому течению различают две стадии синдрома вертебральной артерии функциональную и органическую.
Для функциональной стадии синдрома вертебральной артерии характерна определенная группа симптомов: головные боли с некоторыми вегетативными нарушениями кохлеовестибулярные и зрительные нарушения. Головная боль может иметь различные формы, как острая пульсирующая, так и ноющая постоянная или резко усиливающаяся особенно при поворотах головы или длительных статической нагрузке. Головная боль может распространяться от затылка ко лбу. Нарушения в кохлеовестибулярной системе могут проявляться головокружением пароксизмального характера (неустойчивость покачивание) или системного головокружения. Кроме того, возможно некоторое снижение слуха. Нарушения зрительного плана могут проявляться потемнением в глазах, ощущением искр, песка в глазах.
Длительные и продолжительные эпизоды сосудистых нарушений приводят к формированию стойких очагов ишемии в головном мозге и развитию второй (органической) стадии синдрома вертебральной артерии. В органической стадии синдрома появляются симптомы как транзиторных, так и стойких гемодинамических нарушений головного мозга. Транзиторные гемодинамические нарушения проявляются такими симптомами, как головокружение, тошнота, рвота, дизартрия. Кроме того, существуют и характерные формы ишемических атак, которые возникают во время поворота или наклона головы, при которых могут возникать приступы падения с сохраненным сознанием, так называемые дроп – атаки, а также приступы с потерей сознания длительностью до 10 минут (синкопальные эпизоды). Симптоматика, как правило, регрессирует в горизонтальном положении и как считается, обусловлена транзиторной ишемией ствола головного мозга. После таких эпизодов могут наблюдаться общая слабость шум в ушах вегетативные нарушения.
По типу гемодинамических нарушений различают несколько вариантов синдрома позвоночной артерии (компрессионная, ирритативная, ангиоспатическая и смешанная формы).
Сужение сосуда при компрессионном варианте происходит вследствие механической компрессии на стенку артерии. При ирритативном типе синдром развивается вследствие рефлекторного спазмам сосуда из-за ирритации симпатических волокон. В клинике, чаще всего, встречаются комбинированные (компрессионно-ирритативные) варианты синдрома позвоночной артерии. При ангиоспастическом варианте синдрома также имеется рефлекторный механизм, но возникает от раздражения рецепторов в области двигательных сегментов шейного отдела позвоночника. При ангиоспастическим варианте преобладают вегето-сосудистые нарушения и симптоматика не так сильно обусловлена с поворотами головы.
К каким докторам следует обращаться если у Вас Ларингит (острый):
Отоларинголог
Пульманолог
Фониатор
Логопед
Фонопед
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ларингита (острого), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптомы
Яркая, характерная симптоматика не вызывает затруднений для клинической диагностики. Первые проявления возникают со второй-третьей недели жизни младенца, но нарастают очень быстро, буквально по часам.
В течении болезни выделяют 3 стадии:
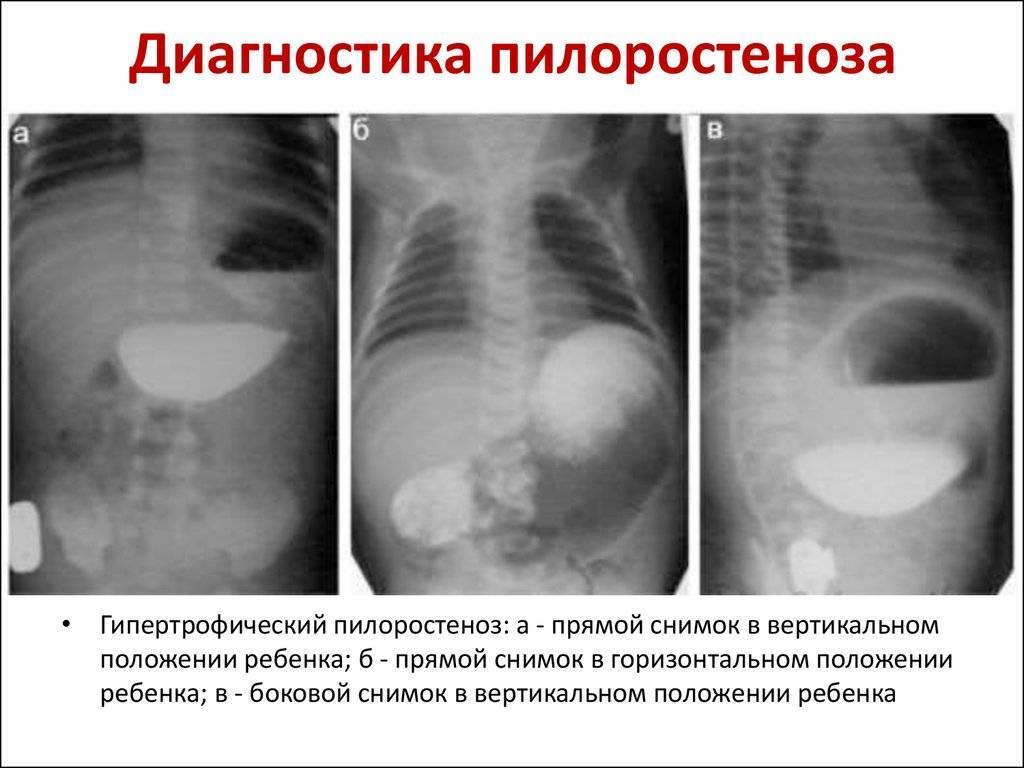
- Стадия компенсации не имеет клинических проявлений, кроме периодической рвоты. Выявляются только рентгенологические признаки, позволяющие диагностировать патологию на этой стадии.
- Стадия субкомпенсации проявляется ежедневной рвотой и коликами, отрыжкой с тухлым запахом. Дитя теряет массу тела. Перистальтика (сокращения мышц желудка в виде волн) видна при осмотре живота.
- Стадия декомпенсации проявляется у новорожденного такими симптомами:
- рвота фонтаном с неприятным кислым запахом и без примеси желчи спустя 20 минут после кормления;
- объем рвотных масс превышает количество полученного питания;
- стул скудный, темный (за счет желчи);
- запоры;
- мочеиспускание небольшими порциями, редкое;
- моча ярко-желтого цвета, мутная, с резким запахом;
- ребенок беспокоен из-за колик, болей в животе;
- плохой сон;
- кожа сухая, теряет эластичность, кожные складки расправляются с трудом;
- сухость слизистых в полости рта;
- большой родничок запавший;
- снижение массы тела;
- выражение лица с заостренными чертами, страдальческое;
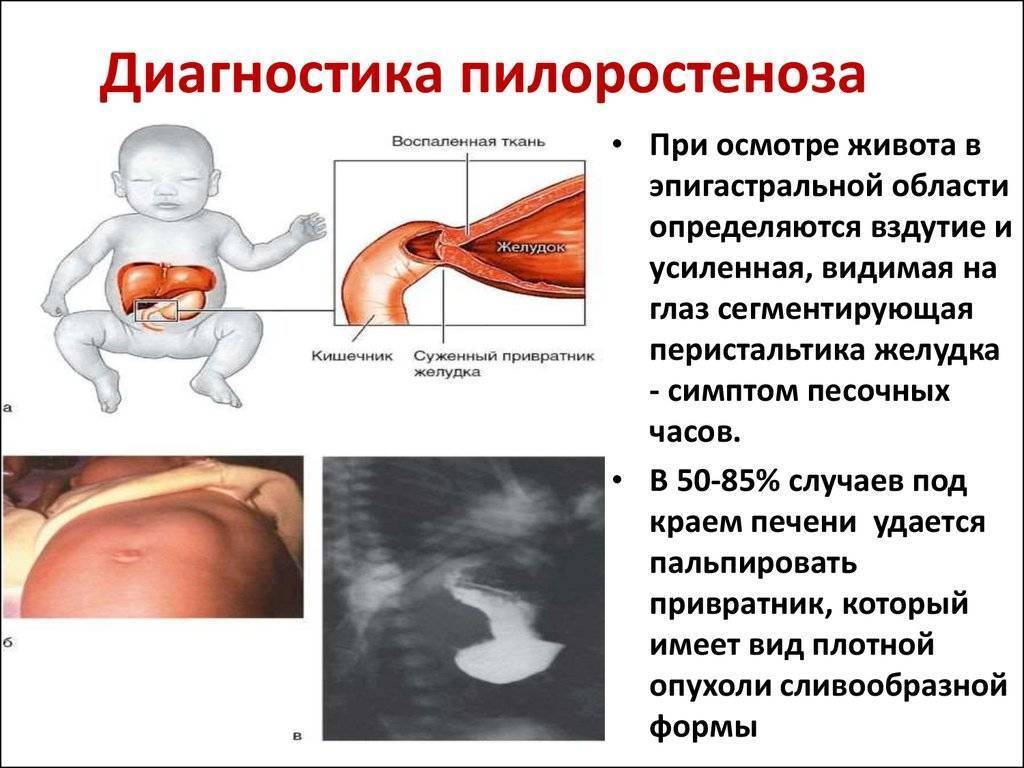
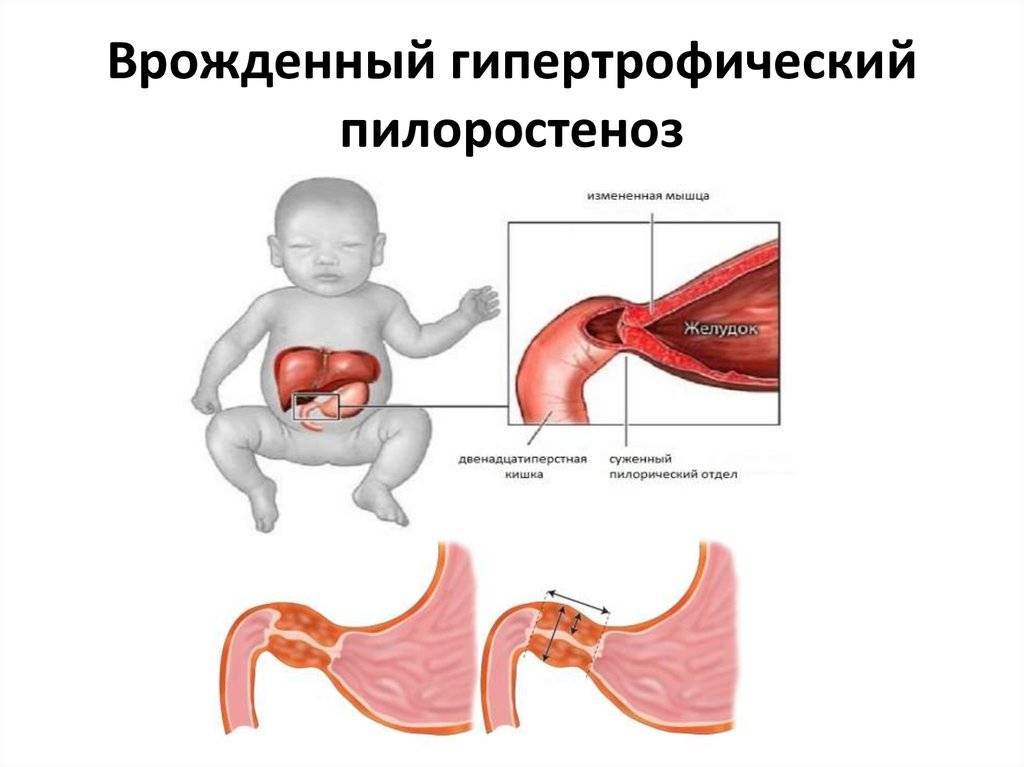
- контуры желудка, увеличенного в размерах, определяются при осмотре живота в виде 2-х выпячиваний и сужения между ними (симптом «песочных часов»);
- перистальтика хорошо видна через брюшную стенку.
Болезнь в стадии декомпенсации требует немедленного обращения за медицинской помощью, так как в дальнейшем может развиться коматозное состояние, и ребенок погибнет.
Общие сведения
Болезни органов пищеварения у детей занимают второе место (после заболеваний органов системы дыхания). С учетом анатомо-физиологических особенности ребенка дисфункции желудка и кишечника возникают почти у всех детей в раннем возрасте и являются функциональными. Это состояние связывают с адаптацией и созреванием желудочно-кишечного тракта у грудных детей.
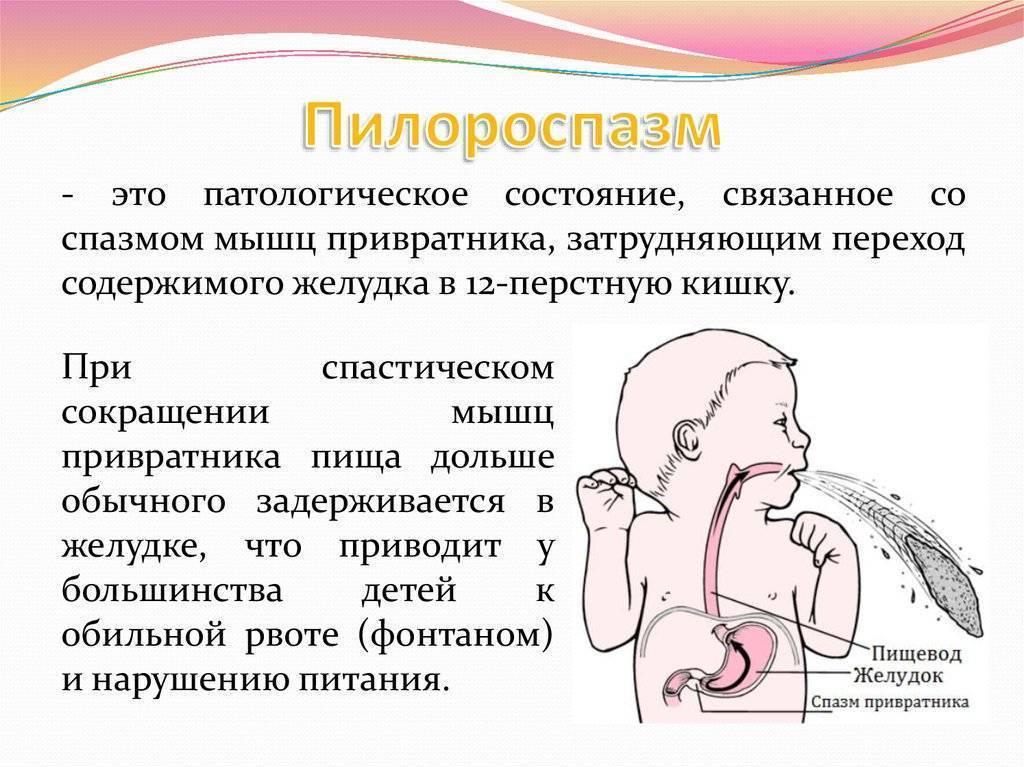
Со стороны верхнего отдела пищеварительного тракта у детей часто встречается спазм пилорического отдела желудка. Пилорический отдел — это граница между желудком и двенадцатиперстной кишкой, а пилорическое отверстие сообщает желудок с двенадцатиперстной кишкой. Сфинктер пилорического отверстия (называется привратник) представляет собой развитый мышечный слой. Сфинктер открывается после поступления в желудок пищи, и перистальтическими волнами пищевой комок продвигается в двенадцатиперстную кишку. Закрытие его происходит после поступления пищи в двенадцатиперстную кишку.
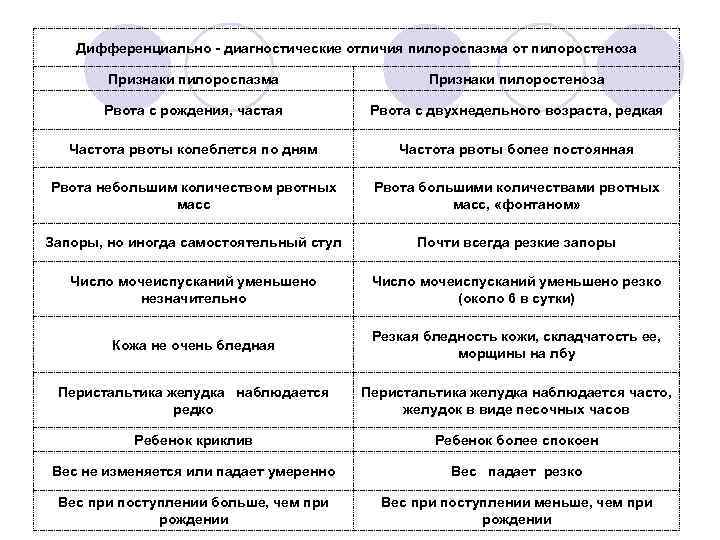
Нарушение тонуса сфинктера в виде повышенного тонуса и спазма вызывает затруднения эвакуация пищи из желудка. Пилороспазм у грудных детей относится к функциональным расстройствам и связан с нарушением вегетативной иннервации и особенностями вегетативной нервной системы у данного ребенка.
Мышцы реагируют спазмом на различные воздействия извне — стресс, избыток пищи, дефицит витаминов, никотин. Функциональные нарушения подразумевают наличие симптомов при отсутствии органических изменений. Группу риска по формированию функциональных нарушений ЖКТ в младенческом возрасте составляют недоношенные дети, функционально незрелые, перенесшие родовую травму и внутриутробную гипоксию. Это состояние проходит самостоятельно к 5-6 месяцам в связи с совершенствованием вегетативного отдела нервной системы и желудочно-кишечного тракта. Спазм привратника, зависящий только от влияния нервной системы, нужно отличать от стеноза привратника.
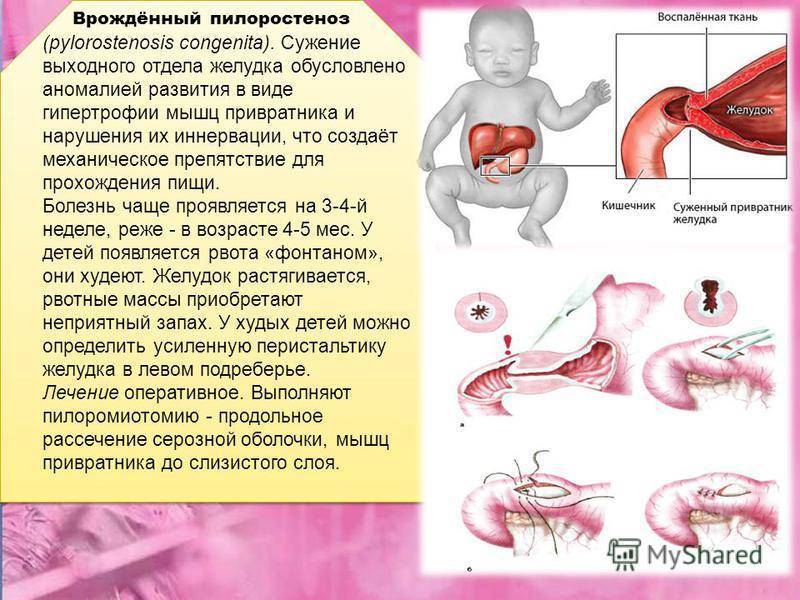
Стеноз привратника желудка или гипертрофический пилоростеноз — это уже заболевание желудочно-кишечного тракта, связанное с гипертрофией (утолщением) мышечной ткани в области пилоруса и ненормальным расположением мышечных волокон, а также избыточным развитием соединительной ткани. Перерождение мышечного слоя развивается на фоне нарушений нейрорегуляторных влияний. Данное состояние самостоятельно не проходит и требует хирургического вмешательства.
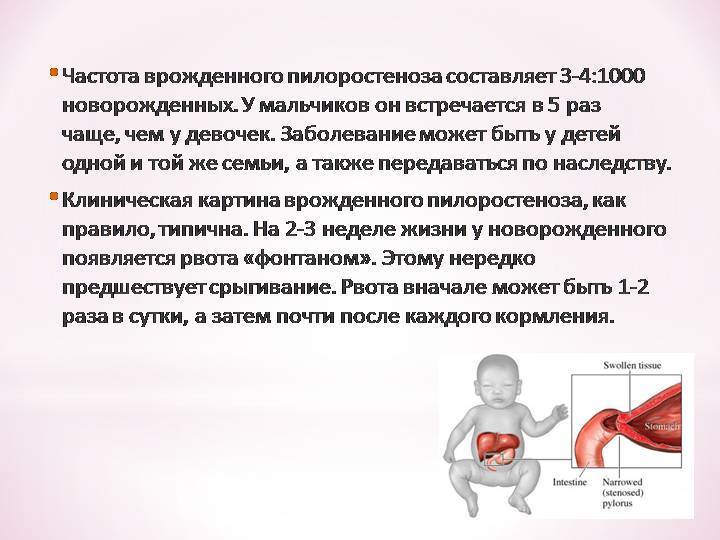
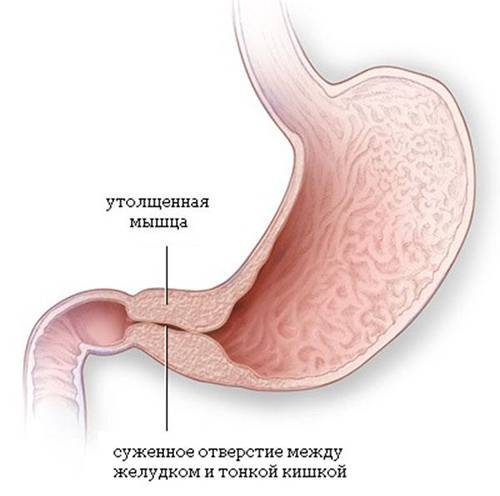 У детей имеет место врожденный пилоростеноз, который относится к порокам развития и в 15% случаев является наследственной патологией, поскольку установлен семейный характер заболевания. Кроме того, имеется связь между частотой заболевания и родством родителей.
У детей имеет место врожденный пилоростеноз, который относится к порокам развития и в 15% случаев является наследственной патологией, поскольку установлен семейный характер заболевания. Кроме того, имеется связь между частотой заболевания и родством родителей.
Доказательством того, что пилоростеноз является дефектом развития, служит сочетание его с другими пороками — атрезия пищевода, диафрагмальная грыжа. Часто пилоростеноз встречается при синдроме Альпера (дегенеративное заболевание коры мозга). Критический период этого порока соответствует началу 2-го месяца эмбриональной жизни.
Пилоростеноз чаще всего проявляется в первые недели жизни младенца иногда позже. Это зависит от степени сужения и компенсаторных способностей желудочно-кишечного тракта. Актуальность ранней диагностики заболевания обусловлена опасностью развития осложнений — нарушение водно-солевого баланса, гипотрофия, сепсис, аспирационная пневмония, остеомиелит, которые являются причиной смерти детей.
Лечение Гипотрофии у ребенка:
В комнате, где большую часть дня находится ребенок с гипотрофией, нужно поддерживать температуру 24-27°С. Следует контролировать одежду ребенка при прогулках, а также время нахождения вне квартиры. Если на улице температура ниже 5°С, ребенка с гипотрофией не следует выносить из помещения.
Следует уделять большое внимание гигиене гипотрофиков, потому что у них очень снижен иммунитет. После стула ребенка моют и обрабатывают кожу детским увлажняющим кремом. Тщательно выбирают одежду, обращая внимания на ее состав
К телу не должны прилегать грубые швы. Предпочтение отдают натуральным тканям. В иных случаях у ребенка может быть аллергия и раздражения на коже
Тщательно выбирают одежду, обращая внимания на ее состав. К телу не должны прилегать грубые швы. Предпочтение отдают натуральным тканям. В иных случаях у ребенка может быть аллергия и раздражения на коже.
Создавайте ребенку каждый день позитивные эмоции. Чаще играйте с ними. Ребенок должен правильно, сбалансировано и регулярно питаться. Используйте для питания новорожденных материнское молоко или специальные смеси, которые адаптированы для больных деток и малышей с недовесом. Добавьте в рацион витамины и полезные вещества, которые необходимы организму грудничка.
Питание делят на 2 фазы. Организм нужно приучить, что количество углеводов, жиров и белков будет расти. После привыкания организма малыша можно переводить на стандартное детское питание в дозах, соответствующих возрасту здорового ребенка. Не смотря на принятые меры гипотрофия может развиваться, если в ее основе лежит врожденный тяжелый порок или аномальное нарушение обмена веществ.
Прогноз гипотрофии
Прогноз хороший при обычной гипотрофии и адекватном лечении. При тяжелых формах гипотрофии прогноз зависит от того, насколько малыш защищен от вторичных инфекций, в особенности от плазмоцеллюлярной пневмонии, коли-энтерита, повторных банальных инфекций.
Ухудшает прогноз симптоматическая гипогликемия, которая говорит о том, что гипотрофия находится в третьей степени. Шансы выжить у ребенка зависят в этом случае от его возраста. Прогноз хуже при сопутствующих пороках развития. Улучшает прогноз благоприятная среда, в которой ребенок находится после проведения лечения в условиях стационара. После затяжной гипотрофии у грудничков может нарушиться умственное развитие.
Что вызывает пилорический стеноз?
Точная причина утолщения мышцы неизвестна, но предполагается, что резкое утолщение может происходить, либо внутриутробно, либо сразу после рождения.
Эти условия формируют два типа пилоростеноза у младенцев:
- Врожденный пилоростеноз, также называемый врожденным гипертрофическим пилорическим стенозом. Он возникает, когда у ребенка утолщенная пилорическая мышца формируется внутриутробно.
- Приобретенный пилорический стеноз, или приобретенный гипертрофический пилорический стеноз; часто наблюдается через пару недель после рождения, когда ребенок начинает получать все больший объем питания.
Специалисты считают, что пилоростеноз чаще имеет приобретенный характер, чем бывает врожденным.
Специфические факторы повышают риск развития у ребенка приобретенного или врожденного пилоростеноза.
Каковы факторы риска для пилоростеноза у младенцев?
Следующие условия и сценарии повышают шансы ребенка на развитие аномалии:
- Возраст. Пилоростеноз в основном поражает детей в возрасте от нескольких недель до шести месяцев. Пик заболеваемости наблюдается среди детей от трех до пяти недель.
- Наследственность. Если у родителей был пилоростеноз, то вероятность развития заболевания у ребенка на 20% выше. Наследственная линия прослеживается не всегда, а аномальные гены передаются через поколение.
- Пол. Вероятность развития пилоростеноза у мальчиков в четыре раза выше, чем у девочек. Однако, неизвестно, как точно пол малыша влияет на аномалию привратника.
- Первенец. У них более высокая частота пилоростеноза, хотя точная причина неизвестна.
- Недоношенные дети. Малыши, рожденные ранее срока подвержены множеству осложнений, одним из которых является пилорический стеноз.
- Курение во время беременности. Женщины, которые курят во время беременности, чаще рождают ребенка с пилоростенозом.
- Воздействие эритромицина. У детей, которым вводят антибиотик эритромицин в течение первых двух недель жизни, повышен риск развития инфантильного пилоростеноза. Другие случаи у младенцев возникают, когда матери потребляют эритромицин в течение последних двух недель беременности или в течение первого месяца лактации.
- Этническая принадлежность. По данным статистики, пилоростеноз распространен среди европейцев, и менее распространен среди латиноамериканцев и африканцев. Он редко встречается среди младенцев азиатского происхождения.
Имейте в виду!
Эти факторы только повышают риск возникновения пилоростеноза, но их наличие не всегда означает наличие заболевания. Если у ребенка имеется любой из вышеперечисленных факторов, то родители должны быть осторожны.
Можно определить пилоростеноз по его признакам.
Возможные осложнения врожденного порока сердца у новорожденных
Иногда встречаются случаи, когда при диагнозе врожденный порок сердца новорожденный не обнаруживает никаких признаков болезни.
Отсутствие симптомов может продолжаться вплоть до возраста начальной школы. В этом возрасте любой врожденный порок сердца у детей проявляет себя. Ребенок начинает отставать в физическом развитии от своих сверстников, задыхаться во время физических упражнений, бледнеет или синеет кожа. Не только плохие физические показатели, но и проблемы с обучением, эмоциональные расстройства – все это может быть вызвано одним заболеванием.
К сожалению, ребенку с заболеванием врожденный порок сердца в дальнейшем необходим пожизненный контроль над состоянием здоровья ввиду возможного развития осложнений и сопутствующих болезней. Даже если в раннем возрасте была сделана операция, она не является панацеей на всю жизнь. К тому же, всю жизнь будет необходимо строгое дозирование физических нагрузок.
Врожденные пороки сердца у детей могут осложняться другими болезнями.
Среди них:
- Сердечная недостаточность
- Ранние затяжные пневмонии
- Высокая легочная гипертензия
- Эндокардит
- Синкопе (потери сознания)
- Стенокардия
- Инфаркт миокарда
- Приступы одышки и посинения
Осложнения пилоростеноза
Стеноз привратника может привести к:
- Задержке физического и нервно-психического развития младенца.
- Обезвоживанию из-за частых рвот, дисбалансу электролитов в организме младенца. Электролитами называют соли, такие как хлориды и калий, которые циркулируют в жидкостях организма, и регулируют множество жизненно важных функций. Когда ребенок теряет больше жидкости со рвотой, чем получает с едой, происходит дисбаланс электролитов.
- Раздражение желудка. Многократная рвота может раздражать слизистую оболочку желудка вашего ребенка. Это может привести даже к легкому кровотечению.
- Желтуха. Иногда у младенцев с пилоростенозом появляется и нарастает желтуха: кожа и склеры глаз приобретают желтоватый оттенок, за счет отложения в них определенного вещества – билирубина.
Подготовка к визиту врача
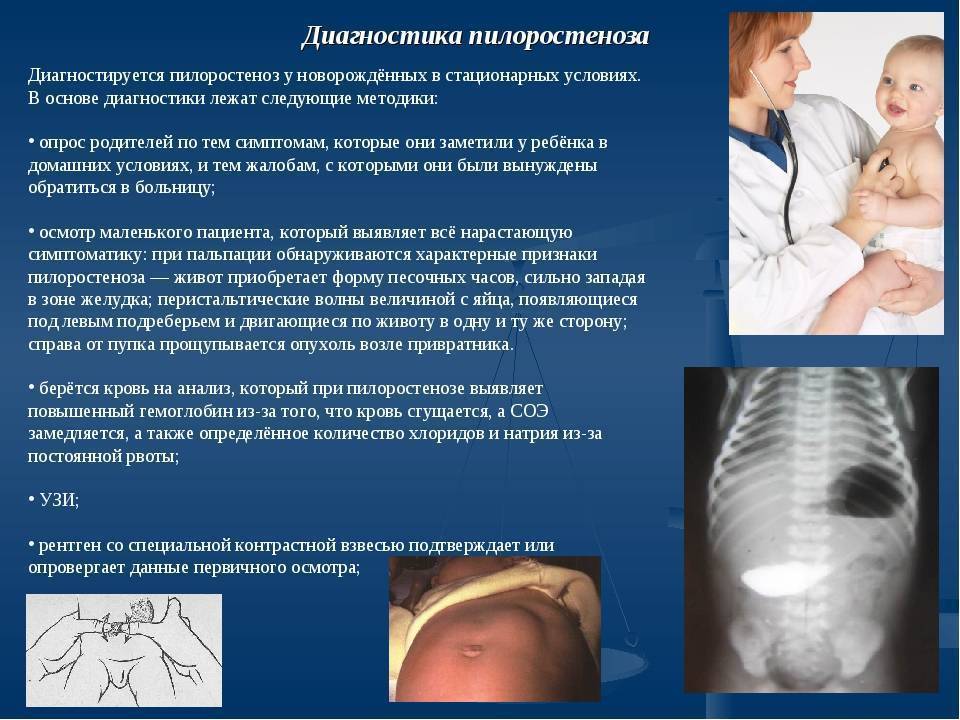
Если вы подозреваете у своего ребенка стеноз привратника, вам следует показать ребенка педиатру или детскому хирургу. Вот некоторая информация, которая поможет Вам подготовиться к встречей с врачом.
Запишите любые симптомы своего ребенка, в том числе те, которые, по Вашему мнению, не имеют отношения к предполагаемому пилоростенозу. Попробуйте отслеживать время возникновения рвоты у Вашего ребенка. Она всегда возникает после еды?
- Какова наиболее вероятная причина этих симптомов у моего ребенка?
- Какие анализы и тесты необходимо провести моему ребенку, чтобы уточнить диагноз? Требуется ли какая-либо специальная подготовка ребенка перед проведением этих анализов и тестов?
- Если хирургическое вмешательство необходимо – можно ли ожидать, что оно полностью исцелит ребенка?
- Является ли операция единственным методом лечения?
- Будут ли необходимы ограничения в диете ребенка после операции? Какие? Как долго?
- Можете ли Вы порекомендовать какие-либо брошюры или печатные материалы, которые я могу взять с собой и изучить дома? Какие сайты Вы рекомендуете мне почитать?
Что можно ожидать от Вашего врача?
Будьте готовы ответить на вопросы вашего врача; скорее всего он спросит:
- Когда у Вашего ребенка впервые начались эти симптомы?
- Эти симптомы повторяются регулярно? С какой частотой? Они возникают только после еды?
- Не замечали ли Вы у ребенка сильный голод сразу после рвоты?
- Бывает ли рвота фонтаном?
- Каков был вес ребенка после рождения, и во все следующие измерения?
Незапущенные формы патологии у новорожденных
Пилороспазм и пилоростеноз — это заболевания, которые встречаются довольно часто у новорожденных. Но не всегда эти патологии проявляются сразу в тяжелой форме. Незапущенные формы пилороспазма и пилоростеноза могут быть относительно легкими и не вызывать массу проблем у младенца, но это не значит, что они не требуют внимания специалистов.
При незапущенных формах патологии у новорожденных могут проявляться следующие признаки: редкие рвоты, снижение объема выхода мочи, нервозность, отсутствие набора веса, болевые ощущения в животе ребенка. Если вы заметили у вашего малыша один или несколько из перечисленных симптомов, обязательно обратитесь к врачу.
Для диагностики незапущенных форм пилороспазма и пилоростеноза у новорожденных используются специальные медицинские тесты, такие как ультразвуковое исследование, рентгенография желудка, гастроэнтерологическая эндоскопия. На основании результатов исследования специалист поможет определить степень развития заболевания и выбрать соответствующий метод лечения.
В большинстве случаев, незапущенные формы пилороспазма и пилоростеноза у новорожденных лечатся медикаментозно. Для устранения симптомов назначаются препараты, которые помогают расслабить мышцы желудка и улучшить процесс пищеварения. В более сложных случаях может потребоваться хирургическое вмешательство. Но в любом случае, советуем обратиться к врачу как можно скорее, чтобы избежать возможных осложнений.
Профилактика пилороспазма
В качестве профилактических мероприятий необходимо преодолевать факторов, которые вызывают спазм привратника. Требуется обеспечить:
- отсутствие внешних раздражителей, спокойную обстановку для грудничка;
- необходимую температуру еды;
- дробное кормление.
Поскольку чаще всего проблемы с системой детского пищеварения связаны с питанием, требуется определенная диета. Рекомендации педиатров при пилороспазме относятся к режиму кормления:
- давать небольшие порции молока, но часто;
- приучать ребенка к определенным часам кормления;
- после срыгивания следует малыша немного докормить;
- держать новорожденного после кормления минимум час в вертикальном положении.
Если грудничок находится на искусственном вскармливании, требуется подобрать смесь, снабженную загустителями. Когда в целом детское здоровье остается нормальным, пилороспазм непременно пройдет после окончательного формирования нервной системы и ее укрепления, не требуя какого-либо специфического лечения.
После рождения за питанием новорожденного нужно следить с особой тщательностью. Рекомендованы кормления грудью по требованию малыша и в небольших дозах. После кормления требуется подержать носить ребенка вертикально (столбиком), а затем выложить на животик.
Малышам после года следует давать здоровую пищу, защищать их от нервных перегрузок, физического и эмоционального переутомления. Ребенок должен расти в спокойной обстановке с налаженным режимом жизни и питания
Важно наличие умеренных физических нагрузок
Для предотвращения этих нарушений необходимо:
- беременной женщине соблюдать рекомендации своего врача, своевременно проходить все необходимые обследования, не пить самостоятельно лекарства и избегать инфекционных заболеваний;
- кормить грудного ребенка малыми порциями, не перекармливать;
- после кормления подержать новорожденного малыша вертикально;
- деткам на искусственном вскармливании – строго следить за температурой детского питания;
- младенца нужно почаще выкладывать на живот – это своеобразный естественный массаж, который нормализует пищеварение;
- следить за тем, чтобы в семье была спокойная атмосфера, без криков и скандалов;
- у ребенка нужно сформировать режим дня, питания и сна.
Профилактика
Профилактика заболевания не разработана, но с учетом факторов риска можно полагать, что следующие общие мероприятия будут эффективны:
Рациональное и сбалансированное питание беременной, включающее фолиевую кислоту, витамины и микроэлементы.
Сведение к минимуму стрессовых ситуаций и психоэмоциональной нагрузки во время беременности.
Соблюдение режима труда и отдыха беременной.
Наблюдение в женской консультации для выявления патологии беременности.
Нормализация режима кормления ребенка с целью исключения перекорма и появлений срыгивания.
Создание благополучной обстановки для ребенка.
Взрослым при пилороспазме важно исключить психоэмоциональные нагрузки и стрессы, установить полноценный сон и отдых.
Проблемы хирургического лечения гипоспадии.
В то же время не следует думать, что лечение гипоспадии не представляет сложностей. Мы часто встречаем детей оперированных и 4 и 6 раз без успеха.
Лишние операции отнимают время и здоровье. Это и наркозы, не являющиеся безразличными для ребенка. И утрата драгоценного пластического материала – кожи крайней плоти, из которой лучше всего создавать недостающую часть мочеиспускательного канала.
В нашей практике накоплен самый большой в России опыт современных одно- и двухэтапных корригирующих операций, наилучшим образом зарекомендовавших себя в ведущих зарубежных центрах. Эти методы служат основой при проведении лечения. Проведенные нами оригинальные разработки и модификации техники позволяют использовать индивидуальные особенности пациента для достижения более полного функционального и косметического эффекта и принципиально уменьшить частоту осложнений.
Особое внимание мы уделяем детям и подросткам, поступившим после неудачного лечения, и добиваемся значительных улучшений даже у пациентов потерявших надежду и уставших от безуспешных хирургических операций
Методы лечения
- Операция является единственным способом лечения пилоростеноза у новорожденных. Данная операция не имеет противопоказаний и может проводиться всем без исключения. Она выполняется на 1-3 день после постановки точного диагноза.
- Приготовление к операции подразумевает восполнение уровня жидкости, которое достигается при помощи переливания крови или плазмы. Дополнительно возможно введение физиологического раствора или раствора Рингера через капельницу, клизму. Возможно осуществление оральной регидратации. Если пилоростеноз у новорожденных осложнён воспалительными процессами, дополнительно в процессе подготовки к операции назначаются антибиотики. За 6 часов до начала операции нельзя давать ребёнку пищу и питьё.
- Операция проводится под местным обезболиванием. Хирург осуществляет небольшой надрез в области мечевидного отростка. Длина надреза составляет не более 5 см. По достижении привратника в ходе операции осуществляется иссечение грубой ткани привратника. Слизистая при этом не вскрывается. Проводится раздвижение краёв разреза до тех пор, пока слизистая не освободится. Края надреза на привратнике не сшиваются. Брюшина сшивается узловыми швами, а кожа – обвивным.
- Восстановление после операции длится в течение нескольких дней. Первые 2-3 часа малышу внутривенно вводится раствор глюкозы. Позже, через 3-4 часа можно покормить ребёнка сцеженным молоком. Кормление осуществляется с интервалом в 2 часа.
- Первые сутки после операции разовый объём молока не должен составлять более 30 мл, при наличии рвоты – не более 15 мл. Увеличение разовой дозы происходит ежедневно на 10 мл. Начиная с 5 дня, ребёнка два раза в день кормят грудью в течение 5 минут. После 7 дня грудное вскармливание осуществляется каждые 3 часа.
Профилактику аномалии провести невозможно, поскольку её причины не установлены. В ходе подготовки к вынашиванию ребёнка рекомендуется отказаться от вредных привычек и скорректировать свой рацион.
Лечение патологии
Врожденная форма болезни лечится только оперативным путем. Однако нужно не только устранить непроходимость привратника с помощью хирургического вмешательства, но и помочь детскому организму восстановиться.
Терапия включает несколько этапов:
- с целью преодоления дефицита жидкости и питательных веществ в детском организме маленькому пациенту назначают внутривенные капельницы растворами глюкозы и солей; этот этап длится 2-3 дня перед назначенной операцией;
- смысл хирургического вмешательства сводится к восстановлению нормального размера отверстия проводящего канала: для этого производится рассечение привратника и удаление препятствий;
- через три часа после проведенных манипуляций малыша кормят небольшой порцией сцеженного молока; в первый день кормление частое — каждые два часа по 20 мл молока; на второй и третий день количество молока в каждом кормлении увеличивают на 10 мл. К грудному вскармливанию возврат возможен на четвертый день, однако основным такой способ питания становится только через неделю или даже 10 дней.
Вовремя проведенная хирургическая операция гарантирует дальнейшее нормальное развитие ребенка без возникновения неприятных последствий. Главное, распознать недуг и не дать ему развития, на первых же порах обратившись к педиатру.