Плод

Беременность – это физиологическое состояние, при котором в матке развивается новый организм, возникший в результате оплодотворения. Беременность в среднем длится 40 недель (10 акушерских месяцев).
Рост ребенка, формирование его органов и систем идет закономерно в различные периоды внутриутробного развития, что подчинено генетическому коду, заложенному в половых клетках и закрепленному в процессе эволюции человека.
Фото pixabay.com
Беременность начинается с момента оплодотворения — слияния зрелой мужской клетки (сперматозоида) и женской яйцеклетки.
Через несколько часов оплодотворенная яйцеклетка начинает делиться в геометрической прогрессии и спускается по маточной трубе в полость матки (этот путь занимает до пяти дней).
В результате деления образуется многоклеточный организм, называемый морулой, который на 7 сутки внедряется в стенку матки.
Ворсинки внешних клеток зародыша соединяются с кровеносными сосудами матки, впоследствии из них образуется плацента. Другие наружные клетки морулы дают начало развития пуповины и оболочек.
Подробную информацию о развитии плода, формировании его органов и систем по каждой неделе беременности Вы можете получить в теме развитие плода по неделям
Плодное яйцо

Если врач во время ультразвукового исследования сообщает, что видит в полости матки плодное яйцо — женщину можно поздравить, ведь через 9 месяцев она станет мамой. Установить наличие плодного яйца можно уже на 7-9 день задержки менструации.
Если плодное яйцо в матке – значит беременность нормальная, маточная. Специалист сразу же определит размер плодного яйца, его форму и расположение
Кроме этого, обратит особое внимание, не имеет ли место отслойка или другие патологические состояния
Как выглядит плодное яйцо?
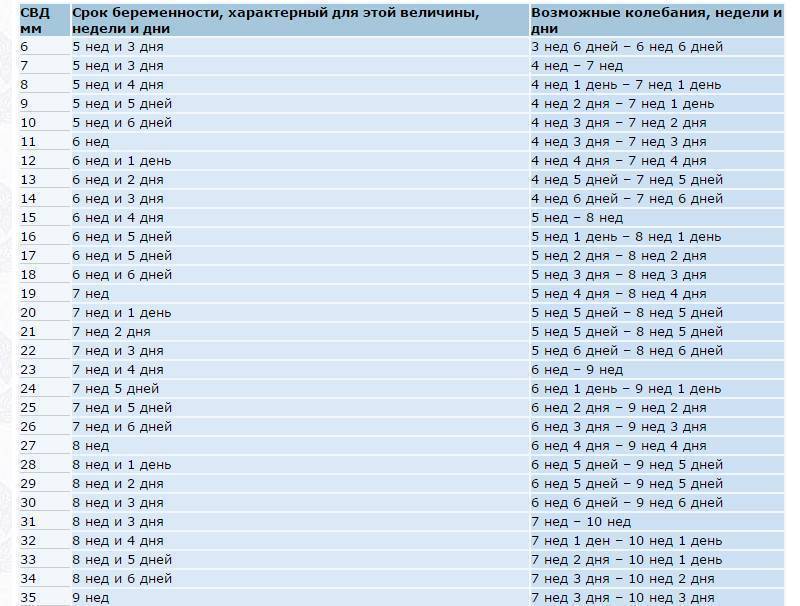
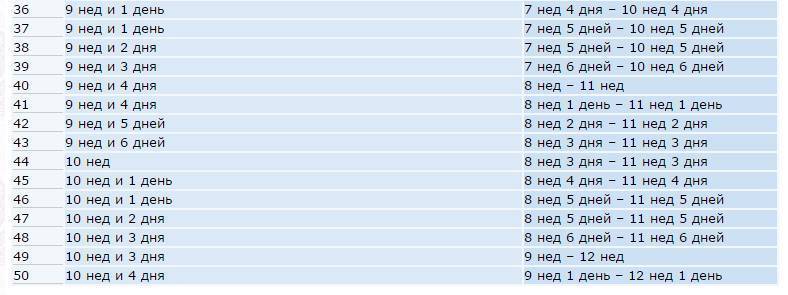
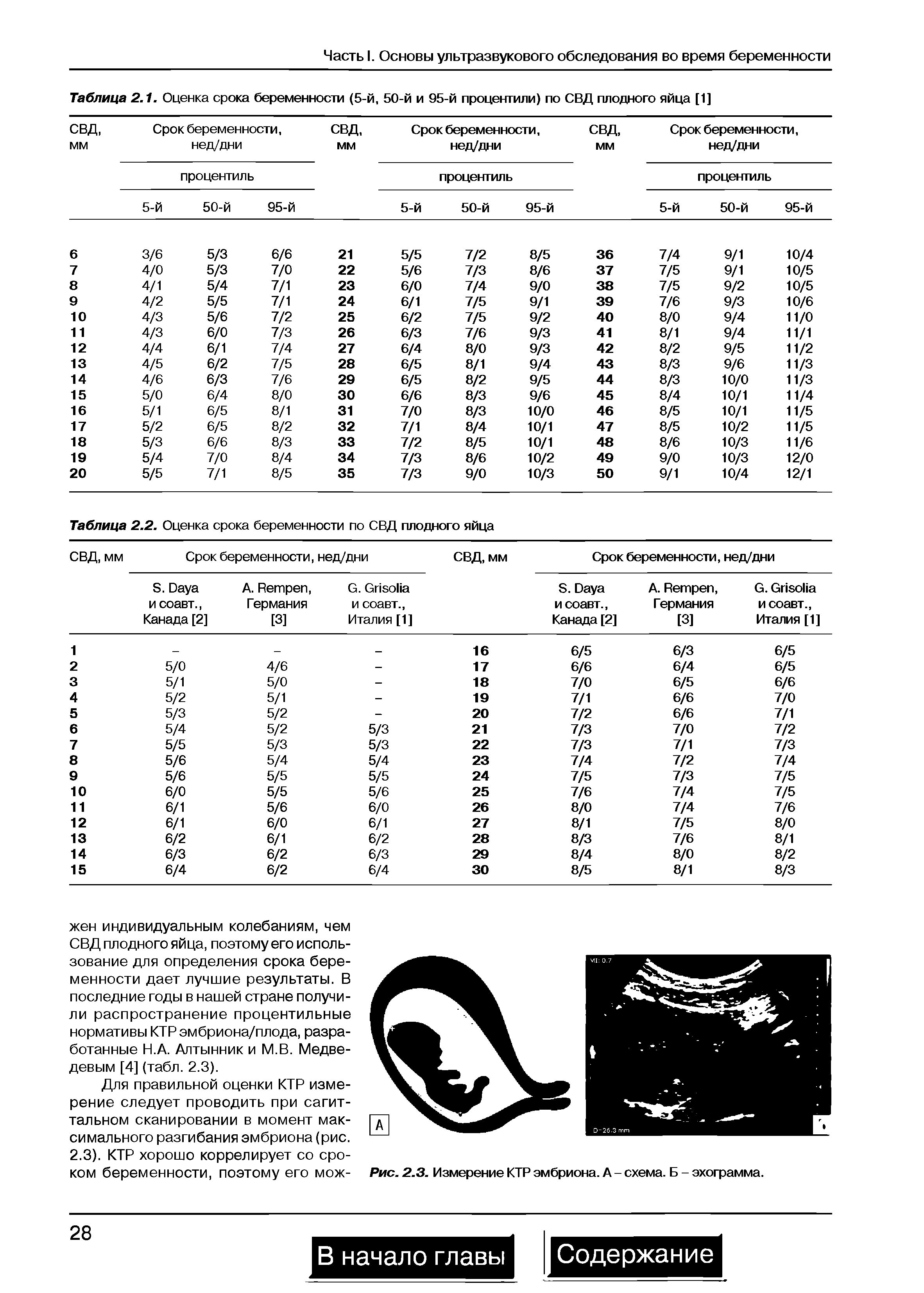
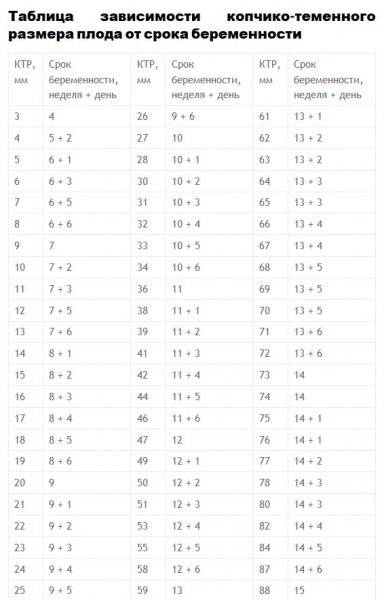
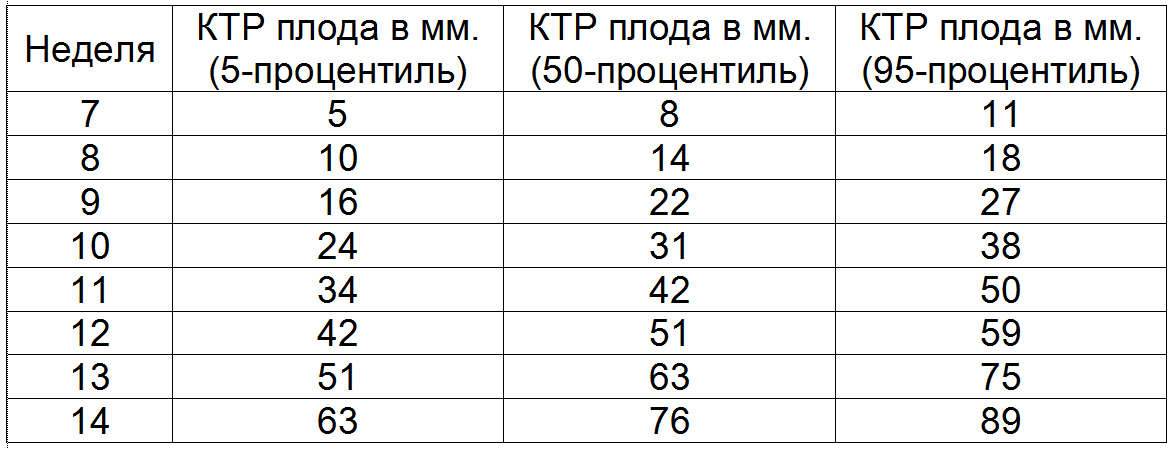
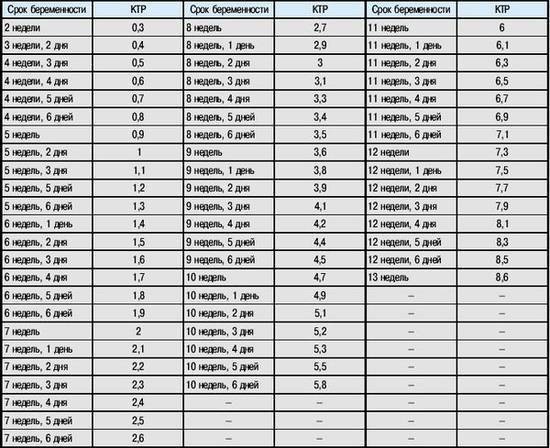
Плодное яйцо – овальное или круглое тело диаметром в несколько миллиметров. Диаметр плодного яйца замеряется во время первого же УЗИ. Учитывая его размеры, специалист может установить срок беременности. Но в некоторых случаях погрешность в определении составляет 1-1,5 недели. Поэтому врач, пытаясь установить срок, учитывает также показатели копчико-теменного размера.
На 3-8 неделе беременности
плодное яйцо выглядит как образование в виде шара или овала. Уже в 5-6 недель желточный мешок, который обеспечивает питание эмбриона и выполняет кроветворную функцию на ранних стадиях развития эмбриона, похож на пузырек внутри полости плодного яйца.
Размер плодного яйца на этой стадии беременности составляет от 1,5 до 2,5 сантиметров. Рассмотреть зародыш в это время уже можно. Он выглядит, как пятимиллиметровая полоска, расположенная рядом с желточным мешком. И хотя определить, где у зародыша какая структура и часть пока невозможно, сердцебиение уже регистрируется.
В это время сердечко крохи бьется с частотой 150-230 ударов в минуту.
К концу 7-й недели зародыш уже приобретает свою характерную форму в виде буквы С. В это время он уже открепился от поверхности плодного яйца. На УЗИ уже можно различить голову, туловище и крохотные зачатки ручек и ножек. В плодном яйце просматривается уже сформированная пуповина.
Неправильная форма плодного яйца
В норме форма плодного яйца – овальная или округлая. Если же оно приплюснуто с боков и похоже на фасолину, это может свидетельствовать о тонусе матки. Такое состояние должно отслеживаться врачом.
Если женщину ничего не беспокоит, то деформация не представляет угрозы состоявшейся беременности.
В случае повышенного тонуса матки врачи прописывают комплекс мер (постельный режим, прием лекарственных препаратов), чтобы снять гипертонус и вернуть плодному яйцу правильную форму. Этого можно добиться, расслабив мышцы женского детородного органа.
Отслойкой плодного яйца называют начинающийся аборт. В таком случае наблюдается преждевременное отторжение плодного яйца от маточной стенки.
Важное примечание – при начинающемся самопроизвольном аборте очень большое значение имеет вовремя оказанная помощь, потому что, в большинстве случаев, беременность можно сохранить. Главное, делать все быстро и компетентно. Сопровождается отслойка тянущей болью внизу живота, болью в пояснице, выделениями темно-красного, а иногда и коричневого, цвета
Сопровождается отслойка тянущей болью внизу живота, болью в пояснице, выделениями темно-красного, а иногда и коричневого, цвета.
Если у беременной женщины проявляются признаки отслойки плодного яйца, она (или родственники) должны срочно вызвать скорую и позвонить акушеру-гинекологу, чтобы сообщить ему о случившемся. Пока бригада скорой помощи не приехала, женщина должна лечь, а ноги поднять кверху. Можно упереть их о стену или положить на спинку дивана.
Отслойка плодного яйца опасна тем, что может привести к аборту или замершей беременности. Поэтому при малейшем подозрении на отслойку, нужно обратиться за медицинской помощью.
На очень раннем сроке зародыша в плодном яйце еще не видно, и это норма. А вот с пяти недель эмбрион уже должен визуализироваться. В случае, если эмбриона не видно, через 1-2 недели назначают повторное исследование. Если же и на этот раз нет ни эмбриона, ни сердцебиения, говорят об анэмбрионие. В таком случае женщине необходимо сделать чистку.
Причиной отсутствия зародыша в плодном яйце, в большинстве случаев, является сбой на генетическом уровне. Также анэмбрионию может спровоцировать прием некоторых медицинских препаратов, которые строго-настрого запрещены во время беременности.
Если женщине поставлен диагноз «пустое плодное яйцо», который подтвердился в случае повторного ультразвукового исследования, то шансов на беременность в этот раз нет.
Тогда женщине проводят необходимые манипуляции, назначают лечение и отправляют на реабилитацию.
Следующую беременность советуют планировать минимум через шесть месяцев.
Специально для beremennost.net Ольга Ризак
Почему КТР отличается от нормы
Бывает, что данные отличаются от показателей нормы. Почти все женщины в таком случае начинают переживать. В большинстве случаев лишние волнения напрасны. Незначительные отклонения не представляют опасности ни для плода, ни для матери.
При показателях выше или ниже нормы, которые не нормализуются на протяжении длительного периода времени, можно судить о том, что малыш имеет маленькие или, наоборот, крупные размеры. При существенном отклонении врач может заподозрить течение патологических процессов.
При подозрении на отклонения женщине рекомендуют комплексное обследование
Важно, чтобы доктор установил точную первопричину нарушения КТР

При выявлении отклонений будет назначено комплексное исследование
Чем опасен КТР меньше нормы
Первое, что подозревает врач при КТР меньше требуемого, – неразвивающаяся беременность. В таком случае последствия крайне неприятны для матери. Нарушение свидетельствует о том, что ребенок погиб. Состояние нуждается в срочном обращении к врачу.
При игнорировании текущего состояния в организме может начаться процесс гниения. Любое промедление способно привести к бесплодию. Иногда присутствует вероятность летального исхода у женщины. Выскабливание крайне необходимо.
При замершей беременности у женщины значительно ухудшается самочувствие, начинается внутреннее кровотечение. Вероятно инфекционно-токсическое состояние. Также высок риск шокового состояния.
При подозрении на нарушение женщина должна в срочном порядке обратиться к доктору и пройти комплексное исследование. Цифра меньше нормы – явный признак генетических отклонений. В таком случае присутствует риск необходимости медицинского прерывания беременности по причине заболеваний, несовместимых с жизнью плода. Такое осложнение трудно перенести женщине на моральном уровне.
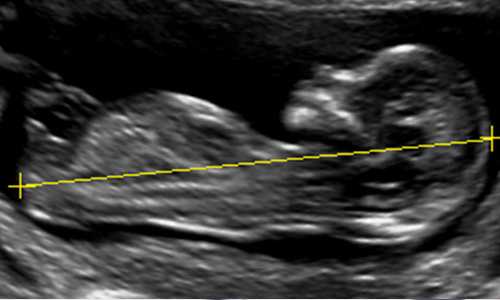
Если КТР ниже нормы, это может быть признаком патологи плода
Чем опасен КТР больше нормы
Не стоит переживать, если ребенок больше нормы на несколько мм и стабильно увеличивается. Обычно это указывает на то, что малыш имеет крупные размеры. В таком случае все, что нужно, – пересмотреть свой рацион. Какая-либо опасность для будущей матери или младенца отсутствует.
Больше нормы цифра часто также встречается в том случае, если женщина не помнит точной даты последней менструации. Это говорит о том, что предварительный срок беременности установлен неверно. Ситуация не представляет никакой опасности.
Состояние способно быть опасным, когда плод увеличивается по причине присутствия у будущей роженицы сахарного диабета. Такая женщина нуждается в тщательном контроле хода беременности. В ином случае высок риск преждевременного родоразрешения.
Из этого ролика вы узнаете об особенностях проведения и параметрах, которые отмечают на УЗИ на раннем сроке беременности:
https://youtube.com/watch?v=EcMBJmRZ_aA
Первопричины медленного роста показаний
Иногда увеличение КТР происходит медленно, но при этом у ребенка присутствует как сердцебиение, так и двигательная активность. Младенец отстает от требуемой нормы. В большинстве случаев состояние обусловлено наличием патологических процессов.
Высок риск присутствия:
- болезни Дауна;
- синдрома Патау;
- болезни Тернера.
Для подтверждения или опровержения следует сдать кровь на анализ или прибегнуть к пренатальному ДНК-тесту. При необходимости УЗИ рекомендуется повторно.
При отклонении показателя может проявляться синдром Патау
Еще одна первопричина дефицита роста – недостаточность эндометрия. Это вероятно при присутствии в анамнезе беременной аборта, который проводился относительно недавно. Повышен риск выкидыша. Женщина нуждается в срочной госпитализации.
Почему КТР растет слишком быстро
Патологический рост ребенка отмечается у пациенток редко. Увеличение показателей сверх нормы – явный признак нарушения метаболического процесса. Также стремительный рост способен указывать на генетические заболевания и резус-конфликт.
Развитие плодного яйца
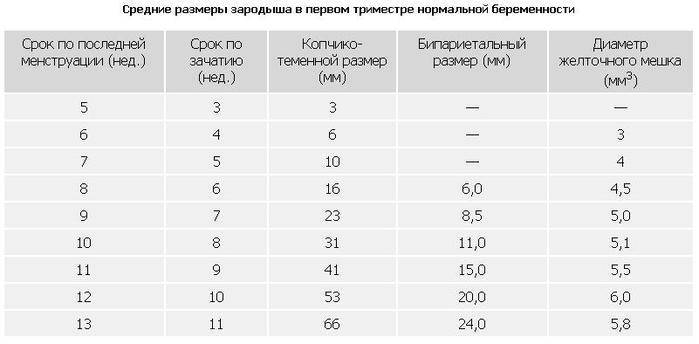
С помощью УЗИ можно визуализировать оболочку эмбриона, его форму, размеры с 3 – 6 недель. Это зависит от особенностей организма женщины, квалификации врача и качества аппаратуры. Для оценки размеров и роста плодного яйца используются такие показатели:
- средний внутренний диаметр (СВД);
- копчико-теменной размер (КТР).
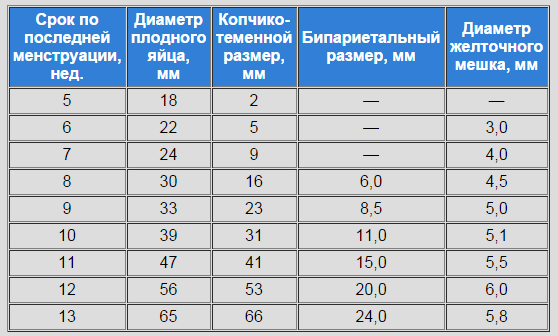
- Начиная с 3-х недель после зачатия, яйцо имеет овальную форму, при нормальном течении беременности, размер которого СВД 15 мм, при этом отмечается утолщение стенок матки, что позволяет врачу подтвердить зачатие.
- В 5 недель оболочка значительно увеличивается в объеме, обретает удлиненную форму, и занимает всю полость матки. СВД на этом сроке составляет от 18 мм. В этот период у эмбриона, начинает развиваться сердечно – сосудистая система.
- При ультразвуковом исследовании в 6 недель яйцо имеет сферическую форму, и СВД составляет 21 -23 мм, также на этом сроке можно определить КТР в размере от 6 мм и частоту сердечных сокращений.
- В 7 недель — обретает овально-удлиненную форму. СВД 23 — 24 мм, КТР 10 -11 мм. В этот период врач может хорошо увидеть движение плода, определить прикрепление плаценты.
- Начиная с 8 недель, эмбрион имеет овально-удлиненную форму, СВД составляет 29-30 мм, КТР 16 мм и занимает большую часть матки, также структуру эмбриона четко видно на УЗИ.
- В 9 недель — сохраняется овально-удлиненная форма. СВД достигает 33 мм, КТР 23 – 31 мм. В этом периоде УЗИ обозначает место прикрепления плаценты, также видно активность эмбриона, меряется форма головы и туловища у плода.
- В 10-11 недель — плод занимает всю полость матки. СВД имеет 39 – 41 мм, КТР 31 – 41мм. В этом периоде происходит исчезновение эхопозитивной оболочки, плод начинает развиваться в плаценте, которая хорошо просматривается на УЗИ.
- С 12 – 13 недель плод хорошо визуализируется, можно измерить бипариетальные размеры головы, туловища, внутренние органы. СВД достигает 56 мм, КТР 53 мм. На этом периоде видно точный срок беременности и другие важные показатели первого триместра.
На самых ранних сроках беременности некоторые показатели могут отходить от нормы или плохо диагностироваться с помощью ультразвукового исследования, это зависит от качества аппаратуры, опыта работы врача.
 Также при многоплодной беременности выявить два плодных яйца намного сложнее и возможно не раньше, чем на 6-й – 8-й . При наличии значительных отклонений от нормы, возможно развитие аномалий. Ультразвуковое исследование до 9-ти недель проводят если женщина или врач не уверены в зачатии, или в анамнезе есть заболевания яичников, матки, или когда в прошлом наблюдались выкидыши на ранних сроках.
Также при многоплодной беременности выявить два плодных яйца намного сложнее и возможно не раньше, чем на 6-й – 8-й . При наличии значительных отклонений от нормы, возможно развитие аномалий. Ультразвуковое исследование до 9-ти недель проводят если женщина или врач не уверены в зачатии, или в анамнезе есть заболевания яичников, матки, или когда в прошлом наблюдались выкидыши на ранних сроках.
Дальнейшая тактика
Если в ходе обследования определено нарушение размеров эмбриона или других показателей плодного яйца, не следует паниковать. Этот скрининг является лишь предварительным обследованием.
Дальнейшие действия врача и матери:
- Оценить другие параметры, полученные в ходе обследования.
- Повторить ультразвуковое исследование через несколько недель.
- Исключить воздействие неблагоприятных факторов внешней среды, проверить наличие хронических инфекций.
- При наличии факторов риска начать прием витаминных комплексов и других препаратов.
- Сдать все анализы первого скрининга и пройти обследование у врачей специалистов.
- По показаниям выполнить инвазивные исследования, например, амниоцентез.
Плодное яйцо без эмбриона довольно часто диагностируется в матке даже у совсем молодых и здоровых женщин. Какова причина данной патологии, лечится ли это, как избежать такого рода замершей беременности?
Начнем с того какие плодное яйцо без эмбриона причины имеет. Их довольно много и установить точную удается крайне редко. Это могут быть различные инфекции, в том числе и передающиеся половым путем, хромосомные и генетические нарушения, токсическое воздействие и т. д. Минимизировать вероятность ситуации, когда диагностируется отсутствие эмбриона в плодном яйце, можно, если планировать беременность заранее. Обязательно пролечить все инфекции до зачатия и принимать фолиевую кислоту. Последняя рекомендация должна беспрекословно выполняться женщинами старше 35 лет, так как риск хромосомных нарушений у плода в их случае (возраст) намного выше.
Какие плодное яйцо без эмбриона признаки может подавать? На небольших сроках, до 7-8 недель нередко никаких. Могут возникнуть кровянистые выделения, если уже начинается выкидыш. Даже при гинекологическом осмотре врач не сможет точно сказать – пустое плодное яйцо у пациентки или с эмбрионом. Поставить данный диагноз можно с высокой точностью только при ультразвуковом обследовании, выполненном на хорошем оборудовании. Ведь имплантация плодного яйца в этом случае ничем не отличается, да и все признаки беременности присутствуют.
Анэмбриония (отсутствие эмбриона в плодном яйце) может быть диагностирована уже на 5-6 неделе беременности, в случае проведения обследования на высокоразрешающей аппаратуре. Срок беременности рассчитывается с первого дня последних месячных. То есть увидеть эмбрион врач сможет уже на 1-2 неделе задержки.
Однако нередко бывают ошибочные диагнозы. Поэтому для получения точного ответа на вопрос может ли быть плодное яйцо без эмбриона в вашем случае (при получении положительного ответа при одном обследовании), нужно проверить присутствие эмбриона в плодном яйце через несколько дней на другом оборудовании (условие необязательное, но желательное, если есть сомнения в квалификации врача, качестве аппарата УЗИ). Ошибки могут случаться из-за слишком маленького срока беременности и поздней овуляции, ожирения будущей мамочки, локального тонуса матки – все это может приводить к ошибкам в измерении размера плодного яйца. Поэтому не спешите соглашаться на процедуру хирургического выскабливания полости матки или вакуум-аспирации .
На вопрос – может ли плодное яйцо расти без эмбриона, можно ответить с уверенностью – да. При анэмбрионии, как правило, эмбрион вырастает до размера всего 1-2 мм, и практически никогда не виден при УЗИ-обследовании. Если плодное яйцо достигло диаметра 16-20 мм и продолжает расти (в этом случае за счет скопления в нем жидкости), а эмбриона не видно – врач констатирует анэмбрионию. Если плодное яйцо имеет меньшие размеры, но деформировано – это не повод ставить угрозу выкидыша или замершей беременности, так как деформировано оно бывает, чаще всего, из-за локального тонуса матки, безобидного состояния, возникающего как реакция на прикосновения УЗИ-датчика.
Если вам поставили диагноз «анэмбриония» впервые – нет никакого повода для волнения и чрезмерно тщательного обследования (если есть уверенность в отсутствии тяжелых заболеваний и инфекций). К сожалению, каждая восьмая беременность по статистике заканчивается замиранием, выкидышем или гибелью эмбриона на ранних сроках. И чаще всего виноваты в этом спонтанные хромосомные мутации, возникающие во время слияния яйцеклетки и сперматозоида. Никто в этом не виноват. Обратиться к генетику и пройти тщательное обследование (кариотипирование обоих партнеров) следует в случае повторения ситуации более 3 раз.
Почему не просматривается плодное яйцо
Не смотря на то, что проводить УЗИ для просмотра плодного яйца рекомендуется уже на шестой недели, не редко, даже на более поздних сроках, его не всегда можно рассмотреть. Более того, на 12 неделе в ряде случаев не прослушивается даже сердцебиение. Врачи утверждают, что паниковать не стоит. Даже такое современное и надежное исследование, как УЗИ, не всегда предоставляет сто процентов исчерпывающей информации.
На отсутствие должного и ожидаемого результата может повлиять множество нюансов, как технического характера, так и связанных с человеческим фактором. Зачастую, чтобы получить полную картину течения беременности, специалистам необходимо изучить дополнительные результаты иных исследований помимо УЗИ. К ним относятся и лабораторные исследования, и осмотры у гинеколога.
Если при проведении УЗИ не просматривается эмбрион в плодном яйце, ведущий беременность доктор выписывает направление для проведения анализа крови на ХГЧ (хорионический гонадотропин человека). При нормальном протекании беременности уровень данного гормона постепенно увеличивается в соответствии с неделями гестации.
Вместе с тем, при не просматривании во время УЗИ плодного яйца нельзя исключать вероятность того, что срок был исчислен неправильно. Вполне возможно, что он довольно мал для того, чтобы плод просматривался на экране монитора. Медики исчисляют срок неделями, которые именуются «акушерские». Они отсчитываются с первого дня отсутствия менструации. Поэтому ошибки в подсчетах довольно распространены. Для установления точного срока следует повторно сдать анализы и вновь пройти УЗИ. Для этого стоит обратиться в иное медицинское учреждение.
Врачи обращают внимание, что точный срок, когда эмбрион можно просмотреть на УЗИ, а не только отдельно плодное яйцо, окружающее его, напрямую зависит от персональных особенностей организма будущей мамы, а также места фиксирования яйцеклетки в полости матки. Немаловажная роль отводится и современному оборудованию, с помощью которого осуществляется УЗИ
По этой причине, рекомендуется проводить ультразвук лишь в компетентных клиниках, где есть современное оборудование и опытные специалисты.
Что делать?
Главное — не паниковать. Лишние переживания лишь усугубляют ситуацию. Женщине обязательно нужно изменить уклад своей жизни — больше отдыхать, лежать, избегать тяжелых физических нагрузок, подъема тяжестей. Нужно полноценно питаться, принимать витамины и спать не менее 8-9 часов в сутки. На первое место выходит психоэмоциональный фон, беременной обязательно нужно успокоиться и избегать стрессов.
Из мер медицинского характера следует сразу же посетить акушера-гинеколога. Он назначит анализ крови на прогестерон, при необходимости для сохранения беременности будут назначены препараты прогестерона «Утрожестан» или «Дюфастон» в индивидуальной дозировке, которая зависит от степени дефицита этого гормона.
И также следует сделать анализы на половые инфекции, общий и биохимический анализ крови и анализ мочи (общий и на бакпосев). Это позволит выявить такую причину, как воспалительные процессы мочеполовой системы
Если они обнаружатся, то женщине будет назначено лечение — антибиотики, противовоспалительные препараты — все это на ранних сроках рекомендуется с большой осторожностью и только тогда, когда возможный вред для ребенка от приема лекарств меньше, чем вред, который вызовет их отсутствие
По стандартной схеме при длительной деформации плодного яйца, но жизнеспособности плода назначают лечение, в которое входят спазмолитики (препараты, расслабляющие гладкую мускулатуру матки). К таким средствам относится «Но-Шпа», «Папаверин». Женщине назначают препараты магния и железа, а также легкие седативные препараты для снижения уровня стресса и улучшения сна.
При серьезной угрозе выкидыша, связанной с непреходящим высоким тонусов, женщину госпитализируют, и лечение проводят под наблюдением врачей. Нужно отметить, что в 95% случаев с тонусом удается успешно справиться без каких-либо осложнений и последствий.
Интересующиеся опытом других, найдут в интернете очень много отзывов, поскольку деформированное плодное яйцо — проблема многих женщин на самых начальных сроках беременности. Удивляет некая «одинаковость» подхода к лечению. По отзывам женщин, при обнаружении такой проблемы врачи без предварительного исследования на прогестерон сразу назначают препараты прогестерона – «Утрожестан», например. Это не оправдано и требует перепроверки у другого специалиста.
В большинстве случаев, по словам женщин, тонус проходит примерно к 9-10 неделе беременности, у некоторых — и раньше. Будущие мамы отмечают, что очень помогает постельный режим и отсутствие стресса, а потому, если позволяет возможность, лучше лечь в стационар, ведь соблюдать полный покой дома редко у кого удается.
Историй с негативным финалом, при котором беременность сохранить не удалось, не так много. В основном так получается у женщин, которые предпочитают лечиться народными средствами, не обращаясь к врачу, принимать препараты, которые им рекомендуют неизвестные собеседницы в интернете. В наше время таких женщин, к счастью, немного.
О тонусе матки, как основной причине деформации плодного яйца, смотрите в следующем видео.
https://youtube.com/watch?v=zUhCO5I1b-0
Больше нормы
Нередко высота матки превышает норму при узком тазе матери или неправильном расположении плода. Сказаться на величине органа может и большой вес малыша, наличие двойни, ошибка в определении даты зачатия или неправильные замеры.
Среди патологических причин, по которым матка становится больше нормы, выделяют:
- молярную беременность, или пузырный занос, когда вместо плода растет множество кист;
- многоводие;
- гестационный диабет;
- ожирение будущей матери;
- поперечное расположение плода;
- хорионкарциному (злокачественную опухоль).
Если размеры матки оказались слишком большими для установленного срока, потребуются добавочные исследования. В 3 триместре подобные отклонения грозят осложнениями во время родов. При крупном плоде и неправильном предлежании проводят кесарево сечение, в случае многоводия прибегают к досрочному родоразрешению.
Если увеличение размеров матки наблюдается на ранних сроках (до 12 недель беременности) выполняют прокол плодного пузыря с последующим удалением части амниотической жидкости.
Последствия патологии
При нормальном наступлении беременности околоплодное яйцо располагается в матке. На маленьком сроке, в 5-6 недель оно становится округлым или каплевидным. К 6-7 неделям на продольном скане УЗИ яйцо выглядит овальным, а на поперечном сохраняет округлость. Если же обследование показывает приплюснутость плодного яйца по бокам и отсутствие овальной формы, значит матка находится в тонусе.
Чем может грозить изменение форм и размеров околоплодного яйца? Сильное превышение или уменьшение его размеров свидетельствует о замирании беременности, но, как правило, врач продолжает наблюдения, контролируя динамику развития изменений. О замершей беременности говорит и вытянутое плодное яйцо.
При увеличении тонуса матки углы оболочки яйца выглядят неровными. В большинстве случаев врачи считают такие изменения безобидными, если только они не сопровождаются раскрытием шейки, темными выделениями и болями. При подобных симптомах появляется реальная угроза потери плода.
На 1-2 неделе появившиеся кровянистые выделения означают выкидыш, в 7-9 недель в сгустке крови можно различить частички тканей эмбриона.
Низкое положение плодного яйца в полости матки требует постоянного контроля. Если оно очень близко подходит к шейке матки, врач может принять решение о его удалении. При внематочной беременности УЗИ показывает, что плодное яйцо не содержит эмбриона, вместо него в полости яйца присутствуют жидкость и сгустки крови.
Резкое приобретение плодным яйцом неправильной формы может закончиться его отслойкой. Характерными признаками патологии служат тянущие боли и темно-красные выделения. Остановить процесс можно только на самой ранней стадии его обнаружения, в противном случае все заканчивается самопроизвольным абортом. Среди всех аномалий развития плодного яйца отслойка его от стенки матки относится к самым серьезным патологиям.
Как помочь плоду расти и развиваться на ранних стадиях беременности?
Ранний период беременности является критическим для здоровья плода. Некоторые меры могут помочь увеличить шансы на успешное развитие малыша.
Питание и употребление витаминов
Здоровое и сбалансированное питание является основой для здоровой беременности и роста плода. Рекомендуется увеличить употребление свежих фруктов и овощей, белковых продуктов и пить достаточное количество воды. Некоторые витамины, такие как фолиевая кислота, витамин D и железо также могут помочь в росте плода. Следует обсудить с врачом необходимость употребления витаминных комплексов.
Занятия спортом и физическая активность
Умеренные физические упражнения, такие как ходьба, плавание или йога, могут помочь поддержать здоровье матери и плода и улучшить кровообращение. Однако не следует заниматься интенсивным спортом или активно качаться.
Минимизация стресса
Стресс может негативно влиять на развитие плода. Релаксационные техники, такие как йога и медитация, могут помочь уменьшить уровень стресса и улучшить здоровье матери и плода.
Перестать курить и употреблять алкоголь
Курение и употребление алкоголя могут негативно влиять на здоровье плода. Поэтому, во время беременности лучше полностью отказаться от курения и потребления алкогольных напитков.
Зачатие и развитие плодного яйца
Беременностью называется процесс развития плода из оплодотворенной яйцеклетки. Этот процесс имеет несколько этапов.
Первым этапом является оплодотворение сперматозоидом яйцеклетки – зачатие, которое чаще всего происходит в ампулярном сегменте маточной трубы непосредственно после того, как яйцевая клетка вышла из яичника. Гиалуронидаза — фермент, выделяемый сперматозоидами, повышает проницаемость тканей, благодаря чему происходит проникновение сперматозоидов в яйцеклетку через её прозрачную оболочку. В протоплазму яйцеклетки обычно внедряется только один сперматозоид, навстречу которому на ооплазме возникает, так называемый, воспринимающий бугорок. Отделяясь от хвоста, головка сперматозоида сливается в ядром яйцеклетки, которое движется ей навстречу, в результате чего происходит образование общего ядра дробления оплодотворенного яйца – зиготы. При оплодотворении двух яйцеклеток образуются два плодных яйца (двуяйцевая двойня), трех – 3 плодных яйца (трехяйцевая тройня). В отдельных случаях двойня может быть однояйцевой, обусловленной атипическим дроблением яйцеклетки.
Перистальтические сокращения маточных труб позволяют яйцу, продолжающему собственное дробление продвигаться к матке для прикрепления в её полости.
Наружный слой клеток морулы, трофобласт, который обеспечивает питательную среду для эмбриона, расплавляет подлежащую слизистую оболочку, в результате чего происходит имплантация.
Вследствие нарушения целостности капилляров, находящихся в расплавленной слизистой оболочке матки, образуется скопление крови, которое омывает трофобластические выросты. Дефект, который образовался на месте закрепления плодного яйца, покрывается «фибринозным грибом» (сгустком фибрина), после чего происходит разрастание краев слизистой оболочки и образование капсулы.
В ходе прикрепления к слизистой оболочке матки, имеющей утолщенную, рыхлую структуру, в ней происходит процесс децидуального метаморфоза, после чего функциональный слой разделяется на два пласта: компактный, обращенный в просвет матки, состоящий из децидуальных клеточных структур, элементами которых являются протоплазма и гликоген и губчатый, более глубоко расположенный, обращенный к мышечному слою матки и состоящий из клеток соединительной ткани.
Слизистая оболочка матки, называемая в этот период децидуальной, растягивается благодаря заполнению межжелезистых пространств кровеносными сосудами, её толщина, составляющая до наступления беременности от 1 до 2 мм, теперь достигает 10 мм.
Оплодотворенное яйцо состоит из двух клеточных комплексов:
- эктобласта, связанного с трофобластом, в котором позже происходит образование полости амниона;
- эндобласта, расположенного в центре и являющегося первичной кишечной полостью и полостью желточного мешочка, покрытой клетками энтодермы; перегородкой между двумя данными полостями является эмбриобласт, в котором происходит развитие будущего эмбриона.
На сроке беременности от 3 до 8 недель плодное яйцо имеет круглую или овальную форму. Желточный мешочек – образование в плодном яйце, обеспечивающие питание зародыша и обладающие кроветворной функцией, выглядит как пузырек в полости плодного яйца (на сроке от 5 до 6 недель). Диаметр плодного яйца достигает 2,5 сантиметров. В эту же стадию беременности в процессе ультразвукового исследования можно рассмотреть зародыш, у которого уже регистрируется сердцебиение до 230 ударов в минуту, имеющий вид полоски длиной около 5 мм, расположенной около желточного мешочка. В это же время у эмбриона происходит формирование нервной трубки.
Характерная форма зародыша, похожая на букву С, приобретается им к окончанию седьмой недели. В эту стадию беременности происходит открепление плода от поверхности плодного яйца, на УЗИ просматриваются голова, туловище, зачатки верхних и нижних конечностей, в плодном яйце можно рассмотреть пуповину.
Нужно заметить, что если на УЗИ выявлены два плодных яйца или 3 плодных яйца, это свидетельствует о том, что беременность многоплодная.
Когда делать первое УЗИ при беременности
Сегодня эхография (УЗИ) – самый распространенный, безопасный и высокоэффективный метод оценки развития беременности.
Благодаря трансвагинальной эхографии через 3 недели после зачатия можно увидеть плодное яйцо в полости матки, а неделей позже – и его жителя.
УЗИ на ранних сроках беременности
Длина тельца 4-недельного эмбриона не больше 5 мм, а частота биения его сердечка достигает 100 ударов в минуту. К 6-7-й неделе от момента зачатия отчетливо определяется голова и туловище, ручки и ножки эмбриона. Тогда же он делает первые попытки двигаться самостоятельно.
Важная составляющая УЗИ в ранние сроки беременности – это изучение обстановки, окружающей малыша. Если все идет нормально, между эмбрионом и экстраэмбриональными структурами складываются взаимоотношения, без которых, увы, невозможно дальнейшее развитие беременности.
Подчеркнем, что первое УЗИ во время беременности должен проводить специалист. Очень хорошо разбирающийся в вопросах ранней пренатальной диагностики. Убедившись, что с малышом все в порядке, он с удовольствием поможет родителям рассмотреть на экране глазки, ушки и даже пальчики на ручках будущего ребенка.
Когда делать первое УЗИ при беременности?
Будущих мамочек всегда интересует вопрос безопасности УЗИ. Еще в 1978 году, до того, как эхография стала методом массового обследования будущих мамочек, были тщательно изучены биологические аспекты воздействия ультразвука на живые ткани. Установлено, что даже при многократном превышении допустимой при диагностике интенсивности ультразвука вредных последствий для зародышей млекопитающих нет.
А вот отрицательные последствия отказа от ультразвукового исследования в первом триместре очень наглядны. Ежегодно в Москве рождается около 100 детей с синдромом Дауна. К сожалению, не только люди, далекие от медицины, но и некоторые врачи не знают о том, что при помощи эхографии заподозрить беду можно уже в 12-13 недель.
Почему необходимо провести сеанс первого УЗИ не позже этого срока?
Во-первых, он оптимален для диагностики грубых пороков развития плода и маркеров хромосомной патологии. Уже через 2 недели ультразвуковые особенности, позволяющие заподозрить синдром Дауна и другие тяжелые заболевания, могут бесследно исчезнуть.
Во-вторых, при подозрении на хромосомную патологию врачи успевают провести специальное генетическое исследование и при неблагоприятном результате прервать беременность.
В-третьих, в первом триместре устанавливают гестационный возраст плода с точностью до 2-3 дней. На этот возраст акушеры ориентируются во всех затруднительных ситуациях.
Сроки УЗИ
УЗИ делают всем беременным в определенные сроки: 12-13 недель, 22-23 недели и 31-32 недели. Это позволяет своевременно выявить максимально широкий спектр возможных заболеваний плода и осложнений, а также определить дальнейшую врачебную тактику.
Период с 12-й по 13-ю неделю беременности
Самый первый генетический анализ крови. Специалисты имеют возможность оценить несколько важных моментов: анатомические особенности плода и толщину воротниковой зоны – маркер болезни Дауна.
Период с 22-й по 23-ю неделю беременности
На этом гестационном сроке возможно исключить подавляющее число существующих пороков развития головного мозга, сердца, почек, печени, а также желудочно-кишечного тракта будущего ребенка.
Период с 31-й по 32-ю неделю беременности
УЗИ позволяет диагностировать поздние аномалии развития внутренних органов, например сердца. Кроме того, врачи определяют темпы роста плода и то, насколько его размеры соответствуют ожидаемым.