Причины развития пневмонии у ребёнка
Чем меньше ребёнок, тем уязвимее он перед различными заболеваниями. Причина – несовершенство растущего организма, анатомическое и физиологическое. Возрастными особенностями, влияющими на развитие воспаления лёгких у детей, являются:
- недостаточная сформированность дыхательной системы, её функциональная нестабильность;
- меньший, чем у взрослых, просвет дыхательных путей;
- незрелость лёгочной ткани;
- деликатность слизистых оболочек, выстилающих дыхательные пути;
- обилие кровеносных сосудов в слизистых;
- брюшное дыхание, затрудняющее газообмен при любой, даже незначительной проблеме с кишечником;
- общая незрелость иммунной системы организма.
Эндогенные и экзогенные возбудители
 Экзогенные возбудители
Экзогенные возбудители
Пневмонию как заболевание характеризует полиэтиология – многообразие возбудителей, вызывающих воспалительный процесс в лёгких. На первом месте по частоте стоят хламидии и микоплазма, они обнаруживаются почти у трети заболевших детей. У каждого четвёртого ребёнка, заболевшего воспалением лёгких, выделяют пневмококк.
Различаются возбудители и в зависимости от возраста и фактора окружения. У детей, не контактирующих с другими детьми и не посещающими дошкольные заведения, воспалительный процесс чаще вызывается пневмококком. Детсадовцы и младшие школьники поражаются микоплазмой. Хламидии являются возбудителями заболевания у школьников подросткового возраста.
Пневмония у детей вызывается как экзогенными возбудителями (находящимися в окружающей среде), так и представителями внутренней носоглоточной бактериальной микрофлоры (эндогенный возбудитель). Эндогенным фактором может стать аспирация рвотных масс и отрыжки (возбудители – стафилококк и кишечная палочка). Активировать собственные бактерии могут различные факторы:
 Активировать собственные бактерии может гипотерамия
Активировать собственные бактерии может гипотерамия
- гипотермия;
- авитаминоз;
- заболевания сердечно-сосудистой системы;
- простудные заболевания.
Первичная (крупозная) форма развивается после попадания в дыхательные пути возбудителей, а вторичную пневмонию у ребёнка могут вызвать острые респираторные заболевания. Воспаление лёгких может стать результатом нисходящей инфекции, и не только бактериальной, но и вирусной. Некоторые виды пневмоний имеют грибковую этиологию. Вторичная пневмония (бронхопневмония) встречается намного чаще.
Особенно тяжело лечится воспаление, вызванное так называемыми больничными (госпитальными) штаммами у ребёнка, госпитализированного по причине другого заболевания. Внутрибольничные инфекции отличаются резистентностью к медикаментозному лечению с применением антибиотиков.
Роль противовирусной терапии при пневмонии
Известно, что воспаление дыхательных путей – это, как правило, осложнение, вызванное вирусной или бактериальной инфекцией. Определить, носит ли пневмония вирусный или иной характер и поставить окончательный диагноз относительно причины заболевания, при первом осмотре маленького пациента не под силу даже опытному врачу. Для этого необходимо сделать ряд клинических и лабораторных исследований, например, провести анализ мокроты, крови, сделать рентгеновский снимок легких. На все это уходит время, которого, как правило, не так много. Поэтому чаще всего на вирусный характер пневмонии врача наталкивает характерный звук при прослушивании дыхательных путей. Таким образом, врачи с полным основанием могут назначить противовирусные препараты. К таким препаратам относится Виферон Свечи. В его состав входит белок интерферона, препятствующий размножению вирусов, а также витамины С и Е, которые являются антиоксидантами и способствуют лучшей работе интерферона в организме человека. Благодаря своей лекарственной форме (ректальные суппозитории) Виферон, при введении в прямую кишку пациента, начинает действовать очень быстро, не создавая дополнительную нагрузку на пищеварительную систему малыша. Препарат показан детям с первых дней жизни, и даже недоношенным младенцам. Применение препарата ВИФЕРОН в составе комплексной терапии позволяет снизить терапевтические дозы антибактериальных и гормональных лекарственных средств, а также уменьшить токсические эффекты указанной терапии.

Осложнения пневмонии
Если при лечении была неправильно назначена терапия или курс проведен не до конца, не исключено появление тяжелых последствий. Поражение легких у новорожденных при пневмонии вызывает кислородное голодание. В результате патологических процессов у малыша:
- нарушается функционирование всех органов;
- развивается острая сердечная, дыхательная недостаточность;
- возникает шок;
- наступает смерть.
Если заболевание протекает в тяжелой форме, организм малыша плохо справляется с патологией, лечение долго не дает результатов, возникают серьезные легочные осложнения. Появляются такие последствия:
- пневмония переходит в хроническую форму;
- нарушается проходимость бронхов;
- развивается плеврит – скопление жидкости в промежутке между грудной клеткой и легкими;
- возникает абсцесс – гнойное поражение тканей;
- развиваются вторичные воспалительные процессы;
- происходит деструкция – полное прогрессирующее разрушение легочной паренхимы (ткани).
Если при лечении пневмонии у детей не достигается полное выздоровление, возбудители инфекции, накапливаясь в организме, вызывают интоксикацию. Ребенок тяжело переносит такое состояние. Этому способствует влияние лекарственных препаратов, которые при лечении пневмонии негативно отразились на работе ЖКТ, снижение иммунитета. К внелегочным последствиям у детей относятся:
- сепсис – распространение инфекции через кровь;
- развитие миокардита – воспаления сердечной мышцы;
- нейротоксикоз – воздействие токсинов на кору головного мозга;
- возникновение менингита;
- появление анемии.
Во избежание развития осложений крайне важно неукоснительно соблюдать все рекомендации педиатра и не прерывать самостоятельно курс лечения даже при внешнем улучшении состояния больного и исчезновении симптомов
Виды и классификация
В зависимости от места инфицирования, пневмонию подразделяют на следующие группы:
- Внебольничная. Заражение происходит при контакте с носителем заболевания воздушно-капельным путем. Характер патологии легкий, устранение симптомов происходит в короткое время.
- Госпитальная. Ребенок заражается при лечении других болезней дыхательной системы. Терапия сложная, т. к. возбудители пневмонии устойчивы к воздействию антибактериальных препаратов. Возможны осложнения.
- Аспирационная. Появляется при попадании инородного предмета в легкие, например, мелкой игрушки, рвотных масс или частичек пищи. Чаще всего поражает новорожденных, которые страдают частыми срыгиваниями и с незрелой дыхательной системой. Бывает, что малыш родился с патологией.
Воспаление легких различается по степени поражения:
- очаговое – затрагивает небольшой участок органа;
- сегментарное – поражает несколько сегментов органа;
- долевое – затрагивает определенную долю легкого;
- сливное – происходит разрастание небольших участков воспаления в крупные очаги;
- тотальное – наиболее опасное, поражает весь орган.
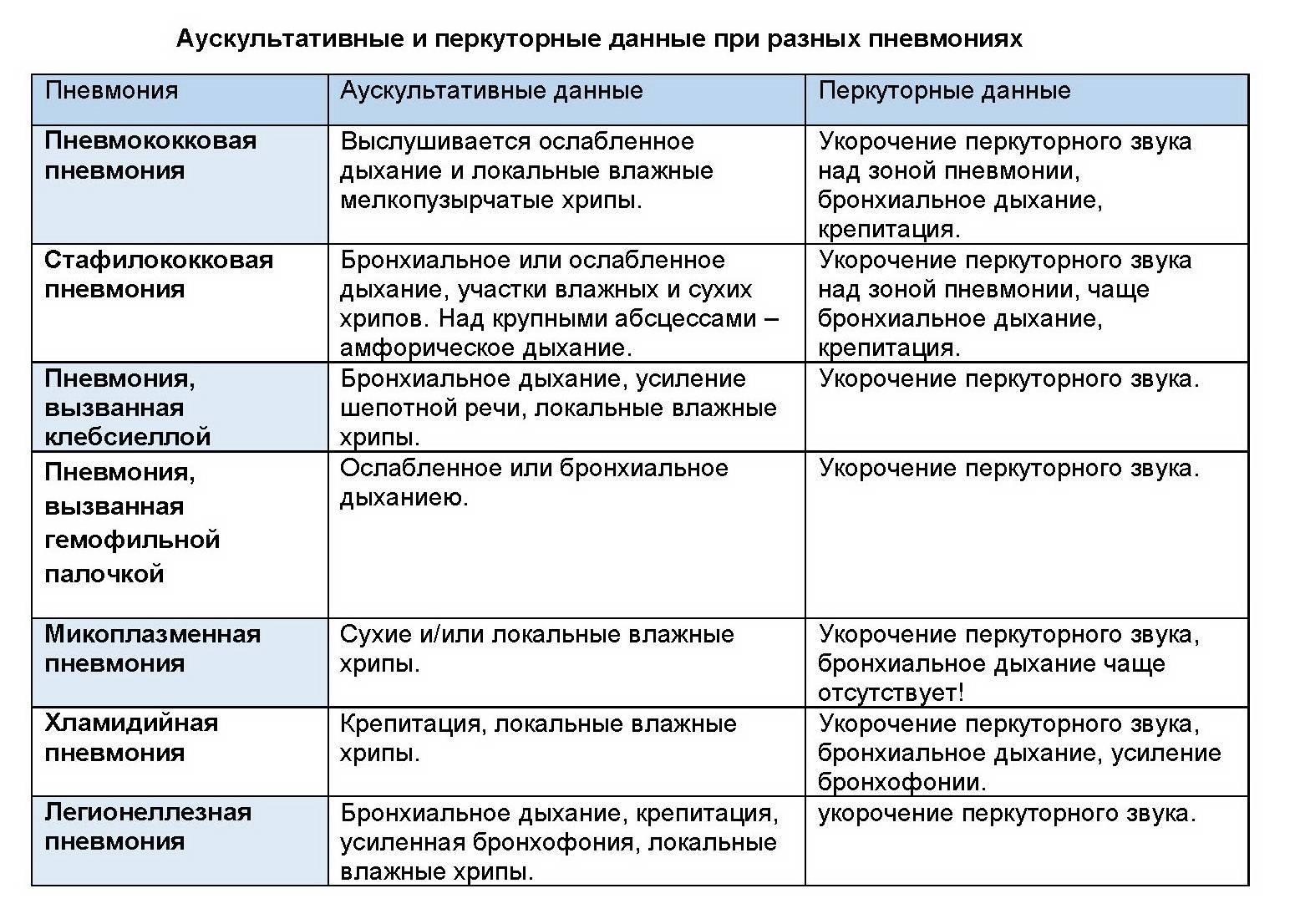
Характер пневмонии зависит от места расположения очага воспаления. Виды:
- Левосторонняя. Локализация патологического процесса находится в левом легком. Заболевание отличается необратимостью возникающих последствий. Орган поражается, когда иммунная система не может справиться с воздействием патогенных микроорганизмов респираторных болезней. Симптомы выражены слабо, чаще всего появляются тошнота, кашель без выделения мокроты, высокая температура тела и сильная боль при вдохе.
- Правосторонняя. Поражает одну долю правого легкого. У грудных детей течение болезни тяжелое. Характерные признаки: кашель с выделением слизи, изменение цвета кожи, лейкоцитоз.
- Двусторонняя. Патология затрагивает 2 легких и лечится в стационаре. У детей до года появляется бледность кожных покровов, кашель, одышка. Двухсторонняя пневмония прогрессирует с большой скоростью, слышимые хрипы усиливаются с каждым днем. У малышей старше двух лет заболевание развивается после респираторной инфекции. Наблюдается резкое повышение температуры тела (до 40 градусов), кашель, цианоз, одышка. Двухсторонняя пневмония опасна развитием осложнений в виде сепсиса.
- Вялотекущая. Характеризуется воспалением стенок бронхиол. Чаще всего поражает детей до 3-х лет. Проходит без лихорадки, с одышкой и кашлем.
- Атипичная. Появляется при слабом иммунитете под воздействием хламидий и микроплазмы. Чаще всего заболевание провоцирует бесконтрольный прием антибактериальных препаратов совместно со средствами против кашля. В этом случае происходит блокировка процесса отхаркивания мокроты из легких, что способствует развитию заболевания. Пневмония проявляется увеличением лимфатических узлов, потерей аппетита, сильной интоксикацией и головными болями.
Классификация пневмонии
Существует четыре основных классификации воспаления легких у ребенка.
По степени: легкая, средняя, тяжелая и деструктивная (некроз и воспалительные гнойные процессы).
По типу возбудителя:
- Вирусная – вирусы гриппа А и В, кори, ветряной оспы, цитомегаловирус, ротавирус и другие. Характерные симптомы: повышение температуры, сильный озноб, синюшность, лающий кашель, который с течением болезни переходит во влажный, боли в области груди, свистящие хрипы, признаки простуды.
- Бактериальная – воспаление с накоплением гноя в альвеолах. Также делится на несколько подвидов.
- Крупозная – вызывается пневмококком. Начало болезни внезапное. Из характерных для этого вида признаков можно выделить красное лицо, цианоз носогубного треугольника и кончиков пальцев, «ржавую» мокроту.
- Гемофильная палочка – следующий по частоте вид пневмонии. Начало заболевания медленное, вялотекущее, длительная гипертермия, кашель с мокротой гнойного характера, хрипы. Гемофильная палочка присутствует в норме и проявляется при ослаблении иммунитета.
- Клебсиелла – наиболее часто этому виду подвержены младенцы и новорожденные дети. Также, как и предыдущий возбудитель, постоянно присутствует в организме и становится патогенным при снижении иммунной защиты. Температура достигает 40°С, озноб, мокрота вязкая.
- Стафилококк золотистый – течение острое, цвет лица сероватый или синюшный (см. также: как лечить золотистый стафилококк у ребенка: медикаменты и народные средства). Температура может не повышаться, живот вздувается, исчезающий пульс.
- Синегнойная палочка – утренняя лихорадка, развивается остро, одышка, увеличивается ЧСС, цианоз (рекомендуем прочитать: какие нормы ЧД и ЧСС у детей?). Нередко возникает как внутрибольничная инфекция.
- Атипичная – возбудителями являются хламидии, микоплазмы и легионеллы. Тяжело поддается лечению из-за резистентности к антибиотикам.
По локализации:
- сегментарная – воспаляется сегмент легкого, иногда несколько;
- правосторонняя – поражение нижнего отдела правого легкого;
- левосторонняя – течение болезни тяжелее из-за более глубокого проникновения возбудителя (это связано со строением легких);
- очаговая – очаги не более 1 см;
- сливная – при слиянии нескольких очагов;
- двусторонняя – одна из самых тяжелых форм, поражаются оба легких;
- бронхиальная – затрагиваются мелкие ветви бронхиального дерева, возникает как осложнение после бронхита.
По месту заражения:
- внебольничная – появляется в домашних условиях после простуды;
- внутрибольничная – спустя трое суток после госпитализации;
- врожденная – от зараженной во время беременности матери;
- вызванная медицинским вмешательством – после ИВЛ, интубации трахеи.
Казеозная пневмония возникает как осложнение после туберкулеза и проявляется образованием творожистой массы в легких. Это очень опасное состояние.
Лечение пневмонии у ребенка
Если у малыша повышена температура, педиатры назначают постельный режим. Это поможет избежать осложнений. При диагностировании воспаления легких необходимо соблюдать правила, которые помогут быстрее справиться с болезнью. Рекомендуется усиленный питьевой режим, который подразумевает:
- употребление морсов, чаев, минералки, воды для выведения токсинов;
- прием отваров лекарственных трав для улучшения отхаркивания;
- младенцам – частое грудное кормление.
При лечении ребенка необходимо в помещении проводить регулярную влажную уборку, организовывать проветривание. Важная роль отводится:
- диетическому питанию – легким бульонам, протертому мясу, жидким кашам, фруктам, овощам, не рекомендуется заставлять ребенка есть насильно;
- антибактериальной терапии;
- применению лекарственных препаратов для снятия симптомов болезни – кашля, температуры, боли;
- употреблению средств для повышения иммунитета;
- приему витаминов;
- прогулкам при улучшении состояния.
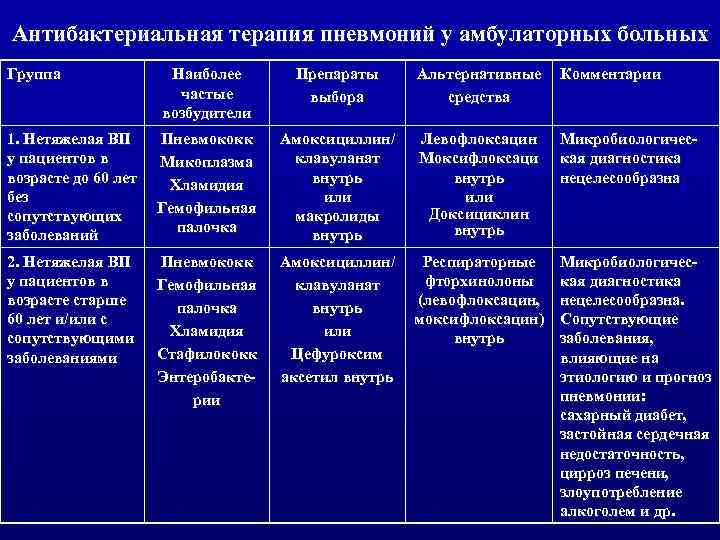
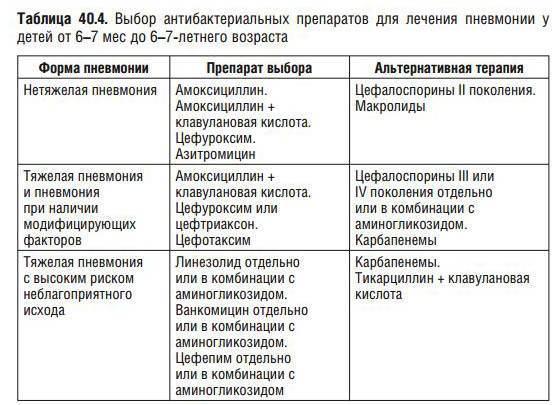
Антибактериальная терапия
Врачи начинают лечение воспалительного процесса немедленно, не дожидаясь получения результатов анализов. Для этого используются антибиотики широкого спектра действия. Препараты применяются в зависимости от тяжести протекания болезни в форме суспензии, инъекций или таблеток. После уточнения возбудителя схема терапии назначается больному индивидуально. При легкой форме заболевания применяют антибиотики пенициллинового ряда:
- Амоксициллин;
- Амоксиклав;
- Ампициллин;
- Флемоксин солютаб.
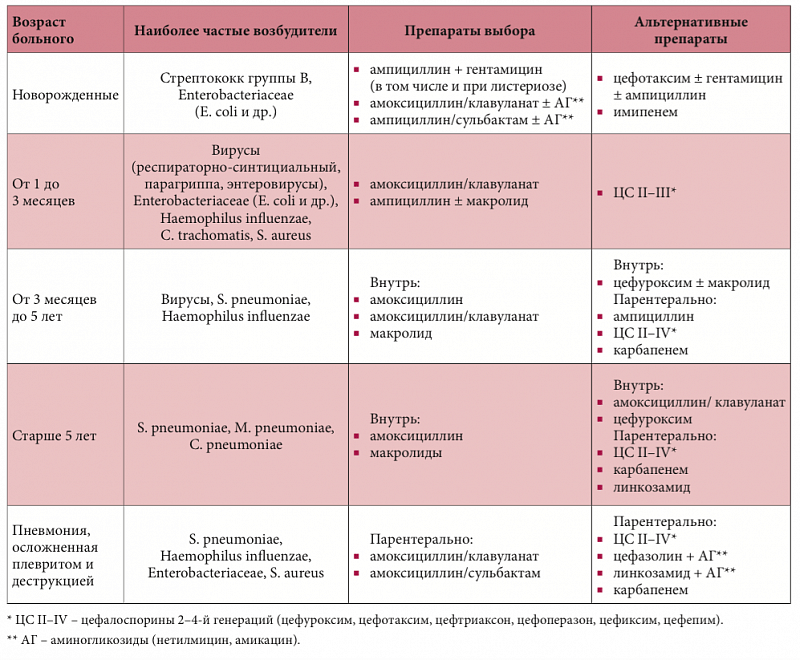
Врачи определяют пациенту продолжительность курса лечения, схему приема лекарства, дозировку в соответствии с его возрастом, состоянием, тяжестью болезни. В зависимости от возбудителя при лечении воспаления легких используют:
Группа антибиотиков | Препараты | Возбудители |
Цефалоспорины | Цефуроксим Цефазолин | грамположительные кокки |
Цефамандол Цефотаксим Цефтриаксон Цефепим | широкий спектр действия |
Для лечения воспалительных процессов в легких педиатры назначают антибактериальные средства, направленные на борьбу с конкретным возбудителем заболевания. При необходимости применяется комбинация лекарств. Рекомендуемые средства:
Группа антибиотиков | Препараты | Возбудители |
Макролиды | Рокситромицин Азитромицин Эритромицин | хламидии стафилококк гемофильная палочка микоплазма |
Карбапенемы | Тиенам Меропенем | энтерококки грамположительные бактерии |
Оксазолидиноны | Линезолид | широкий спектр действия |
Гликопептиды | Ванкомицин |
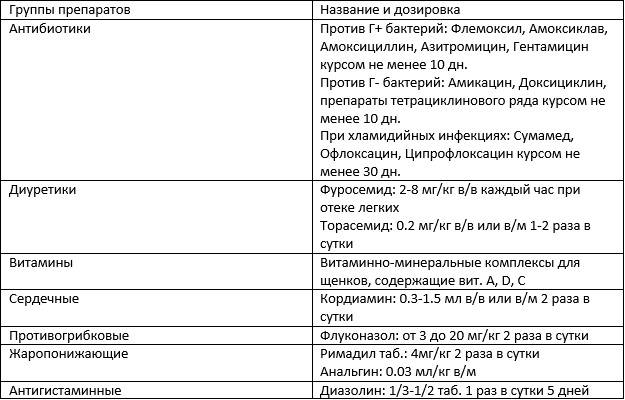
Симптоматическое лечение при пневмонии у детей
Чтобы облегчить состояние ребенка при воспалении легких, необходимо устранить симптомы заболевания. Схема терапии подбирается с учетом течения инфекции, преобладающих признаков. Педиатры используют:
- для противодействия интоксикации организма – инфузионное введение физиологического раствора, Глюкозы, препарата Рингер;
- с целью восполнения объема циркулирующей крови – Реополиглюкин;
- муколитические средства для разжижения мокроты – Бромгексин, Ацетилцистеин, Амброксол – для ингаляций, приема внутрь;
- с целью устранения бронхоспазмов – Беродуал.
Высокая температура – признак сильного иммунитета, организм самостоятельно борется с воспалением. Жаропонижающие средства назначают в зависимости от симптомов:
- Парацетамол, Ибупрофен – в случае фебрильной лихорадки с температурой выше 38,5 градуса; одновременно оказывают обезболивающее действие;
- литическая смесь (растворы Аминазина 2,5%, Пипольфена, при осложненной форме добавляют Анальгин 10%) – при высоких значениях;
- для грудничков – ректальные суппозитории – Нурофен, Цефекон.
Симптоматическое лечение воспаления легких включает при выраженной гипоксии кислородотерапию. Педиатры используют в своей практике:
- иммуностимуляторы на основе интерферона – свечи Виферон, Лаферобион;
- для исключения побочных эффектов от приема антибиотиков – Лактофильтрум, Линекс, Бифиформ;
- энтеросорбенты для вывода токсических продуктов деятельности патогенных микроорганизмов – Смекта, Энтеродез, Энтеросгель.

Симптомы
Клиническая картина зависит от формы патологического процесса. Типичные проявления острого состояния включают в себя следующие моменты:
Кашель. В первые несколько дней — слабый, едва заметный. Затем он существенно усиливается. Выделяется большое количество слизистой или ржавой, гнойной мокроты.
При интенсивном симптоме — с примесями крови. Поскольку мелкие местные сосуды не выдерживают. Кашель отступает спустя несколько недель от начала патологического процесса.
Сохраняется несколько месяцев в качестве остаточного признака перенесенной пневмонии.
- Боли в груди. Интенсивный дискомфорт. Усиливается при физическом воздействии, касании, глубоком дыхании, перемене положения тела, попытках согнуться, любой механической активности. Локализация дискомфорта зависит от точного расположения очага.
- Одышка. Нарушение дыхания, когда удовлетворенности процессом не наступает. Расстройство сопровождается объективными признаками. Ростом частоты дыхательных движений. Обнаружить это состояние можно простым подсчетом.
- Удушье. При тяжелом течении, симптомы пневмонии у ребенка могут включать в себя асфиксию, критические нарушения процесса дыхания. Это смертельно опасно. Удушье проявляется в положении лежа. Ребенок вынужден сидеть, чтобы спать.
- Слабость. Ощущение упадка сил.
- Симптомы общей интоксикации организма. Признаки пневмонии у детей включают в себя проявления вроде головных болей, сонливости, потери аппетита, повышения температуры тела до фебрильных отметок (более 38).
Они неспецифичные, потому не говорят о характере состояния ребенка, а лишь указывают на воспалительный процесс. Точную локализацию, как и происхождение, нужно выяснять.
- Бледность кожи. Изменение оттенка дермы. Результат ишемического процесса, нарушения регулирования сосудистого тонуса.
- Цианоз носогубного треугольника. Посинение области около рта.
У детей младшего возраста — частое срыгивание.
Распознать пневмонию у ребенка при запущенном течении помогут и кардиальные симптомы (признаки со стороны сердца и сосудов).
Например:
- Повышение частоты сокращений органа. ЧСС. Норма зависит от возраста пациента.
- Аритмии других типов. Пропускание ударов, нестабильность работы.
- Боли в груди в системе с одышкой. Признак ишемии и нарастающей коронарной недостаточностью.
Хронические формы в фазе обострения проявляются точно таким же образом. Когда наступает спонтанная или индуцированная ремиссия, симптомы патологического процесса становятся очень вялыми.
Сохраняются такие проявления:
- Слабость. Упадок сил. Ребенок не способен ни играть, ни учиться, ни заниматься привычной активностью. Норовит прилечь и отдохнуть.
- Покашливание. Периодический рефлекс. Развивается на фоне внешних стимулов, раздражителей. Изменения температуры воздуха, прочих моментов.
- Трудности с дыханием. Одышка при интенсивной физической нагрузке.
Остаточные симптомы воспаления легких в детском возрасте не проходят, если не провести дополнительное лечение антигистаминными, препаратами группы бронхолитиков.
Вопрос сугубо индивидуальный. Решать его должен врач-пульмонолог. Или, как минимум, педиатр.
Отдельного внимания заслуживают атипичные формы воспаления легких: cостояние включает в себя признаки пневмонии без температуры: кашель, одышку, выделение мокроты и прочие.
Лечение вирусной и грибковой пневмонии у детей
Могут формировать воспаление легких некоторые вирусы – это типично для аденовирусной, парагриппозной и гриппозной инфекции. Лечение вирусной пневмонии осложнено, и зачастую к ней быстро присоединяется вторичный микробный компонент. В этом случае применимы противогриппозный гамма-глобулин и прием антибиотиков такого же типа, как при микробной пневмонии.
Важно
Если же это пневмония в результате заражения вирусом гриппа типа А (особенно свиной и птичий штаммы), показано применение противовирусных препаратов нового поколения – это Тамифлю или Реленза. Лечат подобные пневмонии в силу их высокой опасности и склонности к осложнениям только в стационаре. Препараты вводить нужно на протяжении первых двух суток от начала болезни, тогда они смогут оказать необходимый в отношении вирусов эффект.
 При наличии пневмонии вирусного происхождения, которую спровоцировали ветряная оспа или цитомегаловирус, назначаются препараты Ацикловира в инъекциях для достижения быстрого эффекта и максимальных концентраций. Дополняют лечение препараты интерферона и индукторы его синтеза эндогенно.
При наличии пневмонии вирусного происхождения, которую спровоцировали ветряная оспа или цитомегаловирус, назначаются препараты Ацикловира в инъекциях для достижения быстрого эффекта и максимальных концентраций. Дополняют лечение препараты интерферона и индукторы его синтеза эндогенно.
Опасны для детей атипичные пневмонии, возбудителями которых становится специфическая флора. К этой группе относят – микоплазмы и хламидийную инфекцию, а также лигионеллезную пневмонию. Данные возбудители имеют специфику в развитии воспаления легких и течении инфекции, относятся к внутриклеточным паразитам, в силу чего возникают сложности в воздействии на них антибиотиками. Поэтому зачастую в их лечении назначают специфические группы антибиотиков, которые применимы для тяжелых форм пневмоний, в комбинации с иммуномодулирующими, противовирусными и противовоспалительными средствами. Проводят лечение, заставляющее возбудителей покидать пораженные клетки, затем уже подвергая их воздействию антибиотиков. Лечение проводят в стационаре, дополняя его нередко химиотерапевтическими препаратами внутривенно, и контролируют эффективность, корректируя лечение по мере необходимости.
Грибковые пневмонии и пневмоцистные (это грибки, относящиеся к группе патогенных или же условно-патогенных возбудителей) лечатся за счет применения препаратов противогрибкового действия, антибиотики при данных видах воспаления запрещены, они только ухудшат ситуацию. Применяют растворы специфических мощных противогрибковых средств в сочетании с ингибиторами фолиевой кислоты, вводят клиндамицин.
Паразитарные пневмонии, вызванные инфицированием гельминтами, лечат комплексно с применением в качестве основы противопаразитарных препаратов в возрастных дозировках, кроме того, применяют иммуностимулирующие и противовоспалительные препараты.
Как защитить ребенка от вирусной пневмонии в школе и детском саду
Вирусная пневмония может быть опасной и легко передаваемой, особенно в местах массового скопления людей, таких как школы и детские сады
Чтобы защитить своего ребенка, следует принимать некоторые меры предосторожности
1. Вакцинация. Вакцинация является одним из наиболее эффективных способов защитить ребенка от вирусной пневмонии. Обратитесь к своему врачу, чтобы узнать, какие вакцины рекомендованы для вашего ребенка.
2. Регулярное мойка рук. Вирусная пневмония передается через капли кашля и чихания. Регулярное мытье рук с мылом и водой помогает снизить риск передачи инфекции.
3. Избегайте болезненных детей. Во время эпидемий пневмонии в школе или детском саду, избегайте контакта с детьми, которые уже болеют. Это поможет снизить риск заражения.
4. Поддерживайте здоровый режим
Следуйте здоровому режиму дня, питайте своего ребенка правильным и сбалансированным питанием, уделяйте внимание физической активности и отдыху. Это поможет укрепить иммунитет ребенка и снизить риск заражения
5. Регулярное проветривание помещений. Вирусы могут находиться в воздухе подозрительно долго. Проветривание помещений помогает удалить из воздуха болезнетворные микроорганизмы и снизить риск заражения.
Соблюдение этих простых мер предосторожности поможет защитить вашего ребенка от вирусной пневмонии
Поводы для госпитализации ребенка
Госпитализация при воспалении легких проводится по следующим показаниям:
- Дети до 3 лет;
- Осложненное течение болезни;
- Дыхательная недостаточность;
- Нарушение кровоснабжения;
- Внутриутробное недоразвитие ребенка и малая масса;
- Врожденные пороки развития;
- Неблагоприятный социальный статус семьи;
- Наличие хронических болезней.
Стационарно ребенку назначаются на начальных этапах антибактериальные средства широкого спектра действия (цефтриаксон, аугментин, сумамед, цефазолин, супракс), симптоматические средства (беродуал, амброксол). Одновременно проводится общее укрепление организма.
В условиях специализированного отделения проще провести электрофорез с димексидом, ингаляции противовоспалительных веществ, инъекции витаминов.
Для предотвращения инфицирования окружающих детей, ребенка помещают в отдельный бокс для исключения перекрестного инфицирования. При средней или тяжелой степени болезни вместе с малышом должна находиться мать.
Важно проводить санацию места пребывания больного ртутно-кварцевой лампой, регулярное проветривание помещений и выполнение санитарно-гигиенических процедур. Стандарт ведения пневмонии в стационарных условиях требует помещения детей при наличии осложнений в хирургическое отделение (при наличии очагов разрушения ткани)
Таким пациентам может потребоваться срочное оперативное вмешательство
Стандарт ведения пневмонии в стационарных условиях требует помещения детей при наличии осложнений в хирургическое отделение (при наличии очагов разрушения ткани). Таким пациентам может потребоваться срочное оперативное вмешательство.
Принимать сумамед, аугментин или колоть цефтриаксон (цефазолин), супракс они могут и в хирургических палатах, но протокол клинического лечения требует, чтобы пациент всегда был готов к оперативному вмешательству при наличии у него абсцессов, гнойных плевритов.
Сроки пребывания в хирургии определяются динамикой состояния больного. Если деструктивный очаг легких быстро рубцуется, его переводят обратно в педиатрическое отделение для дальнейшего наблюдения и лечения.
Помощь детям с диагностированной скрытой пневмонией
Что такое пневмония, воспаление легких?
Пневмония (или воспаление легких) – воспалительное заболевание с поражением легких. Тяжелая пневмония является наиболее распространенным диагнозом тяжелой формы COVID-19.
Существует несколько разновидностей пневмонии:
- Бактериальная пневмония – причиной чаще всего являются бактерии стрептококка;
- Вирусная пневмония, спровоцированная вирусной инфекцией, короновирусом, например, или вирусом гриппа;
- Аспирационная пневмония – связанная с попаданием инородного тела в легкие, например кусочка пищи, который приводит к воспалению;
- Грибковая пневмония, вызванная поражением легких грибком, например Coccidioides.
Вне зависимости от типа симптомы имеют схожий характер.
Этиология пневмонии
Пневмония – инфекционное поражение интерстициальной ткани лёгкого, сопровождающееся развитием дыхательной недостаточности. Чаще всего пневмония возникает у детей в виде осложнения респираторных заболеваний. А непосредственно причинами возникновения являются в основном вирусы. Это вирусы парагриппа, аденовирусы, рино- и реовирусы.
Вирусы «готовят» эпителиальные клетки к проникновению и воздействию бактерий. Поэтому осложнения при ОРЗ носят бактериальный характер. Возбудителями чаще выступают пневмококки, гемофильная палочка, золотистый стафилококк и синегнойная палочка. Но нередко пневмонии у детей возникают непосредственно при вирусном поражении ткани лёгкого, например при поражении вирусом гриппа.
Наличия микробных агентов недостаточно для развития данного серьезного заболевания. Необходимо сочетание факторов, способствующих развитию заболевания лёгких. В детском возрасте это нарушение режима дня, характера питания, изменения психоэмоционального статуса. Необходимо добавить и такие состояния, как аномалии конституции, анемии, пороки развития внутренних органов.
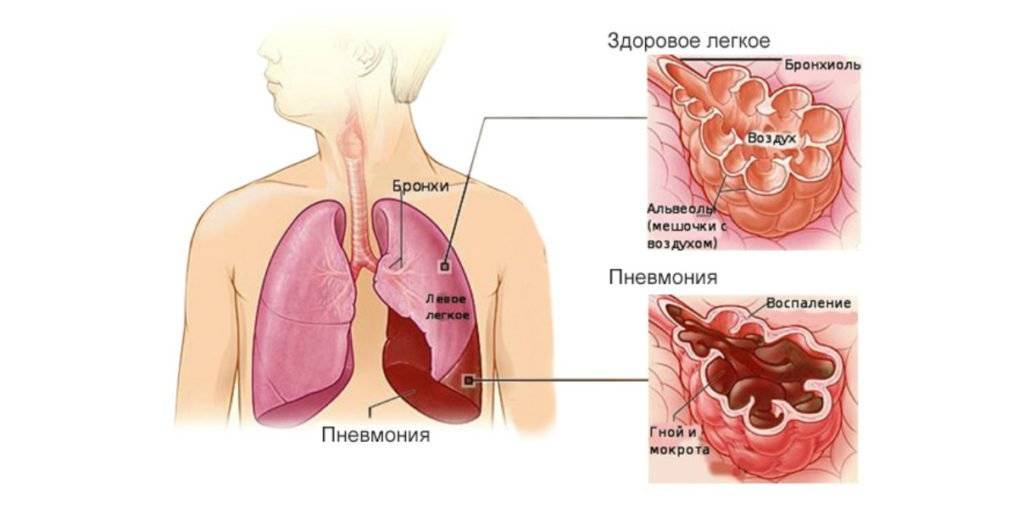
Дети раннего возраста наиболее подвержены риску развития пневмонии. Обусловлено это анатомо-физиологическими особенностями: конечные бронхиолы содержат мало мышечного компонента, в основном это эластические волокна.
Следовательно, бронхиолы спадаются и образовавшийся секрет не может протолкнуться выше по дыхательным путям. Он остаётся, вызывая ателектазы (спадение легких) и способствуя гнойному воспалению.
У детей также несовершенен иммунный ответ на инфекционные агенты – недостаточная выработка интерферонов и иммуноглобулинов (в частности класса А) дыхательных путей. Соответственно, инфекция с верхних отделов легко распространяется в нижние отделы.
В детском возрасте также частым пневмониям способствует и широкий и короткий просвет дыхательных путей.
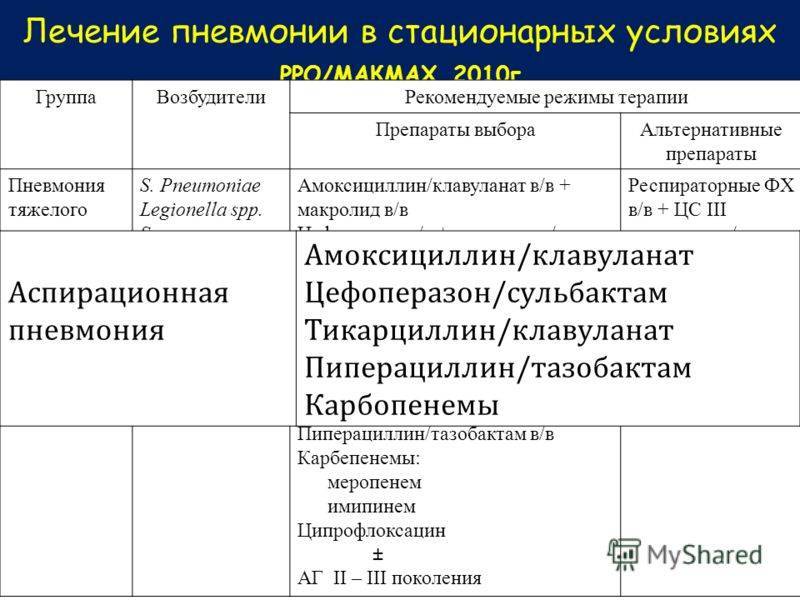
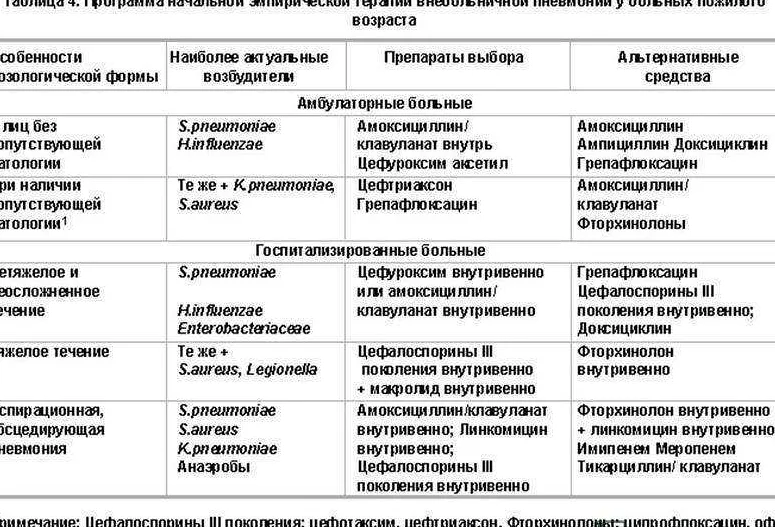
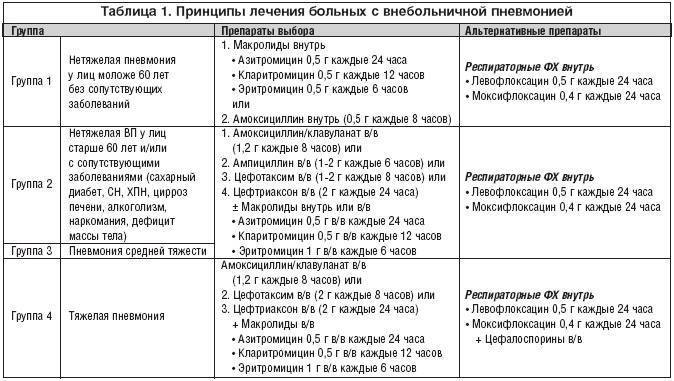
Лечение пневмонии
При нетяжелой пневмонии нет необходимости в госпитализации молодых больных без сопутствующих заболеваний, но ослабленные пожилые пациенты с хроническими болезнями сердечно-сосудистой системы или хронической обструктивной болезнью лёгкого должны госпитализироваться, поскольку у них высока вероятность развития осложнений: абсцесса лёгкого, воспалительного плеврита, острой дыхательной недостаточности и даже сепсиса.
Обязательно назначаются антибиотики, разработаны стандартные режимы, показавшие максимальную эффективность при небольшом числе нежелательных реакций. При тяжёлом воспалении лёгких лечения начинают с внутривенного введения антибиотиков, через несколько дней при нормализации состояния больного переводят на приём лекарств внутрь. Во всех остальных случаях антибиотики лучше принимать в таблетированной форме. Лечение завершается через 3 суток после нормализации температуры, в общей сложности на терапию может уйти неделя, при тяжёлой пневмонии проводится 10-дневное лечение.
В настоящее время с целью профилактики используются пневмококковая и гриппозная вакцинация, и после гриппа или респираторной вирусной инфекции пневмонии развиваются много реже.
Остались вопросы? Получите консультацию по телефону: +7 (495) 120-08-07.
Как выбрать лекарство от кашля
Чтобы правильно выбрать лекарство от кашля, важно для начала понять его природу. Подбор препаратов осуществляется с учетом следующих обстоятельств:
- тип кашля — продуктивный/сухой
- наличие/отсутствие мокроты;
- Причина кашля — лор-заболевание, аллергия итд.
Лечение сухого кашля
Что такое сухой кашель? Его ещё называют непродуктивным. Характеризуется значительной сложностью отхождения мокроты, её скудным количеством или вовсе отсутствием при кашле. На данном этапе лечение будет направлено на то, чтобы сделать кашель продуктивным и способствовать разжижению и отхождению мокроты. Важный момент заключается в том, чтобы не подавить рефлекс, иначе густая и вязкая мокрота, которая не смогла выйти из легких и бронхов станет причиной серьезных осложнений.
Чем лечить: препараты синекод, линкас, сироп гербион, сироп доктор Мом.
Избавиться от сухого кашля и сделать его продуктивным помогут небулайзер для ингаляций с лекарствами. Такая процедура очень эффективна в лечении сухого кашля. Действие лекарств, введенных в организм с помощью прибора, начнется быстрее и препарат попадет точно в очаг. В основном для небулайзера подойдут: физраствор, совместное применение физраствора и лекарственных растворов (беродуал, пульмикорт — по рекомендации специалиста)
Лечение кашля с мокротой
- Ацетилцистеин — это вещество эффективно разжижает слизистый секрет, оказывает противовоспалительное действие. Препараты на основе ацетилцистеина наиболее часто применяются для лечения сухого кашля, не более 7 дней. Чем лечить: АЦЦ, Флуимуцил, Викс Актив
- Амброксол — эффективное вещество, которое применяется при лечении сухого кашля. Чем лечить: Лазолван, Амбробене, Амброксол, Флавамед.
- Карбоцистеин — средства с ним улучшают эластичность вязкого секрета, ускоряют срок его отхождения, переводят сухой кашель во влажный. Чем лечить: Либексин; Флюдитек; Бронхобос; Флуифорт.
- Бромгексин – помимо разжижающего мокроту действия оказывает слабый секретомоторный эффект. Чем лечить: Бромгексин; Бронхосан; Солвин.
Лечение аллергического кашля
При аллергической реакции кашель отличается спазмическим характером, сухость и продуктивностью. Иногда срывается на “лай”, может быть с небольшим количеством мокроты. Возникает при контакте с аллергеном, при длительном его воздействии, в вялотекущем состоянии может перерастать в астму. Такой кашель может быть затяжным и вводить человека в заблуждение, провоцируя бесполезное медикаментозное лечение
Важно понять природу кашля и вовремя начать лечение. Для устранения аллергического кашля подойдут антигистаминные препараты: эриус, зиртек, цетрин, телфаст
Симптомы пневмонии
Симптомы, предшествующие пневмонии, аналогичны симптомам других респираторных заболеваний, поэтому изначально может быть диагностирован грипп. Однако симптомы сильно различаются по степени тяжести.
Основные и наиболее частые симптомы пневмонии:
- лихорадка и озноб;
- боль в груди;
- затрудненное дыхание;
- хрипы;
- кашель;
- откашливание слизи;
- мышечные боли;
- слабое место;
- чувство разбитости и слабости.
Однако в зависимости от типа пневмонии симптомы могут различаться. Так, при атипичной пневмонии также наблюдаются рвота и диарея, а при бактериальной пневмонии обычно первым появляется насморк. Никакие признаки пневмонии не следует недооценивать как можно скорее и обратитесь к врачу. Пневмония у детей имеет симптомы, аналогичные симптомам у взрослых, но обычно протекает гораздо тяжелее.