Обследования
После того, как женщина с подозрением на угрозу выкидыша, попадает к врачу, тут же начинают обследование. Первым делом ее осмотрит гинеколог. На гинекологическом осмотре можно определить тонус матки и состояние шейки. Затем назначают ультразвуковое исследование, которое покажет состояние плода и плаценты, а также особенности строения матки, если таковые не были выявлены до зачатия.
Не менее важно сделать анализ крови. Необходимо определить количество прогестерона и мужских половых гормонов, а также гормонов щитовидной железы
Обязательно проводятся анализы на всевозможные инфекционные заболевания, и, конечно же, на наличие антител к хорионическому гонадотропину.
Все эти действия направлены на то, чтобы выявить причину угрозы выкидыша и выбрать лечение.
Как пережить выкидыш: советы психолога
Женщине не стоит держать в себе эмоции. Нужно выговориться, выплакаться. Лучшим собеседником может стать партнер, который переживает не меньшее горе. Сочувствующие собеседники бывают среди родственников, близких друзей. Существуют специальные группы поддержки, состоящие из людей, переживших такие же ситуации.
Можно обратиться к психологу. Главное найти специалиста, с которым будет комфортно и просто общаться. Он поможет решить множество проблем. Например, когда женщина говорит – боюсь заниматься сексом, боюсь снова потерять ребенка.
Со временем, если не удерживать горе в себе, дать ему выход, найти среди окружающих сочувствие, понимание и поддержку, чувство потери, опустошенности и вины проходит. Становится возможным жить дальше и планировать новую беременность.
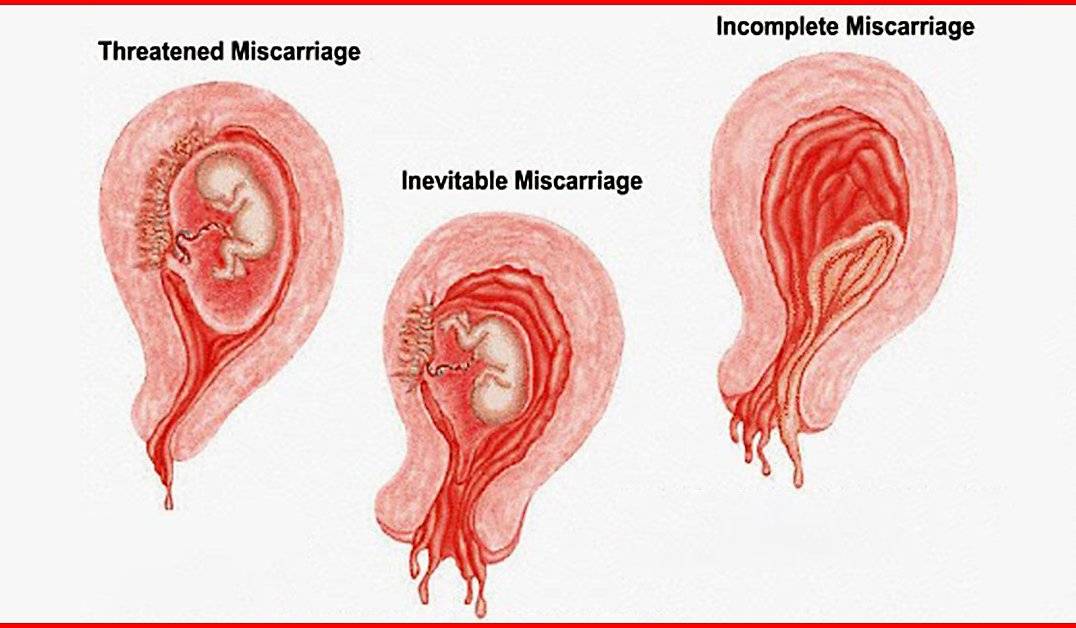
Стадии самопроизвольного аборта
Существует несколько этапов развития выкидыша:
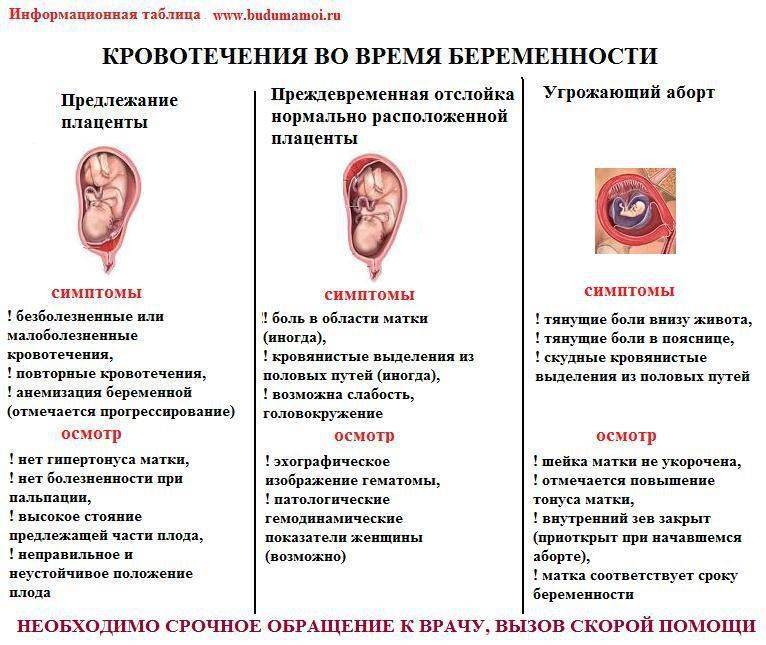
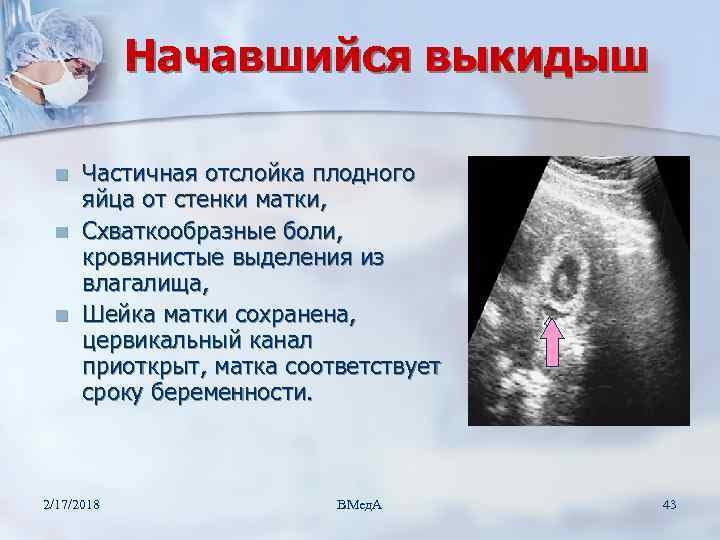
Начавшийся выкидыш характеризуется нерегулярными схваткообразными болями, локализованными в нижней части живота, появлением умеренных кровянистых выделений.
Возможно незначительное повышение температуры. При осмотре можно определить: матка увеличена согласно сроку беременности, шейка матки размягчена, цервикальный канал приоткрыт.
Выкидыш в ходу сопровождается обильным кровотечением, регулярными интенсивными схваткообразными болями внизу живота.
Также определяется открытие шейки матки, в цервикальном канале можно увидеть отслоившееся плодное яйцо, плацентарную ткань.
Для завершившегося выкидыша характерно выделение плода и плодных оболочек, прекращение схваткообразных болей, уменьшение кровотечения.
При осмотре: размеры матки не соответствуют сроку беременности (меньше, чем должны быть), матка сокращается, плотная, цервикальный канал шейки может быть закрыт.
Классификация замершей беременности
При замершей беременности диагноз ставят (или подтверждают, если выкидыш уже начался) по результатам УЗИ. Исследование может показать анэмбрионию или гибель плода. Между этими ситуациями есть разница:
- Анэмбриония — это патология, при которой внутри плодного яйца нет эмбриона, он не был сформирован или перестал расти до пятой недели.
- Гибель плода — нарушение, при котором эмбрион сначала формировался нормально, но затем перестал расти⁴.
Если эмбрион погиб на раннем сроке, при ультразвуковом исследовании будут видны сгустки, его фрагменты. Если на УЗИ видно пустое плодное яйцо, это не всегда является анэмбрионией — иногда так же выглядит нормальный плод на очень раннем сроке.
Пузырный занос
Пузырный занос — нарушение во время беременности, при котором плод погибает. Патология развивается, если в оплодотворении участвует яйцеклетка без гаплоидного ядра или сразу два сперматозоида. Состав хромосомного набора при пузырном заносе оказывается нарушенным. В норме оболочка плода (хорион) имеет ворсинки, с помощью которых она прикрепляется к эпителию матки. При пузырном заносе на месте ворсинок образуются пузырьки, заполненные жидкостью (рис. 1). Если при этом ткани эмбриона отсутствуют, пузырный занос называют полным. Если эмбрион или ткани эмбриона частично сформированы, пузырный занос является неполным.
Пузырный занос может развиваться:
- при нарушениях во время оплодотворения;
- после выкидыша из оставшихся в матке клеток;
- после доношенной беременности из оставшихся в матке клеток.
Пузырный занос является одним из вариантов гестационной трофобластической болезни, при которой клетки аномально растут и быстро делятся, формируя опухоли. В 80% случаев они доброкачественные. Пузырный занос удаляют, а затем обязательно продолжают наблюдение (анализ крови на ХГЧ, УЗИ органов малого таза) в течение 6-12 месяцев, чтобы убедиться, что не образовалась злокачественная опухоль.
На начальной стадии пузырный занос сложно отличить от нормальной беременности: женщина чувствует симптомы токсикоза, а ее живот растет. Сначала есть только небольшие различия: тошнота и слабость могут оказаться очень сильными, а живот может расти слишком быстро. Позже начинается вагинальное кровотечение, при котором вместе с кровью выходят плотные сгустки. Обычно это происходит между 4 и 12 неделями. Если начинается кровотечение, нужно срочно обратиться к врачу.
Женщине, перенесшей пузырный занос, необходимо пройти обследование, а затем наблюдаться у врача
Важно убедиться, что содержимое матки удалено полностью, нет инфекции, воспаления. Чтобы проверить, не распространился ли занос на другие органы, проводят рентген или КТ органов грудной клетки, малого таза, живота, головного мозга. Даже при хороших результатах исследования после пузырного заноса нежелательного беременеть в течение полугода
При наступлении следующей беременности на ранних сроках нужно пройти УЗИ, чтобы убедиться, что плод развивается нормально⁵
Даже при хороших результатах исследования после пузырного заноса нежелательного беременеть в течение полугода. При наступлении следующей беременности на ранних сроках нужно пройти УЗИ, чтобы убедиться, что плод развивается нормально⁵.
Причины
Ряд гормонов отвечают за процесс прерывания беременности (окситоцин, желтое тело). На изгнание плода из матки влияют следующие факторы:
- развитие инфекционных процессов и воспалений;
- активное и пассивное курение;
- сильные пищевые отравления;
- гормональные нарушения;
- неоднократность проведения абортов;
- проживание в местах с неблагоприятной экологией;
- плохая наследственность.
Неполный аборт — нечастое осложнение, от общего количества абортов эта часть случаев занимает не более 4%. Чем раньше он будет выявлен, тем выше шансы женщины на скорое возвращение к привычному для себя образу жизни и полное выздоровление.
Статьи о прерывании беременности:
- Абортивные таблетки
- Как проходит прием гинеколога
- Хирургический аборт
- Диагностика половых инфекций у женщин
- Диагностика гинекологических заболеваний
- Лечение женских заболеваний
- УЗИ малого таза
- Вакуумный аборт
- Обследование перед абортом
- Медикаментозный аборт
- Аборт на ранних сроках
- Аборт на поздних сроках
- Внутриматочная спираль
Причины возникновения выкидышей в раннем сроке
Хотя точная причина выкидыша может быть установлена не во всех случаях, но есть наиболее частые причины и факторы риска, которые могут приводить к самопроизвольным абортам. К ним относят:
- Хромосомные и генные патологии
- Мутации половых клеток
- Иммунологические факторы
- Аномалии строения матки и гениталий
- Опухолевые процессы, инфекционные поражения матки, яичников
- Гормональные сбои, дефицит половых гормонов
- Патологии эндокринных органов (надпочечники, щитовидная железа, гипофиз)
- Инфекционные заболевания (как острые, так и обострения хронических), скрытые инфекции
- Тяжелые соматические патологии матери (пороки сердца, гепатиты, диабет)
- Травматические воздействия, несчастные случаи
- Прием лекарственных препаратов и растений, отравления ядами, токсинами
- Неустановленные факторы.
 Так, на первом месте стоят тяжелые хромосомные или генетические «поломки» в половых клетках отца или матери, приводящие к формированию дефектного зародыша. В эту же группу можно отнести мутации в половых клетках, приводящие к формированию у зародыша грубых пороков развития, несовместимых с жизнью. Обычно такие беременности прерываются в сроке до 8 недель гестации, а нередко еще раньше, и женщина воспринимает их как задержку менструации. Хотя это звучит жестоко, но таким образом природой, за счет естественного отбора, отсеиваются изначально нежизнеспособные или больные дети. Однако, такой механизм отбора срабатывает не всегда.
Так, на первом месте стоят тяжелые хромосомные или генетические «поломки» в половых клетках отца или матери, приводящие к формированию дефектного зародыша. В эту же группу можно отнести мутации в половых клетках, приводящие к формированию у зародыша грубых пороков развития, несовместимых с жизнью. Обычно такие беременности прерываются в сроке до 8 недель гестации, а нередко еще раньше, и женщина воспринимает их как задержку менструации. Хотя это звучит жестоко, но таким образом природой, за счет естественного отбора, отсеиваются изначально нежизнеспособные или больные дети. Однако, такой механизм отбора срабатывает не всегда.
Среди иммунологических факторов ведущим в формировании привычных выкидышей раннего срока может становиться антифосфолипидный синдром. Это иммунная агрессия против собственных белков тела, при беременности активизирующаяся и приводящая к нарушению кровообращения в области матки и плода. При нем типичны выкидыши в сроки до 12 недель, и именно его исключают первым при обследовании женщин после прерывания беременности в раннем сроке.
Аномальное строение матки может нарушать нормальный процесс имплантации зародыша, он располагается в неудобном для развития беременности месте, из-за чего погибает и отторгается организмом. Наиболее вероятно подобное при двурогой, седловидной или однорогой матке, при наличии внутри нее перегородок. Не менее сильно могут влиять эндометриоз матки или миомы, они приводят к деформации органа и проблемам с качественной имплантацией зародыша.
Гормональные влияния, инфекции, болезни
 По данным исследований недостаточность яичников и сниженный уровень прогестерона может приводить к невынашиванию беременности. Это связано со второй фазой цикла, формированием желтого тела яичника на месте выхода яйцеклетки и продукцией этим органом прогестерона. Обычно это сочетается с проблемами в работе гипофиза, изменениями в яичниках органической природы (поликистоз, склероз) или негативным влиянием патологий щитовидной железы или надпочечников. Многие специалисты говорят о том, что нет четкой зависимости между сниженным уровнем прогестерона и угрозой выкидыша.
По данным исследований недостаточность яичников и сниженный уровень прогестерона может приводить к невынашиванию беременности. Это связано со второй фазой цикла, формированием желтого тела яичника на месте выхода яйцеклетки и продукцией этим органом прогестерона. Обычно это сочетается с проблемами в работе гипофиза, изменениями в яичниках органической природы (поликистоз, склероз) или негативным влиянием патологий щитовидной железы или надпочечников. Многие специалисты говорят о том, что нет четкой зависимости между сниженным уровнем прогестерона и угрозой выкидыша.
Половые инфекции и заражение вирусами, микробами или грибковой флорой может угрожать беременности. При высокой температуре и синдроме интоксикации страдает зародыш, что может привести к сокращению маточных стенок и отторжению плода.
Важно
Потенциально опасными могут быть любые инфекционные болезни в первом триместре. Но есть среди них те, что грозят уродствами и выкидышами сильнее остальных. К ним относят грипп, краснуху, бруцеллез, токсоплазмоз, листериоз и некоторые иные. Они способны проникать через плаценту в тело зародыша, приводя к его гибели. Иногда плод выживает, но может родиться с грубыми врожденными пороками в своем развитии.
Некоторые тяжелые патологии материнского организма могут быть причиной прерывания беременности в силу того, что она будет чрезмерной нагрузкой в условиях болезни или провоцирует обострения. Так, наиболее опасны диабет, гипертиреоз и микседема, аутоиммунные патологии и проблемы свертывания.
Прием некоторых лекарств приводит к формированию эмбриотоксических или тератогенных эффектов (гибель или уродства плода), что запускает механизм отторжения плодного яйца и выкидыш. Аналогичным образом ситуация складывается при отравлениях, токсикозах и наличии вредных привычек (прием алкоголя или курение, в том числе и электронных сигарет).
Самыми редкими причинами прерывания беременности будут травмы, операции в области брюшной полости и психогенные причины (стресс, невроз, депрессия).
Лечение позднего выкидыша
Терапевтическая тактика при самопроизвольном аборте зависит от его формы. При наличии угрозы выкидыша рекомендовано медикаментозное лечение и охранительный режим с отказом от физической активности и половых отношений. Пациентке назначают:
- Гормональные препараты. Особенно эффективно применение гестагенов в сочетании с витамином Е.
- Спазмолитики. Препараты позволяют понизить тонус миометрия и, соответственно, уменьшить болевые ощущения.
- Метилксантины. Медикаменты этой группы расслабляют миометрий, снижают риск тромбоза, улучшают кровообращение в тканях матки и плаценте.
- Успокоительные средства. Для уменьшения психологического напряжения, испытываемого беременной, используют препараты магния, отвар пустырника или валерианы.
После устранения угрозы позднего прерывания беременности дальнейшее ведение пациентки зависит от того, какие причины спровоцировали это состояние. При обнаружении истмико-цервикальной недостаточности на шейку матки накладываются швы или во влагалище устанавливается разгрузочный акушерский пессарий (кольцо Мейера). Тактика лечения выявленных гинекологических и сопутствующих заболеваний должна учитывать особенности назначения различных групп препаратов при беременности. Ведение беременной при диагностике внутриутробного инфицирования плода или хромосомных аберраций определяется видом возбудителя и генетических аномалий.
Поздний неполный аборт — прямое показание для оказания неотложной хирургической помощи, позволяющей избежать значительной кровопотери. В таких случаях остатки плодного яйца удаляются пальцами, кюреткой или вакуум-аспиратором. Параллельно назначается капельница с окситоцином. При вероятном полном аборте на 13-16 неделе беременности рекомендуется УЗИ-контроль и выскабливание матки при обнаружении в ее полости децидуальной ткани и элементов плодного яйца. Если выкидыш произошел на более позднем гестационном сроке, и матка хорошо сократилась, можно обойтись без выскабливания.
Тактика ведения пациентки при несостоявшемся выкидыше и погибшем плоде зависит от сроков беременности. До 16 недели плодное яйцо удаляется инструментальными методами, при большем сроке медикаментозно стимулируется родовая деятельность. С этой целью интраамниально вводят раствор хлористого натрия, назначают антипрогестагены и простагландины. После перенесенного самопроизвольного аборта показана противоанемическая и превентивная антибактериальная терапия. Больным с резус-отрицательной кровью рекомендовано введение антирезус-иммуноглобулина.
Как снизить риск угрозы выкидыша?
Еще до зачатия ребенка будущим родителям следует позаботиться о прохождении полного медицинского обследования. Это обезопасит от различных генетических патологий. Следует помнить, что многие лекарственные препараты – угрожающий фактор для развития ребенка.
Аккуратно и своевременно следует принимать противозачаточные таблетки
По неосторожности можно пропустить прием и, не заметив, как наступила беременность, принимать препарат дальше. Последствия для плода в этом случае будут крайне неблагоприятными. Кроме того, стоит быть осторожными с фитопрепаратами и разными травами
Во время вынашивания ребенка их лучше не употреблять вовсе
Кроме того, стоит быть осторожными с фитопрепаратами и разными травами. Во время вынашивания ребенка их лучше не употреблять вовсе.
Если у плода есть какие-либо генетические нарушения, вряд ли ему можно чем-то помочь. Но позаботиться о том, чтобы таких нарушений не возникало, возможно. Для этого необходимо соблюдать некоторые правила, а именно:
сохранять хорошее настроение, избегать стрессов;
соблюдать принципы правильного питания, чтобы снабдить плод всеми необходимыми для правильного развития микроэлементами;
отказаться от вредных привычек;
уделять внимание физическим нагрузкам, держать себя в тонусе, следить за своей физической формой;
регулярно посещать лечащего врача.
Если соблюдать все рекомендации и придерживаться предписаний врача, беременность будет протекать без осложнений.
Для сохранения беременности (препараты, назначаемые при угрозе прерывания беременности).
Угроза потери беременности может возникнуть на любом сроке. На ранних сроках такое состояние называется «угрожающий ранний выкидыш», во II триместре (с 13 до 21 недели) — «угрожающий поздний выкидыш», (с 22 до 37 недели) — «угрожающие преждевременные роды» .
Сохраняющая терапия многокомпонентна. Назначение ее на разных сроках беременности имеет свои особенности.
К самым распространенным препаратам, назначаемым на любых сроках беременности относятся спазмолитики (но-шпа, папаверин) и содержащие соли магния (лактат магния — «Магне В6», раствор сульфата магния), которые хорошо сочетаются между собой, усиливая тем самым эффект от лечения.
Но-шпу, на амбулаторном этапе лечения, назначают в виде таблеток, в стационаре — в виде внутримышечных инъекций. Папаверин используют чаще всего в виде ректальных свечей.
Одним из лечебных эффектов препаратов солей магния является расслабляющее воздействие на мускулатуру матки, успокоительное. На амбулаторном этапе лечения часто назначают таблетированные формы — препарат «Магне В6». Раствор сульфата магния назначается обычно внутривенно капельно. Лечение проводится в условиях стационара.
В первом триместре беременности, пока не завершился период формирования плаценты, для поддержания слизистой оболочки матки в состоянии, необходимом для развития плодного яйца, снижении возбудимости гладкой мускулатуры матки и маточных труб очень часто назначают гормональные препараты — гестагены. К таким относят прогестерон («Утрожестан» — назначают для приема внитрь или в агинально) и его аналоги («Дюфастон» — в виде таблеток). Препараты прогестерона хорошо сочетаются со спазмолитиками. При назначении небольших суточных дозировок для предотвращения усиления явлений раннего токсикоза, лучше их принимать на ночь.
Прогестерон является гормоном желтого тела. Очень часто при наличии недостаточности лютеиновой фазы (фазы желтого тела) прием препаратов прогестерона начинают еще на этапе планирования беременности, в циклах стимуляции овуляции, искуственной инсеминации, в циклах ЭКО и продолжают в течении всего первого триместра беременности с коррекцией доз.
С 18-ой недели беременности для сохраняющей терапии часто назначают гинипрал, который относится к средствам, расслабляющим мускулатуру матки (токолитикам), блокаторы кальциевых каналов — верапамил.
Гинипрал хорошо сочетается с верапамилом (верапамил претотвращает побочные действия гинипрала: ощущение сердцебиений, чувство перебоев в работе сердца и др.), препаратами магния, спазмолитиками. Отмену препараты обычно проводят постепенно, снижая дозу.
Известно, что ионы кальция активно участвуют в передачи нервно-мышечных импульсов. При блокаде кальциевых каналов происходит расслабление гладких мышц, в том числе и мускулатуры матки. Поэтому при угрозе прерывания, начиная с 18 недели беременности часто назначают верапамил. Отмену препарата также осуществляют постепенно.
В этой статье мы раскрывали тему: “как сохраняют беременность при угрозе”.
- Беременность 17 недель: шевеления ребенка – признак нормального развития – как часто ребенок должен шевелиться на 17 неделе беременности
- Как определить беременность до задержки месячных? | – как узнать беременность до задержки
- На какой день начинает тошнить при беременности – когда начинает тошнить при беременности на какой неделе
- Как определить беременность на ранних сроках или как узнать все самой – как определить беременность на ранних
- Как определить беременность по температуре? – как определить беременность по температуре
- Как протекает нормальная беременность на ранних и поздних сроках – как узнать что беременность протекает нормально на ранних сроках
- Болит Ли Живот На Ранних Сроках Беременности Как Перед Месячными – ноет живот как перед месячными при беременности на ранних сроках
- КТГ при беременности – расшифровка, норма, кардиотокография плода – как расшифровать ктг при беременности
- Осмотр гинеколога в 14 лет – как гинеколог осматривает девочек
- Как избавиться от отеков при беременности на поздних сроках, варианты лечения – отеки при беременности на поздних сроках как избавиться форум отзывы
← Беременность 17 недель: шевеления ребенка — признак нормального развития — как часто ребенок должен шевелиться на 17 неделе беременностиДлина шейки матки — какая норма — как удлинить шейку матки при беременности →
Профилактика привычного выкидыша
Если у женщины диагностирована эта патология, большую роль в сохранении наступившей беременности играют тщательное наблюдение в женской консультации, своевременное проведение плановых обследований и щадящий режим труда и отдыха
Таким пациенткам стоит уделять большое внимание своему питанию, чаще бывать на свежем воздухе, иногда требуется курс психотерапии
Если установлено, что привычный выкидыш развился на почве эндокринологических проблем, обязательно проведение гормонотерапии. Когда пациентку мучают частые боли внизу живота или поясницы, обязательно соблюдение длительного постельного режима.
Профилактика повторяющегося выкидыша у женщин с воспалением половых органов, недостаточной работой яичников, инфантилизмом подразумевает проведение лечения еще до зачатия, так как в противном случае вероятность несохранения беременности очень высока.
Диагностированная истмико-цервикальная недостаточность в профилактических целях предполагает наложение циркулярного шва на шейку матки. Его главная цель – сузить область внутреннего зева. Большинство выявленных причин привычного выкидыша, присутствующих у забеременевшей пациентки, сразу же требуют проведения индивидуально подобранного лечения.
Вопрос-ответ
Как диагностируется выкидыш?
Если у беременной женщины возникает резкая, тянущая и схваткообразная боль внизу живота, а также кровянистые выделения из половых органов, это может свидетельствовать о развивающемся выкидыше. Подтвердить или опровергнуть опасения можно с помощью ультразвуковой диагностики. До 9-й недели беременности проводится УЗИ матки и придатков, после 9-й недели – УЗИ плода. Также проводится гинекологический осмотр с определением размеров матки и состояния шейки матки. Дополнительно сдается общеклинический анализ крови для определения уровня гемоглобина.
Какие могут быть последствия после выкидыша?
Иногда самопроизвольное прерывание беременности сопровождается большой кровопотерей. В некоторых случаях выкидыш может привести к развитию сепсиса и гнойных осложнений. Если отторжение плода произошло на ранних стадиях беременности, тяжелые и бесповоротные последствия возникают крайне редко.
Можно ли предотвратить наступление выкидыша? Есть ли профилактика?
Медикаментозных методов профилактики отторжения плода не существует. Некоторые гинекологи в качестве профилактики назначают препараты, стимулирующие естественную выработку прогестерона, а также фолиевую кислоту для снижения риска развития пороков плода. Если вы хотите максимально исключить вероятность наступления выкидыша, избежав негативного сценария, готовьтесь к беременности заранее, пройдите комплексное клиническое обследование и сдайте все рекомендованные анализы. В целях профилактики необходимо пересмотреть привычный ритм жизни, избавиться от вредных привычек, отказаться от алкоголя, курения, наполнить рацион витаминами и полезными продуктами.
Какие существуют дополнительные меры защиты?
Сохранить плод поможет отсутствие интенсивных физических нагрузок (с прыжками и поднятием тяжестей), а также строгое соблюдение постельного режима. Предотвратить выкидыш на ранних сроках поможет отказ от горячей ванны, походов в баню, сауну и всего, что связано с аномально высокими температурами. В противном случае возникает риск отслоения плода. Не стоит также списывать со счетов психо-эмоциональное спокойствие, отсутствие переживаний и тревог.
Какие изменения необходимо внести в рацион?
Для того, чтобы снизить риск отторжения плода, следует отказаться от употребления целого ряда продуктов. Прежде всего, речь идет о шоколаде, кофе и других напитках, содержащих кофеин. Также следует исключить из рациона термически необработанное мясо, рыбу или морепродукты, поскольку они могут стать благоприятной средой для размножения опасных микроорганизмов. В первую очередь, это касается суши. Кроме того, лучше воздержаться от употребления непастеризованного молока. Оно может привести к выкидышу или привести к серьезным патологиям плода.
Восстановление после позднего выкидыша
Многие родители, мечтающие завести ребенка, будут пытаться снова забеременеть даже после выкидыша. Однако, чтобы легче пережить сложившуюся стрессовую ситуацию и второй раз добиться положительного развития, следуйте нескольким советам и рекомендациям специалистов:
Сразу после позднего выкидыша не спешите снова зачать ребенка, так как ослабленный организм женщины не сможет его выносить до 9 месяцев;
Если вы на какое-то время отложили очередную контрацепцию, умело подойдите к выбору противозачаточных средств (для этого лучше всего обратиться за помощью к врачу);
Чтобы предотвратить повторные выкидыши, поговорите со своим гинекологом о возможных причинах этого случая.
Переживав поздний выкидыш, не теряйте надежды и помните, что многим женщинам даже после 4 таких случаев удается родить здорового и долгожданного малыша.