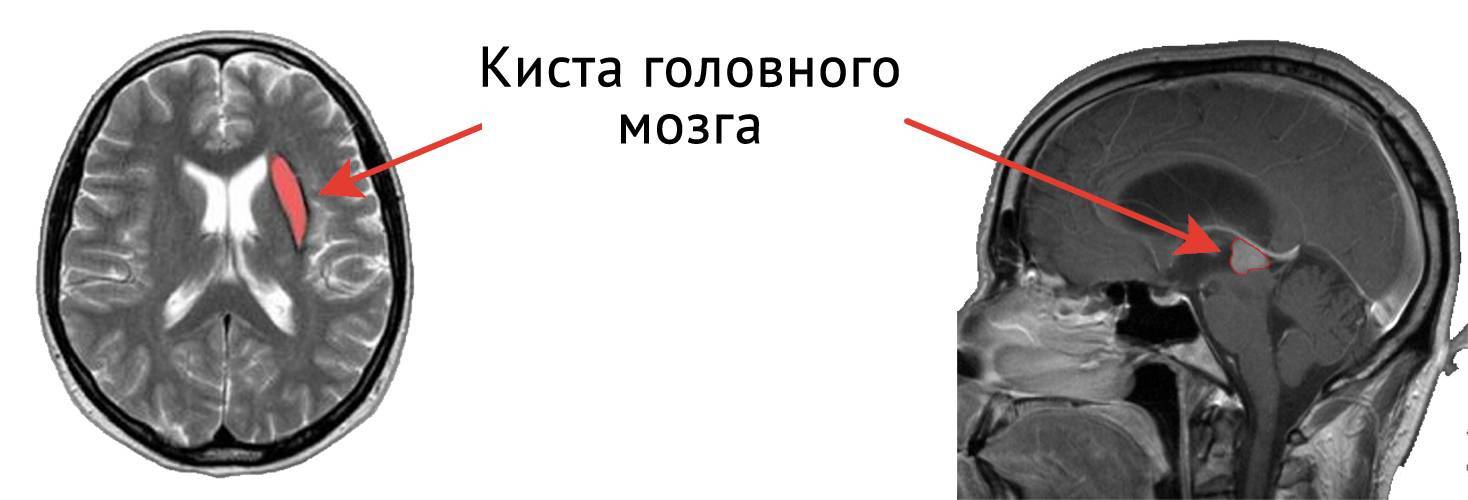
Проявления и причины
Когда киста имеет небольшой размер, она может никак не влиять на состояние новорожденного. Но полость разрастается, для нее требуется все больше места. Киста начинает сдавливать мозг. Повышается давление внутри черепа, что ведет к отеку, отмиранию мозговых тканей. Признаки и сила их проявления зависят от месторасположения и степени разрастания кисты в голове новорожденного.
Если киста расположена в области затылка, страдает зрение, околовисочная локализация новообразования вызывает нарушение слуха. При повреждении мозжечка в голове новорожденного малыша нарушается координация, замедляется речевое развитие. Чтобы узнать норму о развитии речи, читайте статью: Когда ребенок начинает говорить?>>>. Киста у основания черепа вызывает проблемы в психическом развитии.
Нужно обратиться за консультацией к детскому неврологу, если Вы заметили у Вашего новорожденного ребенка следующие симптомы:
- Малыш обильно срыгивает. Это носит постоянный характер и не связано с заглатыванием воздуха во время еды;
- Нарушена координации при движении конечностями;
- Новорожденный отказывается от груди;
- Реакции заторможены;
- Возникают судороги;
- Новорожденный плохо набирает вес, отстает в росте;
- Нарушается сон. Из-за чего еще малыш может плохо спать? Читайте статью: Почему новорожденный плохо спит?>>>
При быстром росте кисты желудочки мозга в голове смещаются, возникают еще более серьезные нарушения:
- Ребенка сильно рвет;
- Возникает тремор (дрожь) конечностей;
- Мышцы находятся в гипертонусе (статья по теме: Гипертонус у новорожденного>>>);
- Малыш постоянно плачет;
- Родничок новорожденного выпячивается;
- Снижается чувствительности ног, рук.
Существует несколько основных причин кисты в голове у новорожденного:
Нарушения в развитии нервной системы плода во время беременности будущей матери. Связано это с последствиями некоторых заболеваний женщины в период вынашивания;
Именно поэтому врачи настоятельно рекомендуют Вам в эти 9 месяцев избегать контактов с больными людьми, тщательно следить за здоровьем, не переохлаждаться, укреплять иммунитет. Ведь вирусы могут проникнуть из Вашего организма к плоду через плацентарный барьер и нанести непоправимый вред малышу.
В результате воспалительного процесса мозговые клетки в голове отмирают, на их месте образуется полость, заполненная жидкостью, то есть киста. Чаще всего причиной ее появления у плода является вирус герпеса.
Травмы в процессе родов. Череп новорожденного эластичен, между его частями находится соединительная ткань, хрящи, благодаря которым во время родов кости головы могут заходить друг на друга. Так устроено природой, чтобы малыш как можно легче мог пройти по родовым путям и появиться на свет;
Если голова плода находится в неправильном положении или ее строение имеет особенности, может произойти родовая травма. Результат – гематома внутри черепа. Мозговые клетки замещаются жидкостью, образуется киста. Подробнее о гематоме у новорожденного>>>
- Воспалительные болезни мозга у новорожденного (менингит, энцефалит), опухоли, травмы головы после рождения;
- Недостаточное кровообращение в мозгу.
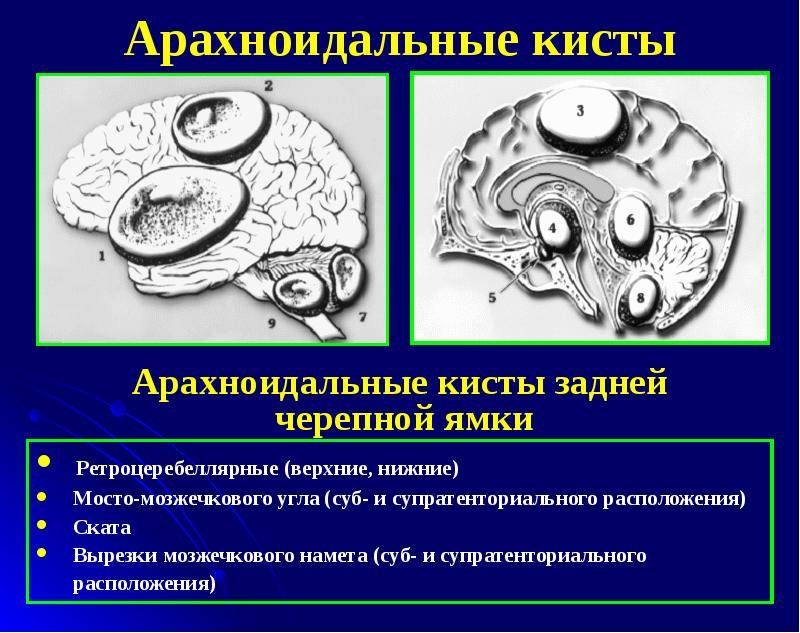
Разновидности кист
Кистозные образования могут локализироваться в любой части головного мозга. В зависимости от этого фактора их разделяют на следующие виды:
- Арахноидальная киста – формируется в арахноидальной оболочке, практически не проявляет себя патологическими симптомами. Наиболее частые причины ее возникновения – это перенесенные черепно-мозговые травмы или инфекционные заболевания мозга.
- Субарахноидальная киста – произрастает в тканях подпаутинного пространства, при этом довольно часто сопровождается неблагоприятной симптоматикой. Образование склонно к увеличению в размерах, возникает на фоне черепно-мозговых травм.
- Киста гипофиза – локализируется на уровне гипофиза. Так как этот отдел мозга отвечает за гормональную систему, киста практически всегда проявляет себя в виде неврологических симптомов.
- Субэпиндемальная киста – формируется под оболочкой головного мозга в результате разрыва кровеносного сосуда и кровоизлияния. Полость кисты заполнена ликворной жикостью, основная причина ее образования у новорожденных – родовые травмы. Образование этого типа в размере может достигать нескольких сантиметров.
- Ретроцеребеллярная киста – может сформироваться в любом внутреннем отделе мозга в результате отмирания серого вещества. У новорожденных кисты этого типа могут возникать на фоне родовых травм, перенесенных в утробе матери или после рождения, инфекций мозга, кровоизлияний. Рост образования отличается тяжелым течением, поэтому требует оперативного лечения.
- Мозжечковая (лакунарная) киста – редкий вид полостного образования, встречающийся преимущественно у мальчиков. Основным симптомом его формирования является нарушение опорно-двигательных функций, парезы, параличи конечностей.
- Киста сосудистого сплетения (сосудистая киста) – формируется преимущественно во время внутриутробного развития, распознать ее можно в 3-м триметре беременности при проведении УЗИ плода. Образования этого типа редко проявляются и беспокоят малыша, однако могут сохраняться на всю жизнь.
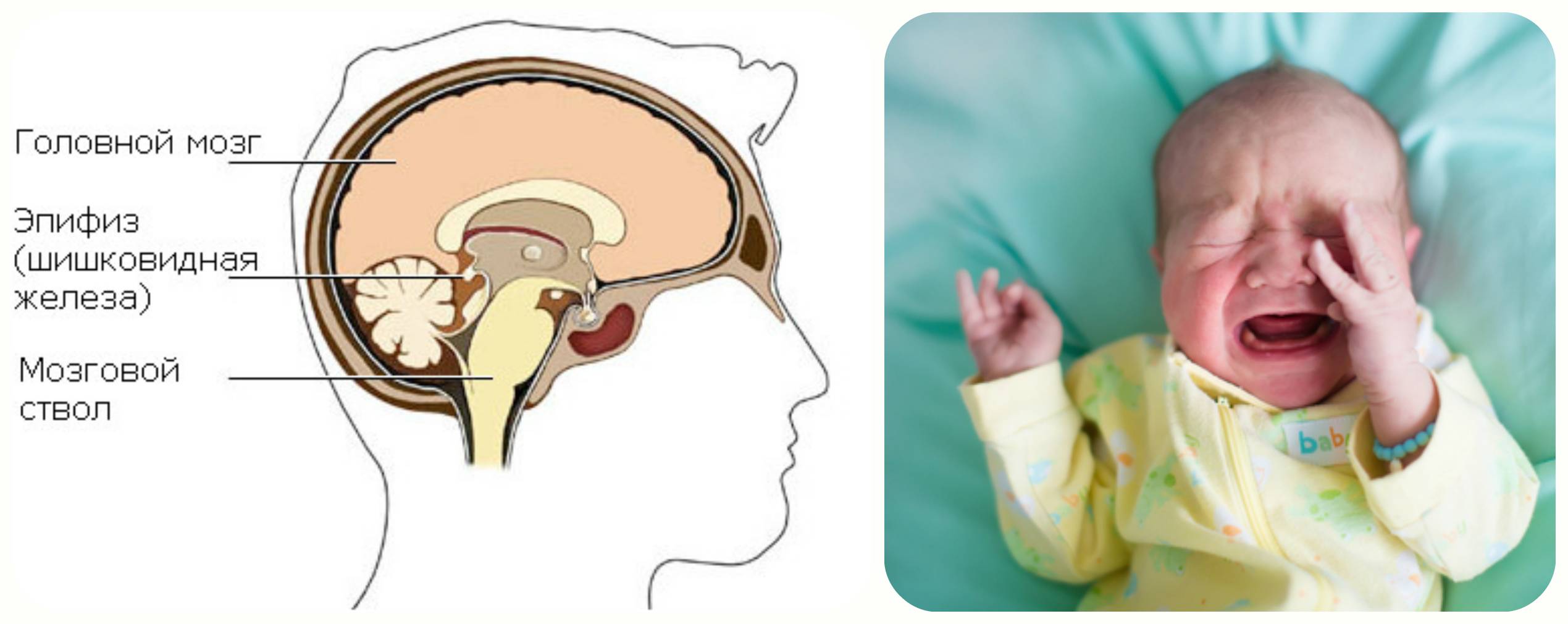
- Киста шишковидной железы – небольшие кисты формируются в результате нарушения оттока цереброспинальной жидкости от эпифиза, приводят к нарушениям функций эндокринной железы.
- Дермоидная киста – редкий тип, формирующийся из остатков эмбриональных частиц в период внутриутробного развития. Полость может быть заполнена элементами зарождающихся костей, волос, эпидермиса, а также потовых и сальных желез.
- Псевдокиста – полостное образование с ликворным содержимым отличается самым благоприятным прогнозом и не несет угрозы жизни малышу. Формируется киста в результате быстрого эмбрионального развития мозга, при этом ликворная жидкость заполняет свободное пространство между сосудистыми сплетениями.
- Киста промежуточного паруса – локализируется в области третьего желудочка в тканях мягкой оболочки мозга. Формирование практически не проявляет себя, поэтому часто выявляется только при прохождении диагностики.
Для определения типа кисты мозга у новорожденного и выбора тактики лечения необходимо провести всестороннее обследование.
Локализация и симптомы
Кистозные образования формируются в зонах некротизации тканей, препятствуя распространению поражения, возникают как в левой, так и в правой доле мозга.
Наиболее часто они формируются в зоне желудочков: полостей в головном мозге, которые наполнены ликвором.
Симптоматика, наблюдающаяся при кисте, тесно связана с ее локализацией, величиной и со скоростью роста. Разные участки головного мозга выполняют определенные функции, и при сдавлении тканей работа этих участков нарушается.
- Затылочная область ответственна за зрение, поэтому у ребенка возникают симптомы, связанные с нарушением зрительного восприятия: диплопия, близорукость, слепота.
- Височная область контролирует слуховое восприятие: слух может ухудшиться или пропасть совсем.
- Мозжечок влияет на координацию движений: могут возникнуть проблемы при держании головы, сидении, удерживании игрушек, ходьбе.
- Гипофиз осуществляет выработку гормонов, в том числе гормон роста, крайне важный для развития младенца. Происходят задержки в развитии, в редких случаях развивается карликовость, если у ребенка есть гены, влияющие на это. В таком случае киста в гипофизе становится провоцирующим фактором.
- Поражение лобной доли характеризуется нарушениями двигательных функций, сбоями в этапах формирования речи: поздним появлением гуления, лепета.
К общим симптомам при субэпендимальной кисте относятся:
- проблемы со сном;
- высокий уровень тревожности;
- нежелание пить молоко из груди;
- вес не набирается или даже падает;
- патологический тонус мышц;
- непрерывный или очень частый беспричинный крик;
- тремор в конечностях, избыточные движения;
- сильное срыгивание;
- периодическая потеря сознания, вплоть до коматозного состояния;
- патологии родничка: он может пульсировать, выглядеть вздутым, напряженным;
- эпилептические приступы.
При отсутствии терапии симптоматика продолжит прогрессировать, очаговые поражения по мере роста ребенка будут проявляться все острее.
Диагностика
Выявление новобразования осуществляется при помощи ультразвукового исследования (УЗИ) в течение первого года жизни. Оно дает возможность выявить образование, определить его локализацию и размер.
Чтобы дифференцировать псевдокисту и кисту, врач назначает дополнительные методики объективного исследования:
- Компьютерная томография (КТ) – послойное сканирование тканей, при котором визуализация происходит при помощи рентгеновских лучей. Методика обладает высокой разрешающей способностью и позволяет выявить мелкую псевдокисту, песок в полостных образованиях.
- Магнитно-резонансная томография (МРТ) – метод подразумевает послойное сканирование, при котором визуализация тканей осуществляется при помощи физического эффекта резонанса ядер в сильном магнитном поле. Исследование нельзя проводить при наличии металлических имплантатов у взрослого человека или ребенка.
- Допплеровская энцефалография – ультразвуковое исследование, при помощи которого оценивается скорость и объем кровотока в различных участках головного мозга.
- Нейросонография – ультразвуковое исследование, которое проводится через большой родничок, поэтому оно показано только для детей первого года жизни.
- Позитронно-эмиссионная томография – радионуклидный метод послойного сканирования тканей.
- Церебральная сцинтиграфия – за счет введения в организме ребенка изотопа технеция или таллия осуществляется исследование объема и скорости кровотока в тканях головного мозга.
Выбор методики исследования осуществляется лечащим врачом индивидуально. При помощи проведенной диагностики определяется характер образования (субэпендимальный тип, истинная киста), его локализация (справа или слева по отношению к срединной линии), а также размеры. Это дает возможность выбрать оптимальную терапевтическую тактику.
Безрецептурные средства для лечения мокроты
Людям, борющимся с проблемой мокроты, нужно ежедневно проветривать и увлажнять воздух в помещении. Следует избегать раздражителей: химических веществ, испарений краски и сигаретного дыма. Нужно ограничить потребление алкоголя и кофеина. Необходимо контролировать водный баланс организма.
Если причина мокроты в горле — желудочно-пищеводный рефлюкс (обратное продвижение содержимого желудка через нижний пищеводный сфинктер в пищевод), нужно исключить из меню продукты, повышающие выработку желудочного сока: чая, кофе, фруктовых нектаров, газированных напитков, пряных специй, шоколада.
Возникновению чрезмерных выделений в горле способствуют респираторные инфекции. Для их лечения подойдут ингаляции с эфирными маслами и промывание носа физиологическим раствором.
Препараты от мокроты содержат активные вещества: ацетилцистеин, карбоцистеин, амброксол, бромгексин. Симптоматическое лечение предполагает использование увлажняющих горло препаратов в виде пастилок и аэрозолей.
К домашним средствам лечения мокроты относится приготовление настоя из имбиря, тимьяна и шалфея. Отхаркивающее действие имеют сироп из лука, хрена, меда и лимона. Проверенный способ уменьшения остаточных выделений — полоскания горла отваром льна и куркумы.
Что такое киста яичника?
Эта патология заключается в появлении в яичнике доброкачественного новообразования, состоящего из четко выраженной оболочки, заполненной жидким или кашеобразным содержимым. В зависимости от причин появления выделяют следующие виды кисты:
- Функциональная. Такая киста образуется у женщин детородного возраста (реже – климактерического) из фолликулов яичника при нарушении процесса овуляции (например, из-за гормонального сбоя). При этом яйцевой мешок не рассасывается, давая выход созревшей яйцеклетке, а сохраняется и увеличивается в объеме. Функциональная киста в большинстве случаев доставляет только дискомфорт и не угрожает здоровью женщины. В течение примерно 2-3 менструальных циклов она самостоятельно уменьшается в размерах, рассасывается и пропадает.
- Органическая. Киста этого типа уже не проходит сама собой и является полноценной патологией. От функциональной она отличается более плотной стенкой и различными типами содержимого. Единственным способом ее лечения является аккуратная операция по удалению кисты яичника с сохранением неповрежденной ткани органа (насколько это возможно).
Механизм появления органической кисты бывает различным, что также обуславливает и разницу в строении ее подвидов – например:
- дермоидная разновидность (тератома) образуется из-за нарушения процесса эмбриогенеза в яичнике и представляет собой капсулу, содержащую нетипичные для этого органа ткани – волосы, кожу, зубы, кости, иногда даже зачатки полноценных органов;
- эндометриоидная киста образуется из-за заноса клеток маточного эндометрия в яичники, в ее полости содержится характерная темно-коричневая густая жидкость, состоящая из старой менструальной крови;
- паровариальная киста образуется из тканей связочного аппарата яичников, может располагаться около самих яичников или ближе к маточным трубам.
Причинами появления кисты яичника могут быть:
случайные или насильственные травмы, неосторожное хирургическое вмешательство и т. д.;
гормональные сбои, вызванные приемом медицинских гормонов, контрацептивов, нарушениями питания, различными заболеваниями, стрессом;
воспалительные заболевания органов малого таза, вызванные инфекционными возбудителями, воздействием негативных факторов внешней среды (например, холодом);
различные обменные нарушения – в частности, сахарный диабет.
В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины
Однако, при отсутствии лечения она может вызвать следующие осложнения:
В подавляющем большинстве случаев киста является доброкачественным образованием, не угрожающим жизни женщины. Однако, при отсутствии лечения она может вызвать следующие осложнения:
- Разрыв кисты. Это нарушение целостности оболочки, из-за которого ее содержимое попадает в брюшную полость. В зависимости от типа новообразования, его размера и других факторов разрыв может сопровождаться как незначительной болью, так и тяжелым шоком.
- Перекручивание кисты. В этом случае новообразование не лопается, однако перекручивается связка, которая соединяет пораженный яичник с маткой. Из-за этого нарушается кровоснабжение органа, что приводит к его атрофии и, как следствие, нарушению репродуктивной функции.
- Малигнизация. Это трансформация кисты из доброкачественной в злокачественную. Малигнизация происходит достаточно редко и зависит от типа новообразования, его размера и других факторов. Чаще всего перерождается в злокачественную опухоль муцинозная киста, отличающаяся высоким темпом роста.
- Воздействие на окружающие органы. Увеличиваясь в размерах, киста яичника воздействует на маточные трубы и матку, мочевой пузырь, кишечник. Это часто приводит к дискомфорту, боли, нарушению мочеиспускания, дефекации, репродуктивной функции.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Очевидно, что патологию, способную потенциально привести к таким осложнениям, необходимо лечить. Вылечить функциональную кисту довольно просто: она либо проходит сама, либо с помощью медицинских препаратов. С органической кистой ситуация сложнее – как правило, медикаментозная терапия в этом случае неэффективна. Единственным способом ее удалить остается хирургическое лечение.
Диагностика
Для диагностики кист мозга у детей необходимые такие данные:
- Клиническая картина, ее динамика и связь с провоцирующими факторами.
- Нейровизуализация инструментальными методами исследования.
При поступлении в амбулаторию ребенку показана консультация у офтальмолога, невролога, педиатра и врача-генетика. Они оценивают общее состояние больного и объективно выявляют симптомы нарушения мозговой деятельности: судороги, нарушение сна, головные боли, головокружение, снижение точности зрения или слуха, беспокойство, снижение аппетита.
Образование визуализируется при помощи:
- Магнитно-резонансной томографии. Метод применяется больным всех возрастов: качество МР сигнала не зависит от возрастных особенностей центральной нервной системы.
- Нейросонографии. УЗИ для мозга применяется ребенку до одного года. Киста головного мозга у детей 10 лет не выявиться: ультразвук проходит лишь через мягкие ткани. А у детей после одного-двух лет кости черепа отвердевают.
- Спиральной компьютерной томографии.
Причины появления
Формирование псевдокисты происходит в период внутриутробного развития ребенка вследствие воздействия следующих негативных факторов:
- Нарушение кровообращения в отдельных участках головного мозга, спровоцированное инфекцией или пороками развития сердечно-сосудистой системы.
- Недостаточное поступление кислорода к тканям головного мозга (гипоксия), в том числе на последнем месяце беременности.
- Перенесенное кровоизлияние в головном мозге (формируется субэпендимальная псевдокиста у новорожденного).
К факторам, которые повышают риск формирования образования, относятся инфекционные или соматические заболевания беременной женщины, воздействие стрессовых факторов, чрезмерные физические нагрузки. Появление псевдокист во время внутриутробного развития провоцируют негативные факторы окружающей среды, к которым относятся ионизирующие излучение (радиация), некоторые химические соединения, включая лекарственные средства.

Часто псевдокиста головного мозга у новорожденных формируется вследствие накопления жидкости в сосудистом сплетении головного мозга на фоне гипоксии. Обычно такие образования рассасываются еще до рождения ребенка или в течение первого года жизни.
Лечебные мероприятия
Доктор Комаровский утверждает, что удаление хирургическим путем целесообразно производить только в том случае, если киста постоянно увеличивается в размере. В зависимости от характера образование выбирается тип хирургического вмешательства. При этом в дополнительной оценке нуждается общее состояние здоровья маленького пациента, ведь ситуация может быть усугублена за счет ряда сопутствующих проблем.
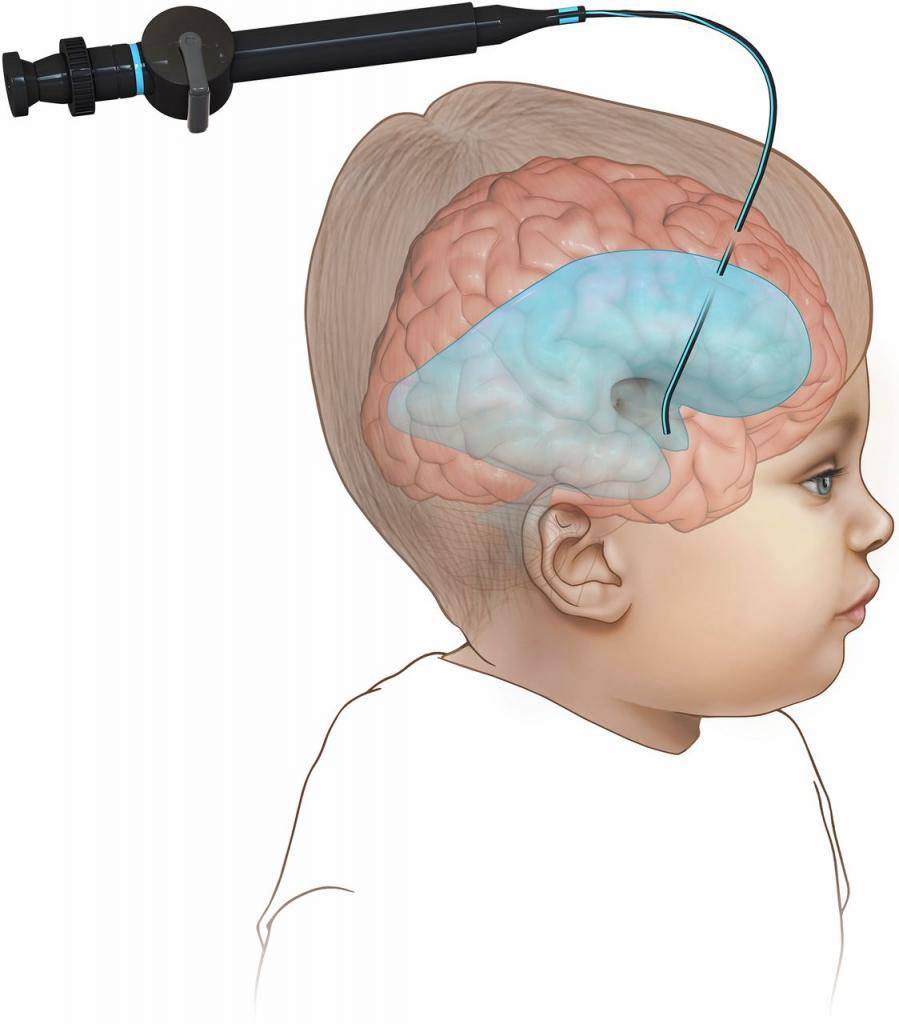
Для удаления потребуется провести трепанацию черепа. Только после этого будет возможность удалить кисту вместе со стенками. Этот метод позволяет быстро избавиться от нароста. Однако его используют редко, ведь операция представляет опасность для малыша. Юный организм еще не окреп после родов, поэтому возможно появление ряда осложнений.
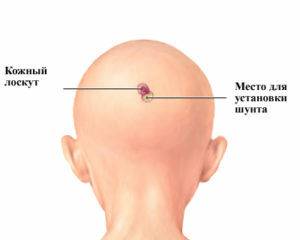
Способ опасен, ведь производится открывание мозга
Такая ситуация может привести к инфицированию тканей, поэтому при установлении шунта необходимо придерживаться особой осторожности
Совсем недавно появилась возможность производить операцию через небольшие отверстия. Удаление кисты производится посредством маленьких проколов – методики эндоскопирования. Данный способ отличается минимальной опасностью. Однако с помощью эндоскопа удается получить доступ далеко не ко всем участкам головного мозга.
Кисты в головном мозге все чаще диагностируются у детей в возрасте до 1 года. Однако не следует паниковать и записывать это событие как эпидемию. Ученые также опровергли гипотезу о том, что патология развивается из-за стремительного увеличения количества технологий. Еще десять лет назад такое заболевание считалось редкостью. Многие дети росли, так и не узнав, что в их головном мозге в первый год жизни была киста. Однако лучше всего взять подобное состояние под контроль.
Важно! В детском возрасте новообразования быстро рассасываются, а не остаются у человека на всю жизнь.
Если малышу был поставлен данный диагноз, то не нужно паниковать. Врач посоветует родителям наблюдать за состоянием здоровья малыша. Потребуется следить за его поведением. Меры предпринимаются только в том случае, если образование начинает стремительно расти. На сегодняшний день используется ряд диагностических тестов, которые позволяют определить природу патологии. Родители должны полностью отказаться от самолечения. Только врач может предложить принять дополнительные меры в крайнем случае.
Ребенок – это большой дар. Задача мамы постоянно следить за состоянием его здоровья. Если был поставлен неблагоприятный диагноз, то малыша поставят на учет. В дальнейшем придется намного чаще посещать больницу для проведения серии тестов. С их помощью удастся обнаружить нарушения в развитии на первой стадии и негативное воздействие удастся свести к минимуму. Не следует забывать о том, что данную проблему игнорировать нельзя.
Сколько живут сперматозоиды в организме женщины читайте у нас на сайте.
Виды и формы

От особенностей кистозного образования зависит лечение, риски и особенности симптоматики.
По размеру кисты делятся на:
- Маленькие (менее 3 сантиметров). Обычно не несут значительной угрозы ребенку, рассасываются самостоятельно и редко требуют лечения: достаточно лишь периодически отслеживать ее при плановых осмотрах.
- Крупные. Чем больше киста, тем больше рисков для ребенка она несет. Большие кисты требуют лечения, вплоть до оперативного вмешательства.
По тенденциям к росту образования можно разделить на:
- Увеличивающиеся. Если киста растет интенсивно, может потребоваться хирургическое вмешательство и другие серьезные меры, так как, разрастаясь, киста сдавливает ткани мозга и ухудшает его функционирование.
- Не увеличивающиеся. Если киста маленькая и не увеличивается в размерах, прогноз благоприятен.
По количеству камер в кисте:
- Однокамерные. Менее опасны и лучше поддаются лечению.
- Многокамерные. Их труднее диагностировать из-за симптомов, которые присущи иным патологиям. Хуже поддаются лечению.
Помимо субэпендимальной кисты, существуют и другие типы кистозных образований у новорожденных:
- Арахноидальная киста. Появляется из-за травм, инфекционных поражений, склонна к стремительному росту и требует срочного начала лечения.
- Киста сосудистых сплетений. Возникает в процессе внутриутробного развития под влиянием герпеса. В большинстве случаев исчезает самостоятельно.
Как распознать краниосиностоз у детей? Ответ узнайте прямо сейчас.
Симптомы Гидроцефального синдрома у детей:
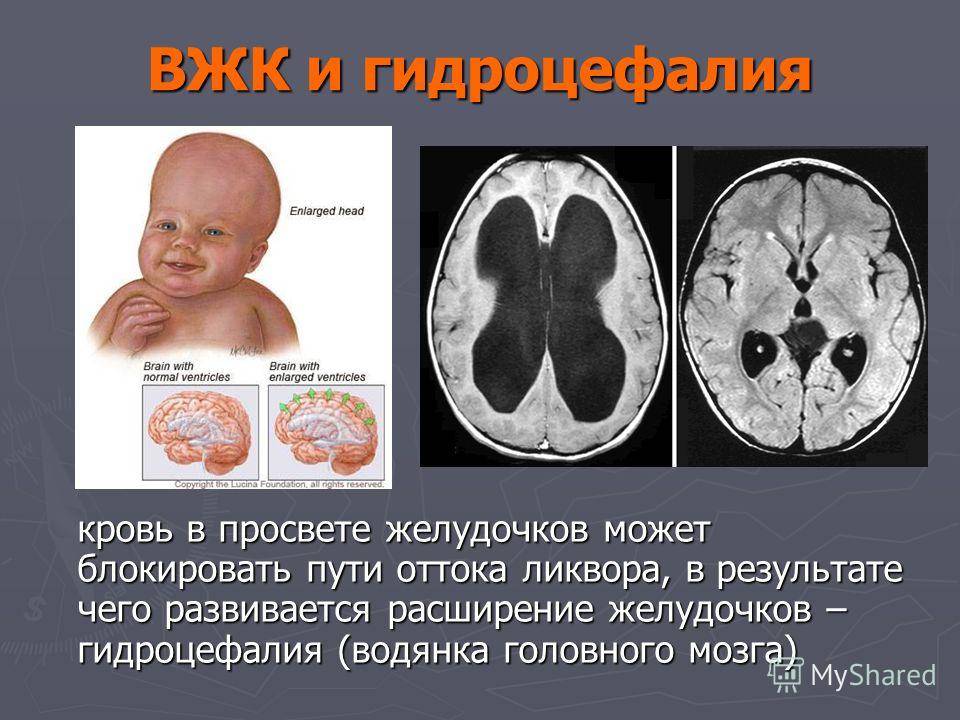
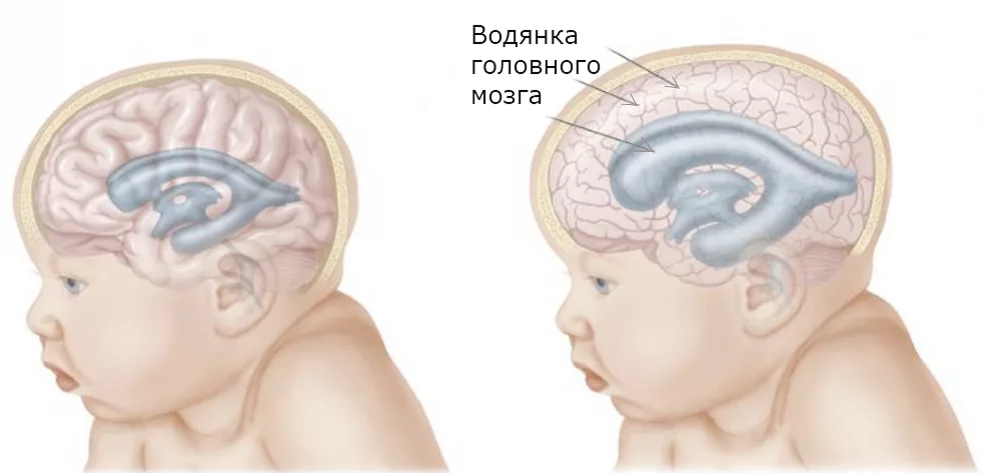
Гидроцефалия возникает у детей и взрослых любого возраста. Чаще всего гидроцефальный синдром возникает именно у детей. Если ликвор начал собираться, пока не срослись кости черепа, то окружность детской головы увеличивается, череп деформируется, что можно заметить невооруженным глазом.
Вместе с этим фиксируют атрофию или останову развития ткани больших полушарий. Потому давление внутри черепа при гидроцефальном синдроме у детей не увеличивается слишком. Если процесс протекает долго, образуется нормотензивная гидроцефалия, при которой желудочки большие и расширенные, выражена атрофия мозгового вещества.
Постепенно развивающаяся гидроцефалия у детей характеризуется прогрессирующей атрофией мозговой ткани. У ребенка фиксируют двигательные расстройства по причине нарушения проводимости. При поражении паравентрикулярной части пирамидного тракта у детей выявляют нижний парапарез.
Типичными симптомами являются зрительные нарушения. Могут быть эндокринные расстройства. Повышается ВЧД, возникает долгая ишемия мозговой ткани. У ребенка наблюдаются интеллектуально-мнестические и психические расстройства. У пациента с диагнозом «гидроцефальный синдром» типичный вид. Голова его увеличена в размерах, особенно в сагиттальном направлении, но лицо остается небольшим.
На поверхности головы кожа натягивается, потому очень тонкая, атрофическая, можно заметить каждую венку. Наблюдается истончение костей черепа, с увеличенными промежутками между ними. Передний и задний роднички напряжены, расширены, иногда выпячены, пульсации нет. Могут медленно расходиться еще не окостеневшие швы. Если медики делают простукивание мозговой части головы, может быть звук треснувшего горшка.
При рассматриваемом диагнозе происходит нарушение двигательной иннервации глазного яблока. Взгляд устремлен вниз, развивается сходящееся косоглазие, снижается острота зрения, конечной формой чего может быть абсолютная слепота. С двигательными расстройствами могут параллельно развиваться гиперкинезы.
При гидроцефальном синдроме у новорожденных чуть позже проявляются мозжечковые симптомы:
- нарушение координации движений
- нарушение статики
- невозможность сидеть
- невозможность держать голову
- ребенок не может стоять
Далее возникает и грубый дефицит мнестических функций, у ребенка сильно снижен интеллект. Также в некоторых случаях проявляются такие поведенческие симптомы:
- раздражительность
- возбудимость
- равнодушное отношение к окружению
- адинамия
Неврологические симптомы:
- пронзительный крик
- головная боль
- сонливость
- рвота
- снижение зрения
- косоглазие
- выбухание родничка (только у грудничков)
Отек диска зрительного нерва возникает не сразу, как проявление повышенного уровня ВЧД. Из-за повышения давления внутри черепа появляются такие симптомы:
- нарушение усвоения и обработки информации
- нарушение внимания
- слишком раннее половое созревание у девочек
- нарушения функции организации (трудности с резюмированием, представлением, обоснованием и т.д.)
- проблемы с памятью
Последствия гидроцефального синдрома у детей:
- Слабость мышц рук и ног
- Потеря слуха и зрения
- Нарушение регуляции температуры тела
- Нарушение жирового и углеводного обмена
- Риск смертельного исхода
Если операция проведена своевременно, больной идет на поправку, есть вероятность как стойкой ремиссии, так и абсолютного выздоровления. При имплантированных шунтах заболевание больше не беспокоит человека. Шунт удаляется только через 3-4 года, если не проявились симптомы гидроцефального синдрома.
Диагностика
Перечисленные симптомы характерны также недоразвитости нервной системы ребёнка и другим психосоматичным патологиям, так что сразу поставить диагноз не представляется возможным. Дети с нормальным развитием, но имеющие симптоматику атеромы, должны находиться под постоянным наблюдением врачей.
Кому показана незамедлительная диагностика
Категории деток, которым УЗИ мозга делают на 3-4 день после рождения:
- близнецы;
- недоношенные;
- дети, которым при рождении проводили интенсивную терапию;
- дети, перенесшие реанимационные мероприятия.
После появления на свет новорождённый подвергается ультразвуковому исследованию. Через открытый родничок чётко видна структура головного мозга и наличие в нём поражений.
Нейросонография позволяет на 4-7 сутки после родов выявить у грудничка неприятные последствия течения беременности и родов, контроль – через 2 недели.
Как проводится УЗИ
Процедуре подвергают сытого, довольного малыша после кормления, чтобы ему поменьше вертеться. Сеанс длится 3-5 мин., а если исследуется кровоток мозга, то 20 мин. Условие проведения УЗИ – наличие открытого родничка, через который ведётся исследование. Когда основной передний родничок затянется, процедура станет невозможной, мозг через черепные кости будет не виден.

После закрытия родничка назначается МРТ.
Как проводится МРТ
Обследование безопасно для детей: действие магнитного поля настолько мало, что даже не замечается иммунной и нервной системой. Алгоритм действий медперсонала при проведении МРТ младенцев:
- Предварительная запись, консультация.
- Информирование родителей об особенностях процедуры.
- Применение общего наркоза. Используются препараты, которые:
- быстро вызывают медикаментозный сон;
- обладают низкой токсичностью;
- не затрагивают центры дыхания;
- полностью выводятся из организма;
- не дают побочных эффектов;
- имеют короткий срок действия.
- Малыш в состоянии глубокого сна помещается в кабину.
- Головной мозг сканируется под наблюдением рентгенолога.
- Пробуждение ребёнка обычно самостоятельное, так как точно рассчитывается доза препарата.
- Наблюдение за состоянием пациента, 30-40 мин.
- Выдача результата на следующий день.
Самое востребованное исследование даёт полную картину состояния ГМ у маленького пациента. Своевременное выявление проблем позитивно отражается на дальнейшем качестве жизни, т.к. позволяет выявить болезнь на ранней стадии.