Диагностика токсоплазмоза, значение лабораторных показателей
 Выявления заболевания у беременной женщины является для врачей не простой задачей. Необходимо не только обнаружить возбудителей токсоплазмоза, но и определить старые они или появились недавно. Для этого существует серологический анализ крови и специальные иммуноглобулины в нем, которые бывают класса G и M – IgG, IgM.
Выявления заболевания у беременной женщины является для врачей не простой задачей. Необходимо не только обнаружить возбудителей токсоплазмоза, но и определить старые они или появились недавно. Для этого существует серологический анализ крови и специальные иммуноглобулины в нем, которые бывают класса G и M – IgG, IgM.
При беременности считается нормальным, если у женщины в крови IgG присутствуют, а антитела IgM отсутствуют. В том случае, когда в биологическом материале есть только иммуноглобулины категории М, значит, что заражение есть, а сама инфекция попала в организм женщины недавно.
Иммуноферментный анализ крови может показать наличие обеих показателей – IgG и IgM – то есть токсоплазмоз в организме женщины находиться давно (около года). Чтобы подтвердить или опровергнуть такие результаты, анализ рекомендуется провести еще раз через несколько недель.
 Исследование крови может показать отсутствие как IgG, так и IgM. Это значит, что женщина не подвергалась такому заболеванию ранее, следовательно, антител к возбудителям токсоплазмоза у нее нет. В этой ситуации необходимо быть крайне осторожным и на всем сроке беременности, так как при заражении токсоплазмозом организм не сможет сразу выработать антитела к незнакомому вирусу.
Исследование крови может показать отсутствие как IgG, так и IgM. Это значит, что женщина не подвергалась такому заболеванию ранее, следовательно, антител к возбудителям токсоплазмоза у нее нет. В этой ситуации необходимо быть крайне осторожным и на всем сроке беременности, так как при заражении токсоплазмозом организм не сможет сразу выработать антитела к незнакомому вирусу.
Если результаты анализа крови показали присутствие IgG, это значит, что инфекция была в организме женщины, но в момент беременности ее нет. В случае повторного заражения организм будет готов к защите, так как ранее уже сталкивался с возбудителями токсоплазмоза.
Наличие в крови только IgG говорит о том, что повторное заражение женщине и беременности не причинит вреда, так как иммунитет быстро справится с инфекцией.
 Существует еще один метод исследования крови на предмет выявления в организме токсоплазмоза – анализ полимеразной цепной реакции (ПЦР). Он помогает обнаружить ДНК токсоплазм. Анализ очень точно показывает наличие инфекционных возбудителей, а также их разновидность. Биологическим материалом для такого исследования может служить венозная кровь, моча, мокрота или мазок из горла. Анализ ПЦР является очень точным. Результат может быть либо положительным, что говорит о развитии токсоплазмоза, либо отрицательным, и болезни нет в организме. Даже при незначительном количестве инфекции исследование безошибочно определяет острую форму токсоплазмоза на ранней стадии инфицирования.
Существует еще один метод исследования крови на предмет выявления в организме токсоплазмоза – анализ полимеразной цепной реакции (ПЦР). Он помогает обнаружить ДНК токсоплазм. Анализ очень точно показывает наличие инфекционных возбудителей, а также их разновидность. Биологическим материалом для такого исследования может служить венозная кровь, моча, мокрота или мазок из горла. Анализ ПЦР является очень точным. Результат может быть либо положительным, что говорит о развитии токсоплазмоза, либо отрицательным, и болезни нет в организме. Даже при незначительном количестве инфекции исследование безошибочно определяет острую форму токсоплазмоза на ранней стадии инфицирования.
Анализ ПЦР, несмотря на свои достоинства, имеет несколько существенных недостатков. Это высокая цена и высокотехнологическое оборудование. Поэтому к такому анализу прибегают лишь в том случае, когда исследование иммуноглобулинов не дало определенных результатов.
Токсоплазмоз у беременных
Практически для всех TORCH-инфекций справедливо замечание: опасно именно при первичном заражении, когда у мамы нет антител, и иммунитет еще никак не реагирует. Инфекционный агент активно живет и прекрасно себя чувствует в организме матери. И мать не может защитить плод. В этом случае это опасно. C учетом жизненного цикла паразита также опасно первичное заражение в течение трех месяцев до беременности, потому что паразит еще активен. Поэтому рекомендуется обследование до беременности.
В нашем центре мы занимаемся подготовкой к беременности, в том числе, после серьезных осложнений. Анализы выполняются в собственной специализированной лаборатории репродукции ЦИР. Звоните: +7(495)514-00-11.
Принципы ИФА и ПЦР при исследовании на токсоплазмоз

Смысл ИФА в выявлении токсоплазмоза заключается в определении иммуноглобулинов. Сразу следует отметить, что каждая лаборатория основывается на своих индивидуальных нормах, которые в обязательном порядке обозначаются на бланке.
Как правило, отрицательный результат обозначается, если анализ выявляет низкий уровень антител, и соответственно, если он высокий, расшифровка покажет положительный.
Что касается ПЦР диагностики, обычно ее назначают при получении более детальных данных метода ИФА. Этот своеобразный анализ относится к категории самых достоверных.
Главным плюсом ПЦР является то, что исследование может осуществляться:
- По крови.
- По околоплодным водам.
- По любой другой жидкой субстанции.
Главная направленность ПЦР диагностики – обнаружение в крови женщины РНК либо ДНК паразитического организма. Не менее объективны и минусы данного метода. Во-первых, далеко не каждая лаборатория проводит это исследование ввиду отсутствия оборудования. Во-вторых, не каждая женщина в состоянии позволить его себе, так как анализ ПЦР наряду с высокой точностью является и очень дорогостоящим.
При получении результатов, не рекомендуется самостоятельно делать выводы на обозначенных данных. Дело в том, что расшифровка ИФА и ПЦР, требует особенных знаний, без которых в принципе невозможно сделать адекватные заключения.
Носитель (носительство) токсоплазмоза при беременности что это
Третья часть населения Земли переболели токсоплазмозом. В большинстве случаев, естественная восприимчивость людей невысокая, заражение вызывает бессимптомное носительство. Инкубационный период от 5 до 23 дня.
Только в 0,3% случаев приобретенный токсоплазмоз проходит в острой форме. Большая часть зараженных токсоплазмой — это носители токсоплазмоза в его хронической форме. Посмотрите расшифровку носительства, первичного заражения, обострения хронической инфекции и отсутствие контакта с возбудителем:

Носительство может перейти в острую форму в следующих случаях:
- у больных с иммуносупрессией, вызванной ВИЧ-инфекцией
- при органной трансплантации
- химиотерапии
- онкологических заболеваниях
- на фоне стрессов и беременности
При иммунодефиците (включая СПИД), заболевание приобретает тяжелый, фатальный характер. Частое и грозное осложнение — энцефалит (90% всех летальных исходов).
Вот что пишет Елена Петровна Березовская — врач-исследователь, акушер-гинеколог, учредитель и руководитель Международной Академии Здоровой Жизни (International Academy of Healthy Life):
Методы постановки диагноза токсоплазмоз при беременности
Причиной для диагностики на присутствие в организме токсоплазмы служит характерная симптоматика, или наличие спонтанных выкидышей в анамнезе. Подтвердить заболевание можно несколькими методами, которые предусматривают взятие крови у пациентки с интервалом в 2-4 недели.
Забор венозной крови на токсоплазмоз при беременности проводится в обязательном порядке. Как правило, сдавать анализ на торч-инфекции (токсоплазмоз относится именно к ним) следует на 12-14 гестационной неделе, а потом еще раз на 20-22 неделе.
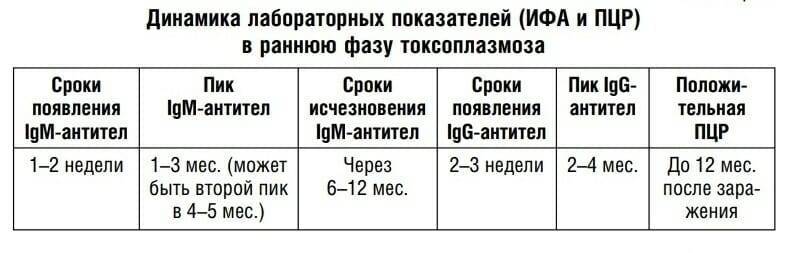
Чтобы понять принцип диагностики токсоплазмоза, следует, прежде всего, разобраться в механизме развития этой болезни. После проникновения паразита в женский организм, иммунные клетки начинают синтезировать особые вещества под названием иммуноглобулины (Ig). Они распознают инородные вещества (антигены) и соединяются с ними, локализируя их активность. А после того как болезнь побеждена, антитела остаются в организме на протяжении многих лет на случай повторного вторжения токсоплазмы. Таким образом, наличие антител к токсоплазмозу при беременности свидетельствует не о том, что женщина больна, а что она сталкивалась с данным заболеванием в прошлом. Но как определить, когда это произошло и в какой форме находится токсоплазмоз?
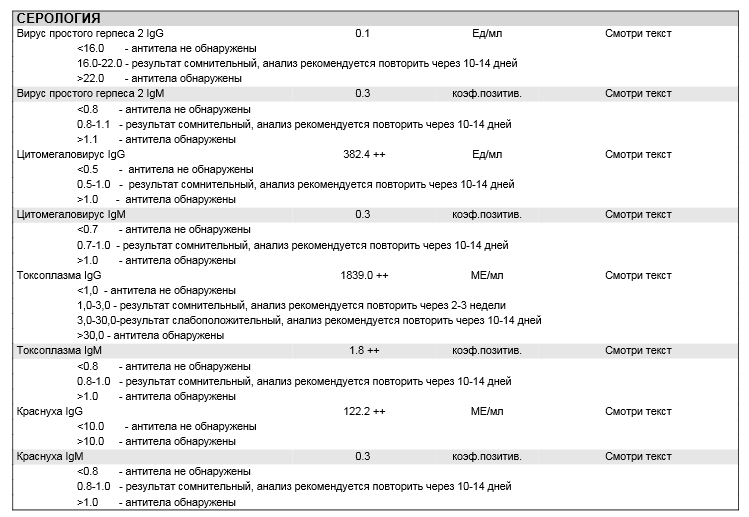
Чтобы выяснить, когда произошло инфицирование и насколько болезнь опасна на момент беременности, проводят исследование на два определенных вида антител:
- IgM появляются в крови примерно через 10-14 дней после заражения. Постепенно их число возрастает, а к концу 3 месяца они полностью пропадают. Наличие этих антител является подтверждением того, что женщина больна токсоплазмозом в острой форме. Это значит, что заражение носит первичный характер и требует немедленного лечения. Пренебрегая приемом лекарств, женщина рискует навредить как себе, так и малышу.
- IgG возникают после того, как болезнь прошла. Они сохраняют свою активность до конца жизни женщины. Если вместе с IgG определяется небольшое количество IgM, значит женщина переболела токсоплазмозом в течение последних 12 месяцев. Присутствие IgG в анализах беременной женщины не предполагает лечение и риск возможных осложнений у малыша равен нулю.
Диагностика токсоплазмоза у женщин в положении проводится с помощью таких лабораторных исследований:
- Реакция непрямой иммунофлуоресценции (РНИФ) дает возможность определить присутствие токсоплазмы в организме с первых дней инфицирования. Также РНИФ точно определяет титр антител при вялотекущем и хроническом течении заболевания. Титр антител сохраняет информативность более 15 лет с момента заражения.
- Реакция связывания комплемента (РСК) используется для определения токсоплазмы на пике обострения. Самые достоверные данные получают на 2-3 месяце после инфицирования. Иногда удается подтвердить болезнь на 2-3 неделе после заражения. Для диагностики латентных или хронических форм данный метод непригоден.
- Иммуноферментный анализ (ИФА) является самым достоверным и объективным. Он позволяет максимально точно распознать и подсчитать иммуноглобулины, которые дифференцируются с токсоплазмами. С помощью такого анализа на токсоплазмоз при беременности определяются абсолютно все формы этого заболевания.
- Кожная проба является вспомогательным диагностическим инструментом. Чаще всего проба проводится при сомнительных показателях серологии или если нет возможности взять забор крови. Анализ дает положительный результат, начиная с 3-4 недели после заражения и до конца жизни. Признаки инфекции проявляются в виде гиперемии и отечности папулы, воспаления лимфоузлов и общего ухудшения самочувствия.
- Анализ капиллярной крови проводится для уточнения тяжести состояния женщины при токсоплазмозе. Чаще всего уровень лейкоцитов сильно понижен, а количество лимфоцитов наоборот, превышает норму.
Токсоплазмы, попадая в женский организм, быстро «разбегаются» во всех органах. Чаще всего они локализуются в легких, головном мозге, глазах и лимфоузлах. При сложных формах токсоплазмоза дополнительно используют инструментальные методы постановки диагноза:
- Рентгенологические процедуры для определения кальцификатов.
- Биопсия лимфоузлов для идентификации паразита.
- Обследование глазного дна на предмет рубцов (хориоретинит)
Что представляет собой токсоплазмоз?
Инфекционно-паразитарная патология, которая протекает у большинства женщин бессимптомно, относящаяся к TORCH – инфекциям, называется токсоплазмоз. Довольно часто клиническая картина токсоплазмоза напоминает по симптомам обычное простудное заболевание. Именно поэтому большинство женщин даже не знает о наличии возбудителя в их организме и о том, как может повлиять этот факт на дальнейший процесс роста и развития плода. Инфицированными токсоплазмозом зачастую оказываются женщины и девушки разного возраста, в доме или квартире которых живет домашнее животное (грызуны, кот, собака, кролик).
Токсоплазмоз различают врожденный и приобретенный. При врожденном токсоплазмозе женщина, вероятнее всего, не сможет выносить ребенка, происходит самопроизвольное прерывание беременности. Приобретенный характер болезни несет в себе опасность для ребенка: токсоплазма воздействует на развитие органов зрения, нервной системы и многих других органов ребенка в утробе матери.
В чем опасность заражения токсоплазмозом при беременности?
Токсоплазмоз при беременности особенно опасен для малыша. Проникая через плаценту, инфекция поражает органы и ткани плода, вызывая самые тяжелые деформации и очень часто его внутриутробную смерть. Риск заражения и тяжесть заболевания зависят от срока беременности и от того, имеет ли мать иммунитет к заболеванию.
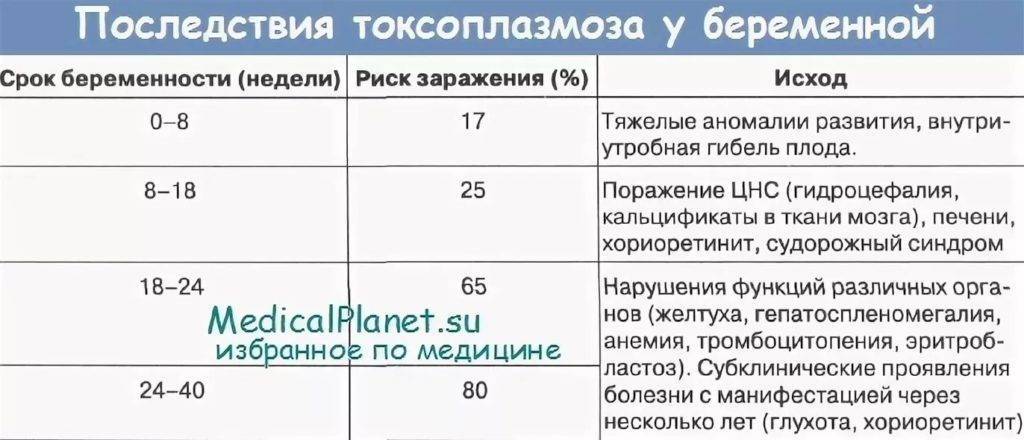
В зависимости от того, когда и к какому сроку у беременных возникает заражение токсоплазмозом, последствия для ребенка могут быть следующими:
- 1 триместр беременности — несовместим с жизнью плода, а через некоторое время — его внутриутробная гибель.
- 2 триместр — поражение центральной нервной системы и печени. Возможно развитие гидроцефалии, хореореоретинового воспаления и судорожного синдрома. Кальцификации обнаруживаются в тканях головного мозга.
- В конце второго — начале третьего триместра поражаются различные внутренние органы с явлениями анемии, желтухи и тромбоцитопении.
- С середины третьего триместра до конца беременности токсоплазмоз протекает бессимптомно. Однако последствия заболевания у беременных проявляются через некоторое время после рождения в виде глухоты и воспаления сетчатки мочевого пузыря.
Гестационный возраст также влияет на риск внутриутробного инфицирования ребенка. По мере увеличения срока беременности повышается предрасположенность плода к токсоплазмозу.
Это связано с тем, что плацента имеет разную степень проницаемости во время беременности. На ранних стадиях развития плода трудно проникнуть возбудителю токсоплазмоза. На более поздних стадиях он легко проходит через стенку плаценты беременных и увеличивается риск заражения.
Если проанализировать риск заражения ребенка в зависимости от срока беременности, мы наблюдаем такую картину:
- В первом триместре риск инфицирования токсоплазмозом плода составляет от 15 до 20%.
- Во втором триместре риск увеличивается до 30%.
- В третьем триместре самый высокий уровень инфицирования — 60%.
Если женщина уже переболела токсоплазмозом, опасен ли он для малыша?
Если женщина когда-либо заразилась токсоплазмозом, в ее крови есть антитела, которые защищают ее и ее ребенка от повторного заражения. В этом случае она не заразится и лечение не потребуется.
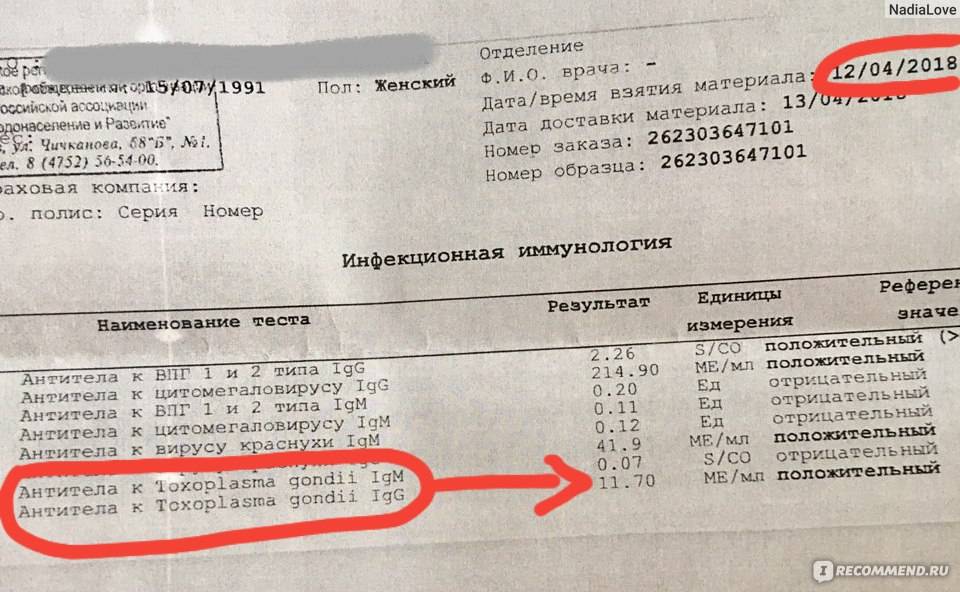
Чтобы узнать, есть ли у беременных антитела, проводятся лабораторные исследования. Если результат теста положительный и показывает их наличие, то можно сказать, что женщины страдали этим заболеванием в какой-то момент своей жизни.
Однако антитела также могут быть обнаружены в крови беременных женщин, если инфекция возникла недавно. В этом случае кровь женщины проверяется на наличие определенного класса иммуноглобулинов. Их всего два: lgg и mgg. В этом случае Igg указывает на то, что заражение произошло в прошлом. Наличие иммуноглобулинов mgg может означать, что возбудитель сейчас находится в крови.
Если у пациентки при беременности в крови обнаружены иммуноглобулины класса Igg, ей следует немедленно обратиться к специалисту! Врач направит вас на анализы и назначит соответствующее лечение.
Иммуноглобулин igg и mgg
Во время анализа крови беременные могут столкнуться со следующей ситуацией: результат указывает на присутствие обоих типов иммуноглобулинов одновременно — igg и mgg. Эти симптомы возникают, если заражение произошло в течение года. В этом случае через некоторое время врач порекомендует повторное обследование. Дальнейшее повышение уровня мкг свидетельствует об острой форме заболевания, требующей срочного лечения.
В крови беременной женщины нет ни йогурта, ни мг. В этом случае можно говорить об отсутствииЕсли у вас дома есть домашнее животное, вам следует проверить его на наличие болезней, чтобы убедиться, что он не является переносчиком. Особенно, если с вами живет кошка.
Не следует забывать, что заражение происходит не только при непосредственном контакте с животным, но и через почву и зараженные предметы. Токсоплазмоз может попасть в организм через немытые овощи и грязные руки.
Если у беременной есть симптомы токсоплазмоза и в крови обнаруживаются иммуноглобулины igg и mgg, врач назначит дополнительное обследование. Если диагноз подтвердится после повторного обследования, врач либо прервет беременность, либо назначит соответствующее лечение.
Симптомы заболевания
Симптомы токсоплазмоза у беременных женщин могут быть различными. Заболевание протекает практически всегда доброкачественно и имеет несколько форм течения.
Бессимптомное течение
У большинства больных паразитемия протекает без клинических проявлений. В организме совершаются иммунологические сдвиги, формируются специфические антитела. Вырабатывается нестерильный иммунитет, а также происходит аллергическая перестройка организма. Такую форму болезни распознают лишь при проведении иммунохимического и молекулярно-биологического исследования крови.
Острая форма болезни
Инкубационный период длится около трех недель. Заболевание протекает для больной крайне тяжело. Постоянная субфебрильная температура, чувство слабости, боли в мышцах, озноб, недомогание — все это главные симптомы токсоплазмоза у беременных в данный период.
- Все лимфоузлы увеличены в размерах и болезненны при прощупывании. Они не спаяны между собой, и диаметр не превышает 15 мм. Те из них, которые находятся в брюшной полости, часто вызывают клинику «острого живота».
- Заболевание нередко сопровождается явлениями менингоэнцефалита, среди которых: лихорадка, спутанность сознания, головные боли, судороги, галлюцинации, рвота и другие признаки.
- Если процесс поражает органы зрения, то формируется такая патология, как воспаление зрительного нерва, хориоидит и ретинит.
- Увеличиваются размеры печени и селезенки.
- На теле появляются временные высыпания в виде папул или розеол.
- Со стороны мышечной системы часто беспокоят миозиты и миокардиты.
Длительность острого периода варьируется от нескольких суток до нескольких месяцев. Затем развивается вторично-латентное течение, либо процесс переходит в хроническую стадию.
Хроническая форма болезни
Хроническая форма отличается редкими периодами ремиссии, при которых лишь ослабляются симптомы. Такие временные улучшения достигаются благодаря эффективности лечения. Субфебрильная температура, общая интоксикация организма, потеря веса и увеличение всех лимфоузлов — основные клинические проявления в этот период.
Паразитемия может сопровождаться для беременных поражением головного и спинного мозга. В процесс также вовлекаются печень, селезенка, мышцы, глазные яблоки и половые органы. Отмечается ухудшение памяти, адинамия, психическая лабильность. Такие непрекращающиеся симптомы ничем не отличаются от клиники заболевания обычных людей.
Влияние вирусных инфекций TORCH на формирование плода: почему вам предлагают аборт
То, что все инфекции данного комплекса пагубно влияют на организм плода – это не секрет. Но знаете ли Вы, какие патологии вызывает каждое из вышеперечисленных заболеваний? Чем грозит каждая пропущенная инфекция будущему малышу и с чем придется столкнуться впоследствии всей семье? Скорее всего нет! Об этом говорят негативные высказывания беременных женщин, которым предлагают сделать комплексный анализ или повторить его, если результаты выглядят сомнительными.
Поверьте, анализ на TORCH — это не выкачивание денег и не просто мера предосторожности — это жесткая необходимость, от которой зависит судьба новорожденного. Чем раньше будут проведены тесты, тем больше шансов останется на принятие решения о вынашивании или прерывании беременности медикаментозным способом — без хирургического вмешательства и тяжелых осложнений, если инфицирование и опасность для плода подтвердится
Разновидности УЗИ исследований
Ультразвуковая диагностика представляет широкий спектр исследований. Существует несколько видов УЗИ, которые с предельной точностью определяют внутриутробные пороки развития малыша.
Стандартное УЗИ. Оно обычно совмещено с биохимическим анализом крови. Оно проводиться не раньше 10 недель беременности. В первую очередь у плода выявляют толщину воротниковой зоны, которая не должна превышать 3 мм, а также визуализацию носовой кости. У малыша с синдромом Дауна воротниковая зона толще нормы, а носовые кости не развиты. Также на увеличение толщины влияют следующие факторы:
- порок сердца
- застой крови в шейных венах
- нарушение лимфодренажа
- анемия
- внутриутробные инфекции
- 3D УЗИ позволяет увидеть цветное изображение малыша, разглядеть конечности, отсутствие сросшихся пальчиков, недоразвитых стоп и пр. Точность диагностики воротникового пространства увеличивается на 30%. Врач может точно сказать, имеются ли патологии развития нервной трубки.
- 4D УЗИ по принципу работы не отличается от более простых вариантов, но обладает массой преимуществ. Врач видит трёхмерное изображение сердца, вид плода с разных ракурсов. Именно 4D диагностика окончательно расставляет все точки над «i», есть ли хромосомные аномалии или их нет. Со 100% точностью можно утверждать, имеются ли пороки развития нервной системы, скелетная дисплазия, заячья губа или волчья пасть.
Симптомы у беременных
Инкубационный период токсоплазмоза составляет от 3 дней до 3 недель. Симптомы токсоплазмоза у беременных при остром течении процесса обычно сопровождаются гипертермией, интоксикацией и диффузной мышечно-суставной болью умеренной интенсивности. В последующем присоединяются признаки поражения внутренних органов, что зависит от формы болезни.
Выделяют нодулярную (с поражением лимфоидной ткани), абдоминальную, сердечную, менингоэнцефалитическую и глазную разновидности токсоплазмоза. При этом могут появляться жалобы на изнуряющую слабость, головную боль, нарушения ритма сердца и сердцебиение, одышку, стойкое нарастающее ухудшение зрения с постепенным вовлечением обоих глаз, боли в животе, парестезии в конечностях.
При появлении признаков поражения центральной нервной системы и ухудшения зрения в первую очередь исключают гестоз. Признаки токсоплазмоза у беременных иногда имитируют и другие заболевания. Например, быстрое развитие гипертензионно-гидроцефального синдрома при поражении головного мозга и его оболочек может напоминать клиническую картину внутричерепной опухоли. Желтуха с гепатоспленомегалией и интоксикацией требует исключения вирусных и токсических гепатитов. А сочетание интоксикации с лихорадкой нередко принимается за проявления ОРВИ или обострения патологии мочевыводящих путей.
Чем опасен токсоплазмоз?
Токсоплазмоз у беременных женщин без специфического иммунитета несет опасность в первую очередь для ребенка. Обладая способностью проникать сквозь защитный барьер плаценты, паразиты вызывают патологию в различных тканях и внутренних органах плода. Серьезные нарушения в развитии чаще всего приводят к неизбежной гибели плода. Прогноз болезни зависит от срока беременности, при котором произошло инфицирование.
Нарушения внутриутробного развития плода в зависимости от срока беременности:
| Срок беременности | Риск заражения | Нарушение развития плода |
|---|---|---|
| 1–2 триместр | 15–20% | Развиваются тяжелейшие пороки внутренних органов и систем, несовместимые с жизнью |
| 2 триместр | 30% | Поражение печени и тканей головного мозга в виде отложения кальцификатов. Вероятно образование хориоретинита, гидроцефалии и судорожного синдрома. Иммунитет матери достаточно быстро вырабатывает антитела к инфекции, но к этому времени часть нервных окончаний уже поражена. В результате этого, у детей может наблюдаться повышенное внутричерепное давление, слепота, эпилепсия. Дети отстают в развитии, как физическом, так и умственном. |
| 2–3 триместр | 45% | Патология выявляется во всевозможных внутренних органах. Наблюдается анемия, тромбоцитопения и желтуха. |
| 3 триместр | >60% | Характерно отсутствие симптомов. Такое проявление, как глухота или хориоретинит может возникнуть у ребенка уже после рождения как одно из последствий перенесенного заболевания |
Большую роль при заражении играет имеющийся иммунитет у матери к данному заболеванию. Женщины, перенесшие токсоплазмоз задолго до зачатия, обладают пожизненным иммунитетом. Заразиться повторно для них не представляется возможным, и лечение не потребуется.
Online-консультации врачей
| Консультация сурдолога (аудиолога) |
| Консультация психиатра |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация доктора-УЗИ |
| Консультация эндоскописта |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация дерматолога |
| Консультация психоневролога |
| Консультация онколога |
| Консультация специалиста по лечению за рубежом |
| Консультация анестезиолога |
| Консультация пульмонолога |
| Консультация гомеопата |
| Консультация пластического хирурга |
Новости медицины
Лазерная фотокоагуляция сетчатки — послеоперационный период, 22.12.2021
Назвали витамины вызывающие рак, 07.12.2021
Уникальная операция: хирурги впервые пересадили искусственное сердце, 07.12.2021
Пилинги в косметологии: что это и показания к процедуре, 15.09.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19, 05.01.2021
В мире более 86 миллионов случаев COVID-19, 05.01.2021
Скорость распространения COVID-19 зависит от климатических условий, 11.06.2020
Исследователи насчитали шесть разновидностей коронавируса, 11.06.2020
Как сдать анализ на токсоплазмоз у человека
Каких-либо специфических ограничений при сдаче крови или мочи нет. Кровь на токсоплазмоз берут из локтевой вены, моча для исследования забирается в утреннее время (утренняя порция). В случае невозможности забора крови из локтевой вены, производится забор из других венозных сосудов (например, из тыльной стороны кистей или стоп).
Однако соблюдение элементарных ограничений перед сдачей крови является залогом качества сыворотки. За 24 часа перед процедурой забора венозной крови следует максимально снизить употребление мясной продукции и жирной пищи, абсолютно исключить алкогольную продукцию.
Также необходимо исключить использование медикаментозных средств, способствующих разжижению крови, так как это увеличивает распад эритроцитов и выделения гемоглобина. Такая кровь для исследований не подойдет. За полчаса до сдачи крови необходимо отказаться от курения.
Что касается мочи, то процедура также стандартная и не требует особого подхода. После утреннего подъема проводим гигиенические процедуры половых органов, берем заранее приготовленную чистую емкость, опорожняем 1/3 мочевого пузыря в унитаз, затем необходимым объемом заполняем емкость, а остальное опорожняем в унитаз.
Как сдавать анализ на токсоплазмоз?
В исследование крови на это заболевание входит в комплекс обследований на TORCH-инфекции, включающие в себя также краснуху, герпес и цитомегаловирус. У будущей мамы берут анализ крови из вены на наличие антител к токсоплазмозу.
Сдавать анализ можно при планировании беременности, чтобы убедиться в том, что рисков заражения токсоплазмой для будущего малыша нет. Многие женщины узнают о существовании такого заболевания только забеременев, поэтому преимущественно анализ на его определение сдается на ранних сроках беременности (12-14 неделя). Его результаты позволяет исключить или подтвердить развитие болезни и исходя из этого избрать тактику сопровождения беременности и предстоящих родов.
Сдают материал для исследования в утреннее время натощак. Исследование проводят в частной или государственной лаборатории, получив направление от наблюдающего женщину акушера-гинеколога. В частной лаборатории сдать анализ можно без направления.
То, сколько раз за беременность сдается анализ, зависит от результата исследования и наличия или отсутствия клинических симптомов болезни.
Заражение беременной, лечение
При диагностировании заражения беременной и отсутствии инфицирования плода врачами будет назначено специальное лечение для предотвращения заболевания будущего ребёнка. Для этого используется Спирамицин, который является антибиотиком группы макролидов, назначается в дозе по одному грамму три раза в сутки. Курс терапии прерывистый: две недели приём и две перерыв. Такая профилактика должна проводиться на протяжении всей беременности. Существенной доказательной базы применения Спирамицина нет, но предварительные исследования показали, что частота инфицирования плода снижается более чем на пятьдесят процентов.
Если заражение плода подтверждается с высокой вероятностью, то своевременное лечение врождённого токсоплазмоза позволит в два раза снизить тяжесть пороков развития. Терапию проводят такими препаратами, как Пириметамин и Сульфадиазин. Приём этих лекарств обязательно нужно сочетать с приёмом фолиевой кислоты. Такое лечение рекомендуется проходить только во втором и третьем триместре. Дозировку и длительность терапевтического курса может подобрать только врач.
При подтверждении заражения плода несколькими последовательными исследованиями и УЗИ в первом триместре, когда вероятность возникновения пороков развития высока, консилиумом врачей и беременной может рассматриваться вопрос о прерывании или продолжении беременности. Беременные, инфицированные во втором и третьем триместрах, подлежат лечению.
Врождённый токсоплазмоз у новорождённого, диагностика и лечение
После родов врождённый токсоплазмоз у новорождённого часто сразу не выражается какими-либо симптомами. Поэтому при предположении этого заболевания серологические тесты для мамы и ребёнка должны проводиться не менее четырёх-шести раз в течение первого года. IgG-антитела могут передаваться от матери к плоду. Если количество этих антител снижается, то скорей всего врождённый токсоплазмоз отсутствует. Нарастание показателей означает наличие заболевания. Наличие IgM-антител в сыворотке крови малыша является дополнительным признаком заражения.
Результаты серологических исследований сопоставляют с клиническим состоянием ребёнка, анализами матери и данными о выявлении ДНК токсоплазмы в крови и моче ребёнка методом ПЦР (полимеразная цепная реакция).
Лечение врождённого токсоплазмоза у новорождённого следует начинать сразу же при постановке предварительного диагноза. Выбор терапии осуществляется с учётом состояния больного и показателей лабораторных тестов. Ребёнка нужно перевести как можно быстрее в отделение патологии новорождённых. В дальнейшем лечение продолжают амбулаторно. Используются следующие препараты: Пириметамин, Сульфадиазин, Спирамицин. По наблюдениям врачей вовремя начатое лечение врождённого токсоплазмоза может привести к нормальному развитию ребёнка. В противном случае статистика очень печальна. При острых формах смертность в возрасте до пяти лет составляет около десяти процентов. У большинства отмечается отставание в умственном развитии. Латентная форма врождённого токсоплазмоза без соответствующей терапии приводит к нервным расстройствам у восьмидесяти процентов детей. Лечение снижает этот показатель до трёх-пяти процентов.
Последствия для плода
Заражение плода токсоплазмой возможно на любом сроке беременности. В группе высокого риска находятся женщины, инфекция у которых возникла непосредственно в период ожидания малыша. Наибольшую опасность представляет попадание паразита к плоду в I и II триместрах беременности.
I триместр
Токсоплазмоз на сроке до 12 недель грозит развитием таких осложнений:
- самопроизвольный выкидыш;
- регрессирующая беременность;
- формирование пороков развития внутренних органов плода.
Чем меньше срок беременности, тем выше вероятность появления серьезных аномалий развития, не совместимых с жизнью. Чаще всего выявляются такие состояния:
- анэнцефалия (полное или частичное отсутствие больших полушарий головного мозга, костей черепа и мягких тканей);
- микроцефалия (значительное уменьшение размеров черепа и головного мозга);
- анофтальмия (недоразвитие глазного яблока);
- гидроцефалия (скопление жидкости под оболочками головного мозга);
- поражение внутренних органов, в том числе печени и селезенки.
В редких случаях при заражении в I триместре не происходит формирования серьезных пороков развития. В этой ситуации инфекция матери просто приводит к появлению аналогичного заболевания у ребенка. Признаки болезни выявляются после появления малыша на свет. У такого ребенка сохраняются высокие шансы на выживание и благополучное развитие после выздоровления.
II триместр
Инфицирование на сроке 12-18 недель приводит к таким последствиям:
- поражение центральной нервной системы (гидроцефалия, образование кальцификатов в тканях головного мозга);
- поражение печени и селезенки;
- хориоретинит (воспаление сетчатки и сосудистой оболочки глаза).
При инфицировании на сроке 18-24 недели возникают следующие состояния:
- гепатоспленомегалия с последующей желтухой;
- анемия;
- тромбоцитопения;
- нарушение функции головного мозга.
III триместр
Заражение токсоплазмой на сроке после 24 недель приводит к развитию врожденного токсоплазмоза. Такое состояние может привести к внутриутробной гибели плода или смерти новорожденного в результате тяжелой инфекции. У выживших малышей развивается токсоплазмоз в острой форме, проявляющийся такими симптомами:
- высокая температура тела;
- увеличение печени и селезенки;
- высыпания на коже (розовые и красные пятна на конечностях и нижней части живота);
- рвота;
- судороги.
Полное выздоровление при врожденном токсоплазмозе наступает редко. У большинства детей, перенесших это заболевание в раннем возрасте, происходит серьезное поражение нервной системы. Возникает олигофрения – тяжелое нарушение интеллекта. Возможно развитие судорожного синдрома, параличей и парезов отдельных групп мышц. У многих детей выявляются серьезные патологии глаз, печени, сердца и других органов.