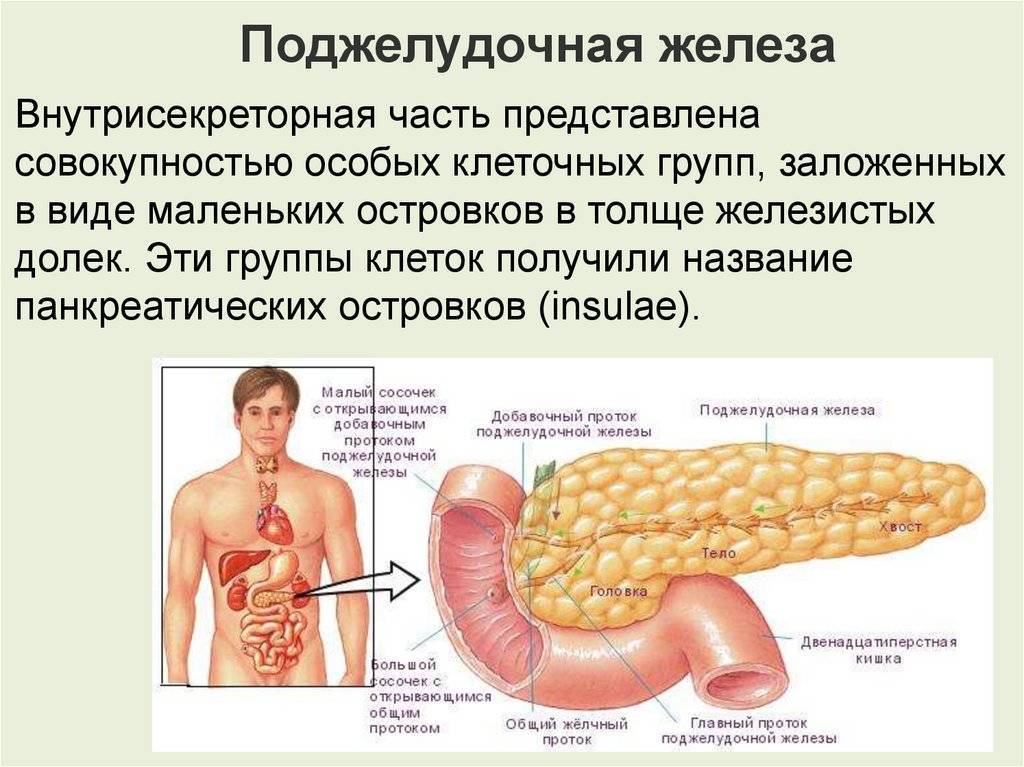
Врожденные пороки развития поджелудочной у детей: диагностика и лечение
Поджелудочная железа является одним из важных органов, отвечающих за защиту организма и регуляцию обмена веществ. Однако у некоторых детей может возникнуть врожденный порок развития поджелудочной, который проявляется в форме аномального развития самой железы, или дефектов её каналов.
Диагностика таких пороков включает в себя обследование ребёнка на наличие симптомов, проведение эндоскопических и ультразвуковых исследований, а также рентгенографию. Если порок установлен, то необходимо назначить соответствующее лечение.
- В некоторых случаях может потребоваться проведение операции для устранения дефекта.
- При невозможности оперативного воздействия, применяются медикаментозные методы лечения.
- Если врожденный порок поджелудочной приводит к сахарному диабету, то лечение предусматривает приём гормонов инсулина.
Важно помнить, что врожденные пороки развития поджелудочной являются серьезными заболеваниями, которые могут привести к недостаточному функционированию организма. Поэтому такие пороки нуждаются в своевременной диагностике и лечении, которое должно быть комплексным и направлено на устранение причин заболевания и облегчение состояния ребёнка
Диагностика
Врач-терапевт может обнаружить увеличение поджелудочной железы во время пальпации брюшной полости. Во время прощупывания обнаруживаются уплотнения в области больного органа. Следует отметить, что панкреатит обнаружить таким методом невозможно, так как ткани органа не уплотняются.
Для того чтобы подтвердить увеличение поджелудочной железы, пациенту назначают такие обследования, как УЗИ, анализ кала, а также общий либо биохимический анализы крови. После них можно с уверенностью говорить о том, что нарушена работа именно поджелудочной железы. В редких случаях назначают рентгенографическое, и эндоскопическое исследование, прохождение томографии или холангиопанреатографии.
Для лечения увеличенной поджелудочной железы применяют как медикаментозные препараты, так средства народной медицины, а в особенно тяжелых случаях прибегают к хирургическому вмешательству.
Препараты для лечения
Медикаментозное лечение назначает врач, в зависимости от того, какое заболевание было диагностировано у пациента и какое средство ему необходимо в данный момент:
Обезболивающие препараты – уменьшают болевой синдром и помогают избежать шока во время острой стадии заболеваний поджелудочной железы. Чаще всего применяются различные спазмолитики, такие как Но-Шпа, Баралгин, Папаверин и Дротаверин. Эти препараты могут назначаться как в таблетках (если пациент может переносить боль или поражение органа не слишком велико) или в виде инъекций. Реже назначают анальгетики – Аспирин или Парацетомол, однако следует учитывать, что они негативно влияют на состояние поджелудочной железы и могут вызвать осложнения. Во время лечения в стационаре пациенту назначают Н2-блокаторы Ранитидин и Фамотидин. Отпускаются они по рецепту и применять их в домашних условиях категорически запрещено. Дополнительно, чтобы восстановить жизненные силы больного, назначаются такие холинолитические и антигистаминные препараты, как Платифиллин, Атропин и Димедрол.
Чтобы предотвратить раздражение слизистых оболочек двенадцатиперстной кишки соляной кислотой, которая не может нейтрализоваться при больной поджелудочной железе, и предотвратить развитие язвенной болезни, назначают антацидные препараты. Наиболее популярны Альмагель и Фосфалюгель. Параллельно с ними назначают препараты, которые уменьшают выработку соляной кислоты, – Омез и Контралок. Аналогичным действием обладают лекарства Гастрозол, Просептин, Оцид, Ранитидин, Фамотидин, Ацидекс, Зоран, Гастероген, Пепсидин и многие другие. Также, зачастую пациент нуждается в блокаторах протонной помпы, таких как Ланзопразол. Кроме того, врачи могут назначить прием обычной пищевой соды в малых дозировках. Если же в результате заболевания поджелудочная железа проявляет чрезвычайную активность, назначают препараты, препятствующие выбросам ферментов – Контрикал и Апротинин.
Ферментные препараты назначаются только в случае высокой степени угнетения деятельности поджелудочной железы. Наиболее популярное из них – Панкреатин. Иногда могут назначаться аналоги – Мезим, Фестал, Креон или Панзинорм. Если же у больного наблюдается аллергия на эти препараты, можно принимать менее эффективные лекарства растительного происхождения – Юниэнзим, Сомилаза, Пепфиз.
Если заболевание носит тяжелый характер, с нагноением в брюшной полости, назначают Ампициллин.
Хирургическое вмешательство
Несмотря на то что этот метод лечения назначается чрезвычайно редко, к нему прибегают в том случае, если медикаментозная терапия не дала желаемого эффекта или заболевание слишком запущено. Процедура довольно сложна и дорогостояща. Существует четыре вида хирургических вмешательств, направленных на восстановление нормальной деятельности поджелудочной железы:
- Некрэктомия – удаление омертвевших и подвергнувшимся гниению тканей;
- Резекция – удаление пораженной части органа;
- Тотальная пакреатэктомия – полное удаление поджелудочной железы;
- Дренирование (прокалывание) абсцессов и кист.
Нетрадиционная медицина
Увеличенная поджелудочная железа – это не шутки. Лечить ее народными средствами, не обращаясь в медицинское учреждение, категорически запрещено.
Принципы лечения панкреатита у детей

После обострения назначается лечебное голодание.
Основные мероприятия по лечению острой формы этой патологии и при обострениях хронического панкреатита проводятся в условиях стационара. С госпитализацией при обострениях не стоит медлить, так как у детей все процессы происходят стремительно, и возможно быстрое ухудшение состояния, появление осложнений.
Для полного покоя железы в первые 1 – 2 дня после обострения назначается лечебное голодание. Допускается только питье щелочной минеральной воды по рекомендации врача и специально разработанной схеме.
После этого ребенок постепенно переходит на панкреатическую диету с протертыми кашами и овощными супами. Лекарственные препараты для лечения панкреатита:
- спазмолитики,
- антигистаминные средства,
- ингибиторы ферментов железы, подавляющие их действие,
- препараты кальция,
- глюкоза,
- плазма, как противотоксическое средство,
- ингибиторы.
Признаки такого опасного заболевания, как панкреатит у детей, следует отличать от других патологий ЖКТ во избежание осложнений и несвоевременного оказания медицинской помощи. Задача родителей ребенка – как можно скорее получить квалифицированную медицинскую помощь.
Методы и правила лечения болезни, недуга
Любая терапия начинается с выяснения причин заболевания. Иногда достаточно устранить провоцирующий фактор и панкреатит отступит. Отдельно следует затронуть врожденные аномалии — здесь необходим врачебный контроль за ребенком на протяжении многих лет.
Одной из главных причин прогрессирования воспалительных процессов в поджелудочной у подростков является нарушение питания — панкреатит школьника. Главным в лечении такой патологии будет строгая диета.
Питание при панкреатите у детей
Диета — обязательная составляющая терапии. Надо знать, чем необходимо кормить, и какие продукты покупать. Она поможет устранить проблемы во всех органах брюшной полости и поджелудочной железы в том числе.
Основные правила питания:
- дробный прием пище – 5-7 раз в день малыми порциями;
- отказ от вредной пищи: фастфуд, шипучие напитки, жирное, жареное, соленое, острое, консерванты;
- сбалансированное питание, в которое входят различные крупы, макаронные изделия, кисломолочная продукция, постное мясо и рыба, овощи и фрукты;
- преобладание вареной и приготовленной на пару пищи;
- употребление не горячей, а только теплой пищи;
- свежие продукты для приготовления пищи.
Медикаментозное лечение
Диета поможет снизить нагрузку на органы пищеварения. Помимо этого, врач назначает ферментные препараты, которые улучшают процесс переваривания:
- «Креон».
- «Фестал».
- «Мезим форте».
Данные средства принимаются во время еды. Детям также могут быть назначены препараты, содержащие бифидобактерии, например, «Бифацил».
Для облегчения состояния больного назначают:
- Пирензепин, Фамотидин.
- Панкреатин.
- Но-шпа, Мебеверин, детский Парацетамол.
В более тяжелых случаях назначают антибиотики; антигистаминные средства; препараты, способствующие улучшению микроциркуляции крови; ингибиторы протеаз.
Важно!
Лечение сводится к соблюдению несложных мероприятий, главное, чтобы ребенок понял важность этих действий — это принесет ему пользу не только сейчас, но и позволит жить полноценно в будущем
Что делать с совсем маленькими детьми
Если заболевание диагностировано у совсем маленького пациента, правила питания будут следующими:
- преобладание белковой пищи;
- приготовление любых каш на воде;
- овощи и фрукты следует подвергать термической обработке.
Иногда необходимо операционное вмешательство, например, в случае, когда имеют место врожденные аномалии в поджелудочной железе. Решение об операции принимается после всестороннего обследования и только при отсутствии результатов от консервативной терапии.
Лечение панкреатита у детей часто производится в условиях стационара. Только здесь врачи смогут не только лечить малыша, но и контролировать его питание, наблюдая динамику терапии.
Народные способы лечения
Одним из эффективных методов лечения панкреатита испокон веков считается картофельный сок. Необходимо 2–3 картофелины перетереть через терку вместе с кожурой и отжать сок. Способ применения — по 50 мл 2 раза в день. Курс лечения — 2 недели. Затем недельный перерыв и повтор курса. Отличным дополнением к кефиру является обезжиренный кефир, который употребляют через 5–10 минут после приема основного средства.
Важно!
От многих заболеваний может уберечь обычный мед. Если у ребенка нет индивидуальной непереносимости к данному продукту или сахарного диабета, хорошей привычкой будет съедать 1 ч. л. меда с утра, разведенную в молоке или воде.
Необходимо взять в равных пропорциях зверобой, пустырник, соцветия бессмертника. 2 ст.л. сбора кипятить 10–15 мин в 1 л воды, дать отвару настояться в течение 2 часов, процедить. Курс приема – 50 дней, перед едой по полстакана.
Сложный, но очень эффективный сбор. Следует взять в равных пропорциях сухой корень лопуха, кору крушины, подорожник, листья черники, укропные и льняные семена. Добавить корень одуванчика, спорыш и шалфей. Способ приготовления идентичен предыдущему средству — на 1 л воды 2 ст.л. сбора, кипятить 10–15 мин. Курс приема 14–20 дней по полстакана после еды.
Важно!
Любые методы лечения пациентов совсем маленького возраста должны быть согласованы с врачом, в противном случае самолечение может привести к необратимым последствиям.
Основные провоцирующие факторы
что делать если поджелудочная железа увеличена
Выделяют местное и тотальное увеличение поджелудочной железы. В первом случае изменяется размер только части органа. При тотальном увеличении железа расширяется пропорционально.
Причины тотального расширения органа
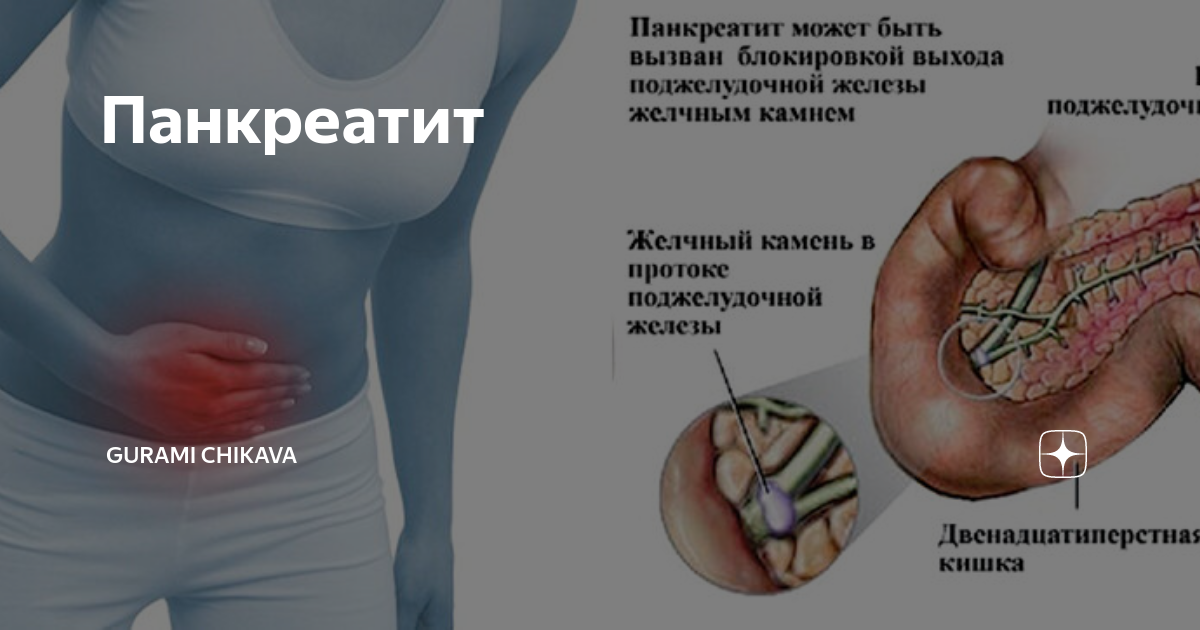
Существуют следующие причины увеличения поджелудочной железы:
- Развитие острого панкреатита.
- Длительное применение определенных лекарственных препаратов.
- Отравление некачественным спиртным.
- Развитие патологии 12-перстной кишки.
- Язвенное поражение слизистой.
- Травма живота.
Расширение поджелудочной железы наблюдается на фоне муковисцидоза. Секретируемые жидкости при этой врожденной патологии гуще, чем обычно. Еще одной причиной увеличения поджелудочной железы у взрослых являются наследственные аномалии развития. Орган может быть в виде подковы.
Расширение хвоста
Если увеличен хвост поджелудочной железы, то главным провоцирующим фактором может быть конкремент, закрывающий дополнительный проток органа. К иным причинам следует отнести:
- развитие дуоденита 12-перстной кишки;
- развитие кистозной аденомы;
- нагноение рядом с головкой органа;
- наличие псевдокисты;
- появление опухоли малого соска двенадцатиперстной кишки.
Хвост поджелудочной железы может быть увеличен и на фоне развития онкологии.
Расширение головки
Увеличение головки поджелудочной железы провоцируется инфекционными заболеваниями, стрессами, закрытыми травмами живота. Иногда такой диагноз ставится на фоне некачественного проведения эндоскопических процедур.
Еще одним провокатором этого состояния может быть желчнокаменная болезнь. У взрослого причина увеличения головки поджелудочной железы нередко связана со злоупотреблением алкогольными напитками и жирными жареными продуктами.
Расширение железы у детей
Многих родителей беспокоит вопрос, почему увеличена поджелудочная железа у ребенка.
Изначально размер этого органа у детей относительно небольшой. С течением времени он расширяется втрое. Это нормальный физиологический процесс. Железу покрывает эластичная, очень тонкая капсула. Поэтому при сильном растяжении может возникнуть болевой синдром.
Патологические причины увеличения поджелудочной железы у детей связаны с развитием муковисцидоза. Но иногда изменение размера органа объясняется снижением его функций. Это происходит на фоне:
- нарушенной проходимости протока, по которому пищеварительный сок поступает в кишечник;
- замены «рабочих» участков органа соединительной тканью;
- развития генетического панкреатита;
- дефицита производства определенных ферментов.
Часто увеличение головки поджелудочной железы у ребенка сигналит о неправильном питании. Многие дети едят продукты, в составе которых имеются опасные добавки, химикаты, красители, иные искусственные вещества.
Нередко на состоянии органа негативно сказывается не до конца вылеченный колит. Иногда железа увеличивается в размере по причине дисбактериоза. Нарушение ферментов органа объясняется неправильной моторикой ЖКТ ребенка.
Вопрос-ответ:
Что такое поджелудочная железа и как она работает?
Поджелудочная железа — это железный орган, который находится за желудком и выполняет две основные функции: производство экзокринной секреции (панкреатический сок, содержащий энзимы, необходимые для расщепления белков, жиров и углеводов в кишечнике) и эндокринной секреции (гормоны, такие как инсулин и глюкагон, которые регулируют уровень глюкозы в крови).
Какие симптомы может вызвать нарушение работы поджелудочной у ребенка?
Нарушение работы поджелудочной железы может вызывать следующие симптомы у ребенка: боли в животе, диарею, понос, тошноту, рвоту, повышенную температуру тела, потерю веса, ухудшение аппетита, желтуху, повышенный уровень сахара в крови, задержку роста и развития, обильное потоотделение, слабость и усталость. Обнаружив эти симптомы у ребенка, следует обратиться к врачу для диагностики и лечения.
Какими методами диагностируют нарушение работы поджелудочной у ребенка?
Для диагностики нарушения работы поджелудочной у ребенка могут использоваться различные методы, такие как кровные тесты (на уровень глюкозы, инсулина, липазы, амилазы), ультразвуковое исследование, магнитно-резонансная томография, компьютерная томография, эндоскопическая ретроградная холангиопанкреатография, проба с секретином и другие.
Какие методы лечения нарушения работы поджелудочной у ребенка существуют?
Методы лечения нарушения работы поджелудочной железы у ребенка зависят от типа и причины нарушения, а также от степени тяжести состояния. Консервативное лечение может включать в себя применение ферментных препаратов, антибиотиков, инсулина или других лекарственных препаратов. В некоторых случаях может потребоваться проведение хирургической операции, например, при опухоли, кисте или других обструкциях.
Какими причинами может быть вызвано нарушение работы поджелудочной у ребенка?
Нарушение работы поджелудочной у ребенка может быть вызвано различными причинами, такими как наследственные факторы, врожденный порок развития, воспалительные процессы (панкреатит), опухоли, кисты, травма, инфекции, нарушение кровообращения и другие
Важно провести диагностику и выявить причину нарушения работы поджелудочной для выбора наиболее эффективного лечения
Можно ли предотвратить нарушение работы поджелудочной у ребенка?
Некоторые причины, которые могут вызвать нарушение работы поджелудочной у ребенка (наследственность, врожденные пороки развития), нельзя предотвратить. Однако, соблюдение здорового образа жизни, правильное питание, отсутствие вредных привычек и своевременное лечение заболеваний могут снизить риск возникновения нарушения работы поджелудочной у ребенка.
Насколько опасно нарушение работы поджелудочной у ребенка?
Опасность нарушения работы поджелудочной у ребенка зависит от причины и степени тяжести состояния. В некоторых случаях (например, при опухолях, кистах, травмах) может потребоваться проведение хирургической операции. Если нарушение работы поджелудочной железы не лечится, то это может привести к различным осложнениям, таким как диабет, панкреонекроз, желтуха, нарушение пищеварения и другие проблемы со здоровьем.
Как долго длится лечение нарушения работы поджелудочной у ребенка?
Длительность лечения нарушения работы поджелудочной у ребенка зависит от типа и степени тяжести нарушения, причины его возникновения, а также от эффективности выбранного метода лечения. В большинстве случаев лечение требуется проводить в течение нескольких недель или месяцев, но в некоторых случаях может потребоваться продолжительное лечение на протяжении нескольких лет.
Как можно улучшить работу поджелудочной у ребенка после лечения?
После лечения нарушения работы поджелудочной у ребенка важно соблюдать рекомендации врача и проводить профилактические меры для улучшения работы поджелудочной железы. Это может включать в себя правильное питание, избегание вредных привычек, включение в рацион продуктов, содержащих ферменты, регулярное употребление пищевых добавок, инсулинотерапию при необходимости и другие методы
Также необходимо проводить регулярные обследования у врача, чтобы отслеживать состояние поджелудочной железы и своевременно выявлять возможные нарушения.
Виды и причины изменений поджелудочной железы
Любой сбой в работе органов считается патологией
Важно различать, что требует серьезного медицинского вмешательства, а что является незначительным отклонением от нормы. Врач не поставит ребенку диагноз, а лишь отметит диффузные изменений паренхимы, опираясь на результаты УЗИ
Выделяют три уровня развития недуга.
Незначительные диффузные изменения паренхимы
Диффузные – значит равномерные, то есть изменения задели не часть органа, а весь. При обследовании выясняется, что эхогенность слегка изменена. Поджелудочная железа выглядит несколько светлее. Незначительная диффузная патология симптоматически никак не проявляется и не беспокоит маленького пациента.
Умеренные диффузные изменения
При умеренных диффузных отклонениях УЗИ выявляет изменения в эхо-плотности проверяемого органа.
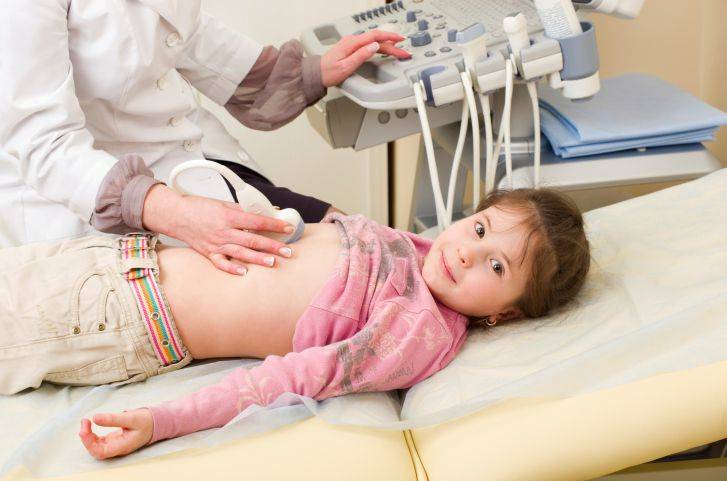
Структура железы неоднородна, она светлее, чем положено, эхогенность повышена по всем параметрам.
Клиническая картина недуга:
- чувство дискомфорта в брюшной полости;
- тошнота после принятия пищи;
- изменение стула;
- боль под ложечкой.
Выраженные диффузные изменения
Картина УЗИ такова:
- железа гиперэхогенна;
- цвет светлее, чем при нормальном состоянии;
- белые эхо-позитивные участки, свидетельствующие о наличии на органе рубцов и фиброзов.

Клинические проявления таких изменений:
- уменьшение аппетита;
- резкое снижение веса;
- анемия;
- общее недомогание, вялость, апатия.
Каждое изменение – не отдельная патология. При отсутствии своевременной диагностики незначительные отклонения перерастают в выраженные изменения.
Причин для возникновения реактивного панкреатита у детей множество. Самые распространенные из них:
- несбалансированное питание, злоупотребление жирным, соленым, острым, мучным;
- внутренние переживания, переходящие в стресс;
- неправильное лечение, терапия антибиотиками.
Обнаружить уплотненные стенки сосудов можно только при ультразвуком исследовании. У здорового ребенка стенки сосудов будут ровными, у малыша с патологией они претерпевают внешние изменения.
Причина в том, что когда-то заболевание прошло, либо на сегодняшний день идет активное воспаление.
Причины увеличения поджелудочной железы у детей
Одной из причин увеличения поджелудочной железы у детей может служить снижение функциональной активности этого органа. Если организм получает недостаточное количество секрета поджелудочной железы, то ее размеры увеличиваются компенсаторно. В этом случае за счет большого объема вырабатываемого секрета функция поджелудочной железы восполняется. При правильном лечении размеры органа могут быть восстановлены до нормальных.
Нарушения режима питания в детском возрасте также способствуют увеличению органа. К таким нарушениям относится употребление продуктов с искусственными ароматизаторами и красителями, слишком жирной пищи. Неправильная диета ребенка может привести к развитию реактивного панкреатита, а также гастрита, дуоденита.
Увеличиваться могут как поджелудочная железа целиком, так и отдельные ее части. У детей распространено тотальное увеличение железы. Следует помнить, что размеры железы у детей вариабельны и зависят не только от возраста ребенка, но и от его роста.
При врожденных патологиях органа изменение размеров связано со строением органа. Встречается железа в виде подковы, кольца. В случае, когда такое кольцо охватывает двенадцатиперстную кишку и препятствует прохождению пищи, появляется характерная клиническая картина: ребенок срыгивает, капризничает, беспокоится. Обычно данную патологию диагностируют в первые дни жизни ребенка и проводят ее рассечение. Поджелудочная железа в виде подковы может быть увеличенной значительно. Лечение проводят в зависимости от тяжести симптомов.
Еще одной причиной увеличения органа может быть хронический или острый панкреатит. В 30% случаев увеличение органа происходит вследствие реактивного панкреатита. Для профилактики заболевания необходимо правильное питание, лечение сопутствующих болезней, нельзя пускать недомогание ребенка на самотек. После перенесенного панкреатита увеличение органа может сохраняться еще некоторое время. Стеноз устья протоков поджелудочной железы приводит к застою секрета, что может стимулировать воспалительный процесс.
Причины увеличения железы могут быть связаны:
- с приемом лекарственных препаратов;
- с отравлением токсинами.
К «опасным» препаратам относятся, например олсалазин, азатиоприн, тетрациклин. Олсалазин применяют для лечения болезни Крона, неспецифического язвенного колита. Он может вызывать и другие побочные эффекты в виде головной боли, расстройства пищеварения. Азатиоприн относится к иммунодепрессантам, применяется для лечения ревматоидного артрита, язвенного колита, идиопатической тромбоцитарной пурпуры, для подавления иммунных реакций отторжения при пересадке внутренних органов. Прием тетрациклина чреват нежелательными побочными эффектами, в том числе увеличением поджелудочной железы.
Одной из самых серьезных причин увеличения поджелудочной железы у ребенка может быть муковисцидоз. Муковисцидоз – это наследственное аутосомно-рецессивное заболевание, чаще всего заболевают дети двух родителей. При этом заболевании увеличивается густота слизистых секретов, нарушается работа экзокринных желез, дыхательной системы. Интенсивность заболевания нарастает с увеличением возраста пациента, постепенно развивается фиброз железистой ткани, ее атрофия. На этом фоне поджелудочная железа может превышать нормальные размеры в 3-4 раза.
Аутоиммунные заболевания и травмы тоже могут приводить к равномерному увеличению органа. У детей стоит особенно внимательно относиться к травмам, так как при внешней целостности организма могут быть внутренние повреждения. Часто травмы возникают во время посещения детских площадок, активных игр. Для того, чтобы обезопасить малыша, лучше гулять только в отведенных местах и не оставлять детей без присмотра.
Абсцесс развивается в случае хронического панкреатита, у детей встречается крайне редко. Кисты могут иметь серозный или гнойный секрет, иногда принимают вид плотных узелков.
Кисты и опухоли поджелудочной. Когда необходима операция?
Опухоли поджелудочной: симптомы и лечение
Опухоль поджелудочной — это новообразование, которое может возникнуть как злокачественное, так и доброкачественное. Она может приводить к сбою в работе всей системы пищеварения и другим серьезным последствиям.
Причиной возникновения опухоли могут быть различные факторы, включая наследственность, старение организма, злоупотребление алкоголем, курение и другие факторы, которые негативно влияют на работу организма.
Симптомы опухоли поджелудочной могут быть различными и не всегда явными. Это может быть желтуха, сильная боль в области живота, резкий похудение, повышенная усталость, нарушение работы кишечника, затруднение лечения диабета и другие проявления.
Лечение опухоли поджелудочной включает в себя различные методы, включая хирургический вмешательство, лучевую терапию и химиотерапию. Операция проводится в тех случаях, когда опухоль злокачественная или она слишком большая, чтобы быть удаленной другими методами.
Кисты поджелудочной: диагностика и лечение
Киста поджелудочной — это жидкость, содержащаяся в кистозной полости, которая может возникнуть как в результате воспалительных или дегенеративных процессов в поджелудочной железе, так и в случае нарушения ее питания.
Симптомы кисты поджелудочной могут быть не выражены явно, и в большинстве случаев она обнаруживается случайно при проведении УЗИ или МРТ органов брюшной полости.
Лечение кисты поджелудочной зависит от ее вида и размеров. Если киста меньше 3 см и имеет простой вид, то наблюдение врача может быть единственным методом терапии. Если же киста имеет тяжелую симптоматику, быстро растет в размерах, имеет сложный тип, то единственным эффективным методом лечения будет хирургическое вмешательство.
В целом, для верного диагноза и определения метода лечения, требуется комплексное обследование у квалифицированного врача.
Причины
Увеличение поджелудочной железы вследствие ее воспаления у детей может возникнуть по причине низкого качества питания, ухудшения экологических условий проживания и малоподвижного образа жизни. Все эти факторы оказывают негативное воздействие не только на поджелудочную, но и на весь организм в целом.
Сопротивляемость организма болезням напрямую зависит от активности иммунной системы. Панкреатит у детей на этом фоне – распространенное заболевание, которое может быть спровоцировано любой инфекцией, либо же вирусом, “пробравшимся” в организм.
Воспаление поджелудочной железы, а, следовательно, и увеличение ее в размерах, у детей имеет, как правило, следующие причины:
- пищевое отравление;
- свинка (эпидемический паротит), муковисцидоз (унаследованное заболевание желез организма), любые врожденные аномалии желудочно-кишечного тракта;
- прием в большом количестве ряда лекарственных препаратов, особенно это касается антибиотиков;
- питание, включающее в себя жирную и копченую пищу, огромное количество сладостей, фаст-фуды. Достаточно часто причиной воспаления поджелудочной у ребенка является большой промежуток времени между приемами пищи;
- травмы спины и живота, а также чрезмерные физические нагрузки.
Методы диагностики патологии у ребенка
Прежде чем выставить диагноз, врач выясняет жалобы и внимательно осматривает ребенка. Первыми симптомами реактивных изменений печени и поджелудочной железы являются:
- дискомфорт или боль в околопупочной области или в верхней половине живота, если поражена головка поджелудочной железы,
- опоясывающий характер боли при вовлечении в процесс всех отделов железы (тела и хвоста),
- уменьшение интенсивности боли в сидячей позе при наклоне туловища вперед или в положении на боку с подогнутыми ногами,
- тошнота,
- отрыжки воздухом, метеоризм,
- жидкий стул,
- субфебрильная температура,
- повышение сахара крови,
- сухость во рту,
- налет на языке.
Клиническая картина выражена нечетко, часто проявляется не вся перечисленная симптоматика, а лишь отдельные признаки.
У маленьких детей реактивные изменения в поджелудочной часто протекают без специфических симптомов: отсутствует боль, состояние не нарушено. Если малышу исполнился год, единственные проявления патологии:
- вялость,
- сниженный аппетит,
- плохой сон.
Из-за отсутствия четких симптомов диагностика затруднена. В таких случаях используются дополнительные методы исследования.
Функциональные методы
Диффузный процесс в тканях железы, ее увеличение выявляется при проведении ультразвукового исследования (УЗИ). Для верификации диагноза проводят сонографию пищеварительных органов: изучаются печень, желчный пузырь, селезенка. Определяются:
- изменение размеров,
- структура тканей,
- наличие дополнительных образований.
Неоднородный характер паренхимы пищеварительных органов в сочетании с преобладающими симптомами, если они проявляются, поможет уточнить основной диагноз и сопутствующие поражения.
Если метод УЗИ оказался неинформативным, и диагноз по-прежнему сомнителен, возможно проведение компьютерной томографии (КТ). Но у детей из-за высокой дозовой нагрузки проводится редко, в тяжелых неясных случаях.
Из функциональных исследований при необходимости назначается ЭФГДС (эзофагофиброгастродуоденоскопию). Помимо воспалительного процесса, эрозий, язв, исследование выявляет изменения слизистой оболочки в устье сфинктера Одди — общего протока поджелудочной железы и желчного пузыря.
Лабораторная диагностика
Необходимы также лабораторные исследования, которые включают:
- общеклинические,
- биохимические анализы крови и мочи.
Назначается копрограмма при поносах.
Как определить диффузные изменения у детей
Новорожденный или малыш младшего возраста не объяснит, что его беспокоит. Ребенок, достигший подросткового возраста, может назвать жалобы и охарактеризовать свое состояние: уточнить, где болит живот, какого характера боль и после чего возникла.
Чтобы точнее определить изменения у детей, используют те же анализы, которые проводятся и у взрослых:
- общий анализ крови – выявляет наличие воспалительного процесса в организме (лейкоцитоз и лимфопения, повышенная СОЭ),
- анализ кала – наличие непереваренных мышечных волокон или зерен крахмала (характерный признак при поражении поджелудочной железы),
- эластаза-1 в кале – один из ферментов, свидетельствующий о патологии органа,
- анализ крови и мочи на содержание амилазы.
Результаты свидетельствуют о наличии в поджелудочной железе воспалительного процесса. Структурные изменения в самой ткани можно выявить при проведении сонографии или КТ:
- неоднородность,
- зернистость,
- повышенный уровень эхогенности.
Каждый эхопризнак указывает на диффузные изменения. Панкреатит, имеющий такую же сонографическую картину, может проявляться увеличением размеров:
- при наличии характерных клинических проявлений это свидетельствует об остром процессе,
- если симптомы не выражены, но периодически появляются жалобы, то умеренное увеличение органа характеризует хроническое течение заболевания.